Панкреатит на пересаженной поджелудочной железе
Пересадка поджелудочной железы (ПЖ) является одним из самых распространенных, но в то же время тяжелых хирургических вмешательств, которое назначается в том случае, если консервативная терапия не принесла никаких положительных результатов. Нарушение в работе поджелудочной железы может привести к тяжелым последствиям, которые часто приводят к смерти пациента.

Различные формы панкреатита, способствующие образованию панкреонекроза и сахарного диабета, становятся основной причиной трансплантации поджелудочной железы. Замена ПЖ — это многочасовая операция, после проведения которой больной должен находиться в стационаре еще как минимум 3 или 4 недели.
Виды трансплантаций
Исходя из результатов анализов больного, от общего состояния организма пациента и от того, насколько сильно повреждена поджелудочная железа, врач-трансплантолог выбирает вид оперативного вмешательства по пересадке органа:
- пересадка всей поджелудочной;
- трансплантация только хвостовой или какой-либо части ПЖ;
- одновременная пересадка поджелудочной и части двенадцатиперстной кишки (панкрео-дуоденального комплекса);
- введение культуры бета-клеток поджелудочной железы внутривенным путем.
Показания и запреты к проведению операции
Для того чтобы точно определить необходимость проведения операции по трансплантации поджелудочной железы, больного предварительно направляют на сдачу всех необходимых анализов. К ним относятся:
- общий анализ крови и мочи;
- анализ на выявление группы и резуса крови;
- ультразвуковое исследование брюшной полости и других органов, включая сердце;
- компьютерная томография;
- электрокардиограмма;
- рентгенограмма грудной клетки;
- серологический и биохимический анализ крови;
- анализ на антигены совместимости тканей.
Кроме этого, необходимо дополнительно проконсультироваться с такими врачами, как:
Как часто Вы сдаете анализ крови?
- терапевт;
- анестезиолог;
- эндокринолог;
- кардиолог;
- стоматолог;
- гинеколог (женщинам);
- уролог (мужчинам);
- гастроэнтеролог.
Пересадка поджелудочной проводится в основном людям, страдающим сахарным диабетом 1 и 2 типа с уже начавшейся почечной недостаточностью до того, как у пациента могут начаться необратимые осложнения в виде ретинопатии с полной потерей зрения, патологии крупных и мелких сосудов, нейропатии, нефропатии, эндокринной недостаточности.
Трансплантация ПЖ может назначаться и при вторичном сахарном диабете, который, в свою очередь, может быть вызван панкреонекрозом, ставшим осложнением панкреатита, протекающего в острой форме, а также злокачественной опухолью поджелудочной железы, но только в том случае, если заболевание протекает на начальной стадии.
Нередко причиной для пересадки служат гемохроматоз и невосприимчивость больного к инсулину.
В очень редких случаях операция назначается больным с такими патологиями, как сильный некроз тканей поджелудочной железы, обширное поражение органа опухолью (раковой или доброкачественной), сильный гнойный воспалительный процесс в брюшной полости, приводящий к сильному поражению тканей ПЖ, которое не поддается абсолютно никакому лечению. Часто при возникшей почечной недостаточности больному вместе с пересадкой ПЖ может потребоваться и пересадка почки, которая проводится одновременно с трансплантацией железы.
Для пересадки поджелудочной могут иметься некоторые противопоказания, а именно: СПИД, злоупотребление алкогольной продукцией, употребление наркотиков, осложнения при сахарном диабете, психические нарушения, атеросклероз, сердечно-сосудистые заболевания.
Трудности, которые могут возникнуть при операции и до нее
Перед проведением оперативного вмешательства врачи, как правило, сталкиваются с рядом трудностей. Одной из самых распространенных сложностей в этом случае является то, что больному может потребоваться срочная трансплантация ПЖ.
Донорские органы забираются исключительно у недавно скончавшихся людей, так как поджелудочная — непарный орган, и больной просто не сможет без него жить. При этом стоит отметить, что смерть пациента, возраст которого не должен превышать 50-55 лет, должна наступить не иначе как от инсульта. На момент летального исхода человек должен быть относительно здоров. Он не должен иметь инфекционных и вирусных заболеваний брюшной полости, сахарного диабета, травм или каких-либо воспалительных процессов в поджелудочной железе, атеросклероза чревного ствола.
Во время забора органа для пересадки у трупа извлекаются также печень и 12-перстная кишка. И только после изъятия печень отделяется от поджелудочной железы, а оставшийся орган вместе с двенадцатиперстной кишкой консервируют, обычно для этого используют растворы Дюпонт или Виспан. Законсервировав орган, его помещают в специальный контейнер для транспортировки с поддержанием низкой температуры, в котором железа может храниться до самой операции. Однако следует учитывать, что храниться этот орган может всего 20-30 часов.
Для того чтобы определить совместимость трансплантируемого органа или его части с тканями больного, требуется дополнительное время на сдачу анализов тканевой совместимости. Кроме этого, следует учитывать и то, что к моменту операции может просто не оказаться под рукой необходимого органа. Из всего вышеперечисленного следует, что такая операция должна проводиться только в плановом порядке, а не в срочном.
Часто трансплантация ПЖ производится в брюшную полость, соединяется орган при этом с печеночным, селезеночным и подвздошным сосудами.
Пересадка поджелудочной железы в другую полость производится в связи с тем, что при трансплантации ее на родное место у больного может начаться сильное кровотечение, вслед за которым наступает шоковое состояние, приводящее к смерти.
Кроме этого, желательно проводить такие операции не в обычных стационарах, а в предназначенных для этого центрах трансплантологии, в которых работают высококвалифицированные врачи и реаниматологи, готовые при первой необходимости прийти на помощь.
Каковы прогнозы
В 83-85% случаев после пересадки поджелудочной железы от донора-трупа у больных наблюдается двух- или трехлетняя выживаемость. На то, приживется донорский орган или нет, может повлиять несколько факторов. В основном это возраст и общее состояние донора в момент смерти, состояние органа в момент пересадки, совместимость органа и больного, которому этот орган должен трансплантироваться, самочувствие пациента на момент проведения операции.
На сегодняшний день опыт проведения операции по пересадке ПЖ от живого донора относительно невелик. Однако по процентным показателям выживаемость больных в этом случае составляет 68% тех, кто проживает 1-2 года после проведенной операции, и 38% проживших в течение 10 и более лет после пересадки ПЖ.
Внутривенное введение бета-клеток зарекомендовало себя не с лучшей стороны и сейчас находится на стадии доработки. Вся сложность такого вида оперативного вмешательства заключается в том, что одной поджелудочной железы недостаточно, чтобы получить от нее нужное количество клеток.
Стоимость операции
В стоимость операции обычно включается не только само вмешательство, но и предварительная подготовка больного к операции, а также реабилитационный период после ее проведения и работа обслуживающего персонала, принимающего непосредственное участие как в операции, так и в восстановлении после нее.
Стоимость операции по трансплантации поджелудочной железы может колебаться в среднем от 275 500 до 289 500 долларов. Если наряду с пересадкой ПЖ проводилась трансплантация почки, то цена возрастает почти в 2 раза и составляет 439 000 долларов.
Источник
Воспаление поджелудочной железы – одно из тех заболеваний, течение которых достаточно сложно спрогнозировать. В одном случае оно проходит безвозвратно, в другом принимает хроническую форму, а в третьем может потребовать оперативного вмешательства.
Нарушение оттока поджелудочного сока, ведущее к увеличению внутрипротокового давления, способно спровоцировать острый панкреатит, который, в свою очередь, опасен тем, что во время него повреждаются и разрушаются ткани поджелудочной железы. В том случае, если человек, страдающий панкреатитом, невнимательно относится к своему состоянию и не соблюдает предписаний, данных ему лечащим врачом, вполне вероятно развитие некроза тканей и образование нагноений. Эти факторы нередко приводят к необходимости хирургического лечения, которое убережет пациента от развития тяжелейших осложнений.
Следует помнить о том, что к операции на поджелудочной железе при панкреатите врачи прибегают только в том случае, если все другие доступные методы лечения были испробованы и не оказали желаемого эффекта.
Связано это с тем, что операция на таком жизненно важном органе, как поджелудочная железа, в большинстве случаев не проходит бесследно, а сам процесс хирургического вмешательства может носить самый непредсказуемый характер, что можно объяснить следующими фактами:
- поджелудочная железа находится в непосредственном контакте с органами, повреждение которых может вести к необратимым последствиям;
- в случае некроза тканей поджелудочной железы может потребоваться ее полное удаление, что, в свою очередь, практически невозможно без ухудшения качества дальнейшей жизни;
- сок, вырабатываемый поджелудочной железой, способен воздействовать на нее изнутри, приводя к расслоению тканей;
- ткань поджелудочной железы крайне хрупкая, а это может приводить к обильному кровотечению как во время операции, так и в период реабилитации.
Если речь заходит о необходимости хирургического вмешательства, значит, дело, действительно, плохо и нужно довериться специалистам.
Показания для операции на поджелудочной железе
- хронический панкреатит, сопровождающийся регулярными обострениями и не переходящий в состояние ремиссии с помощью медикаментозного лечения;
- некроз тканей, нагноение поджелудочной;
- панкреонекроз – отмирание и расслоение тканей поджелудочной железы при хроническом или остром панкреатите;
- неэффективное консервативное лечение в течение 2-х суток, влекущее за собой симптомы разлитого перитонита (нарастание энзимной интоксикации);
- осложнение острого панкреатита деструктивным холециститом.

Острая форма панкреатита с некрозом тканей поджелудочной железы, а также нагноение данного органа
Если вовремя не будет оказана хирургическая помощь, любое из этих состояний несет за собой опасные последствия, вплоть до летального исхода. Нужно также отметить, что врачи вынуждены прибегать к операции при остром панкреатите лишь в 6-12% всех случаев.

Состояние больного при остром панкреатите, требующем оперативного вмешательства, настолько тяжело, что любые хирургические манипуляции проводятся исключительно после стабилизации всех функций организма
Типы операций на поджелудочной железе
Насчитывается три вида операций в зависимости от времени их проведения:
- Ранние (экстренные и срочные) операции проводятся при первом обнаружении опасных диагнозов, угрожающих жизни человека (закупорка большого соска двенадцатиперстной кишки, ферментативный перитонит, сочетание острого панкреатита с деструктивным холециститом).
- Поздние операции выполняются в среднем через 2 недели после возникновения болезни, что совпадает с фазой секвестрации, абсцедирования и расплавления отмерших участков забрюшинной клетчатки и поджелудочной железы.
- Отсроченные (плановые) операции проводятся через месяц, а иногда и позже, после полного купирования острого состояния. Целью таких операций является предупреждение рецидивов заболевания.

Некроз поджелудочной железы в большинстве случаев требует оперативного вмешательства
Операция на поджелудочной железе при панкреатите может иметь совершенно разный характер в зависимости от особенностей конкретного случая. Факторами, влияющими на проведение операции, будут наличие или отсутствие отграничения больных тканей от здоровых, степень и распространенность гнойно-некротического процесса в поджелудочной железе, степень общего воспаления и возможные сопутствующие заболевания желудочно-кишечного тракта. Определить необходимость того или иного способа оперативного вмешательства возможно с помощью лапароскопии, транслапаротомным методом обследования поджелудочной железы и брюшной полости.
В случае установления во время лапароскопии панкреатогенного ферментативного перитонита назначается лапароскопическое дренирование брюшной полости, а после – перитонеальный диализ и инфузия лекарственных средств. Суть данной операции состоит в том, что под контролем лапароскопа к сальниковому отверстию и левому поддиафрагмальному пространству подводятся микроирригаторы, а через небольшой прокол брюшной стенки в левой подвздошной области вводится более толстый дренаж в малый таз.
Диализирующие растворы обязательно содержат антибиотики, антипротеазы, цитостатики, антисептики (хлоргексидин или фурацилин), растворы глюкозы. Данный метод лечения успешно справляется со своей задачей, но только в первые трое суток после начала острого перитонита. Не имеет смысла использовать данный метод при жировом панкреонекрозе, а также при билиарном панкреатите. Для достижения декомпрессии желчных путей при панкреатогенном перитоните лапароскопическое дренирование брюшной полости может быть дополнено наложением холецистомы.

К сожалению, часты случаи, когда и после проведенных хирургических манипуляций продолжаются некротические процессы, а участки их возникновения остаются невыявленными
В том случае, если при проведении лапаротомии обнаруживается отечная форма панкреатита, ткань, окружающая поджелудочную железу, инфильтруется раствором новокаина с антибиотиками, цитостатиками, ингибиторами протеаз. В дополнение к этому для дальнейших инфузий лекарственных средств вводится микроирригатор в корень брыжейки поперечной ободочной кишки. Далее следует дренирование сальникового отверстия и наложение холецистомы. Для предотвращения попадания ферментов и распространения токсических продуктов распада на забрюшинную ткань, проводится выделение тела и хвоста поджелудочной железы из парапанкреатической клетчатки (абдоминизация). Если после операции некротический процесс не остановлен, может потребоваться проведение релапаротомии, что дает огромную нагрузку на и без того ослабленный организм.
Часто оперативного вмешательства требует калькулезный панкреатит, основным признаком которого служит наличие в поджелудочной железе конкрементов (камней). Если камень располагается в протоках, то рассекается лишь стенка протока. Если же камни множественные, то рассечение проводится уже вдоль всей железы. Бывают ситуации, в которых показана полная резекция пострадавшего от камней органа. Данное заболевание в подавляющем большинстве встречается у людей старше 50 лет.
В случае обнаружения в поджелудочной железе кисты она удаляется вместе с частью железы. При необходимости орган может быть удален полностью.
При поражении поджелудочной железы раком существуют только радикальные методы лечения.
Самое серьезное хирургическое вмешательство при остром панкреатите связано с полным некрозом поджелудочной железы, требующим проведения панкреатэктомии, во время которой оставляется лишь часть железы и двенадцатиперстной кишки.
Данная операция не гарантирует выздоровления и полноценной жизни, крайне травматична и дает большой процент летального исхода. Альтернативой данных манипуляций является криодиструкция, проводимая при геморрагическом панкрионекрозе. Во время этой процедуры на ткани воздействуют сверхнизкими температурами, после чего на месте воздействия появляется здоровая соединительная ткань.
Нередко случается так, что к заболеванию поджелудочной железы присоединяются проблемы с желчевыводящими путями. Такие состояния требуют особого подхода и внимания. При расплавлении поджелудочной железы могут страдать желчный пузырь, двенадцатиперстная кишка и желудок. К сожалению, при хирургическом лечении деструктивных форм панкреатита очень велика степень летальных исходов – 50-85%.
Последствия оперативного вмешательства
Необходимо быть готовым к тому, что оперативное вмешательство может пагубно сказаться на здоровье человека. Перечислим некоторые возможные последствия:
- операция способна спровоцировать развитие перитонита (скопления токсических веществ в брюшной полости);
- обострение заболеваний, связанных с выработкой ферментов;
- возможны обильные кровотечения и медленное заживление тканей после операции;
- операция может плохо отразиться на соседних органах (двенадцатиперстной кишке, желчном пузыре и желудке).

После операции больному показан достаточно долгий реабилитационный период
Минимум четыре недели пациент должен находиться в стационаре под круглосуточным наблюдением врачей. Именно специалисты могут вовремя заметить ухудшение состояния и предотвратить возможные осложнения. После пребывания в стационаре можно переходить к этапу домашнего лечения, в которое будет входить предписанная лечащим врачом диета, покой, отсутствие физических нагрузок и прием лекарственных препаратов.
Послеоперационный период требует четкого выполнения всех назначений врача, иначе велик риск рецидива.
Обязательными для выполнения будут следующие рекомендации:
- Прием инсулина. Во время болезни поджелудочная железа вырабатывает недостаточное количество ферментов, что, в свою очередь, способно привести к развитию сахарного диабета, который является частым сопутствующим заболеванием при панкреатите.
- Прием пищеварительных ферментов, помогающих желудочно-кишечному тракту полноценно и уверенно справляться со своей функцией.
- Назначенная лечащим врачом физиотерапия.
- Лечебная диета.
Итак, если предстоит операция на поджелудочной железе при панкреатите, не стоит этого бояться. Современная медицина находится на высоком уровне, а вовремя оказанная медицинская помощь способна спасти вам жизнь!
Источник
Пересадка поджелудочной железы проводится нечасто в сравнении с трансплантацией других органов. Подобные оперативные вмешательства сопряжены с огромным риском. К операции обычно прибегают, когда других методов воздействия недостаточно. Такие вмешательства имеют определенные технические и организационные сложности в плане выполнения.
Большинство пациентов, переживших операцию по трансплантации, тяжело проходят период реабилитации. В настоящее время такие оперативные вмешательства выполняются довольно редко, так как риск развития осложнений очень высок. Имеется большая вероятность отторжения пересаженного органа даже при применении современных средств, предназначенных для необходимого ослабления иммунитета.
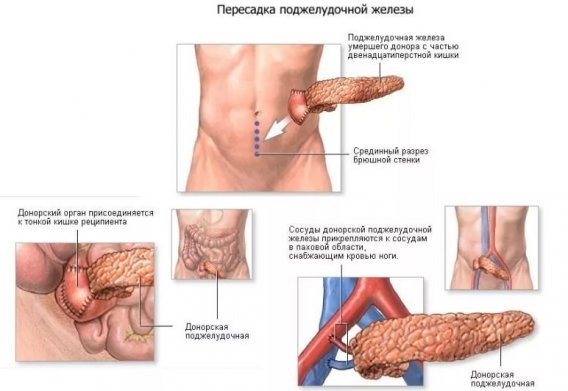
Показания к проведению трансплантации поджелудочной железы
Подобные оперативные вмешательства являются опасными, поэтому назначают их в самых крайних случаях. Часто показана пересадка поджелудочной железы при сахарном диабете, который невозможно контролировать медикаментозными и физиотерапевтическими методами. Обычно подобные оперативные вмешательства рекомендуются в случаях, когда уже имеются явные осложнения. Показаниями для проведения трансплантации могут выступать следующие состояния, вызванные сахарным диабетом:
- ретинопатия, грозящая полной слепотой;
- патологии функционирования микрососудов и крупных артерий;
- прогрессирующая нефропатия;
- терминальная нефропатия;
- гиперлабильность.
Выделяется еще ряд состояний, которые вызывают нарушение работы этого органа, и при этом могут служить показанием для трансплантации. Такой радикальный метод лечения может дать положительный эффект при наличии вторичного сахарного диабета, вызванного раком поджелудочной железы или же гемохромотозом. Кроме того, оперативное вмешательство такого плана может быть единственным возможным выходом при тяжелом течении панкреатита, сопровождающемся панкреонекрозом. Поджелудочную железу нередко пересаживают в случаях, когда имеется выраженная невосприимчивость к инсулинозаместительной терапии, вызванная гестационным сахарным диабетом, синдром Кушинга или акромегалией.
В редких случаях пересадка поджелудочной железы проводится при наличии патологий, сопровождающихся значительными структурными повреждениями органа. Трансплантация показана при формировании доброкачественных и злокачественных опухолей. Поводом для пересадки может стать некроз тканей железы, а также гнойное воспаление в брюшной полости, ставшее причиной поражения этого органа. Стоит отметить, что в этих случаях трансплантация выполняется крайне редко, причем не только из-за финансовых и организационных сложностей, но и из-за рисков, сопряженных с самим хирургическим вмешательством.
Противопоказания для пересадки
Как и любое другое оперативное вмешательство, трансплантация этого органа может выполняться далеко не во всех случаях. Противопоказания к пересадке:
- Неоперабельные формы ишемической болезни сердца.
- Атеросклероз, протекающий с поражением подвздошных сосудов и аорты.
- При необратимых осложнениях сахарного диабета.
- Кардиомиопатия, которая сопровождается сниженной фракцией функции выброса.
- Тяжелые психические заболевания. В этом случае оперативное вмешательство может вызвать серьезные осложнения.
- Наркомания и алкоголизм, так как подобное хирургическое лечение оказывается неэффективным.
- Слабый иммунитет или СПИД. В этом случае оперативные вмешательства не выполняются из-за риска развития тяжелых септических осложнений.
Необходимо учитывать, что подобные трансплантации проводят только в случае удовлетворительного общего состояния пациента. В противном случае крайне высок риск летального исхода.
Диагностика перед назначением трансплантации
Перед тем как определить возможность проведения пересадки органа и показаний для такого вмешательства, выполняет комплексное обследование. В схему предварительной диагностики обычно входят такие лабораторные и инструментальные исследования, как:
- анализ на группу крови;
- ЭКГ;
- КТ;
- биохимический анализ крови;
- УЗИ сердца и органов брюшной полости;
- серологические анализы крови;
- общий анализ крови и мочи;
- анализ на антигены тканевой совместимости;
- рентгенография грудной клетки.
Проводится полный осмотр у терапевта, абдоминального хирурга и гастроэнтеролога. В некоторых случаях требуется консультация у ряда узконаправленных специалистов, к примеру, эндокринолога, кардиолога, анестезиолога, гинеколога, стоматолога и т. д. Комплексное обследование позволяет определить риски отторжения органа после пересадки. В случае, если все параметры, уточненные при диагностике перед пересадкой, находятся в пределах нормы, врачи могут начать планировать операцию и подыскивать донора. Забор тканей проводится как у живых людей, так и у тех, у кого была констатирована смерть мозга.
Как проводится операция по пересадке?
Особенности проведения хирургического вмешательства зависят от того, какие данные были получены во время проведения диагностического обследования, степени повреждения этого органа и общего состояния пациента. В настоящее время выполняются трансплантации:
- всей железы;
- хвоста;
- части тела;
- панкрео-дуоденального комплекса;
- культуры бета-клеток железы.
Подобное оперативное вмешательство является технически сложным. Оно может занять очень продолжительное время. Обычно трансплантацию органа проводят под общей анестезией, которая обеспечивает значительную анальгезию после вмешательства и снижает риск развития осложнений. Для достижения нужного эффекта используются такие препараты для анестезии и миорелаксации, как:
- Мидазолам.
- Фентанил.
- Пропофол.
- Гексобарбитал.
- Изофлуран.
- Динитроген оксид.
- Мидазолан.
- Бупивакаин.
В некоторых случаях выполняется установка спинального катетера. Он необходимо для проведения эпидуральной анестезии в послеоперационный период для облегчения состояния человека. Необходима вспомогательная терапия для поддержания высокого ЦВД. Это очень важно для сохранения и приживания органа или его части на новом месте, чтобы не произошло отторжение.
Операция по пересадке поджелудочной железы выполняется в несколько этапов:
- Донору через чревную артерию вводится раствор для антикоагуляции, а затем консервирующий раствор.
- Поджелудочная железа извлекается и охлаждается ледяным соленым раствором.
- Проводится запланированные процедуры операции. У реципиента делают большой разрез. Новый орган или его часть пересаживается в область подвздошной ямки.
- Последовательно соединяют артерии вены и выходной проток железы.
В случае, если у пациента на фоне сахарного диабета имеются нарушения работы почек, может быть рекомендована двойная операция по пересадке органов. Это значительно повысить шансы на благоприятный исход. Если трансплантация прошла успешно, то быстро нормализируется углеводный обмен, поэтому у пациента пропадает необходимость регулярного введения инсулина. Человеку необходимо до конца жизни принимать иммуносупрессивные препараты. Их использование позволяет избежать отторжения пересаженной поджелудочной железы. Для иммуносупрессивной терапии обычно подбираются 2–3 препарата, отличающихся разным механизмом действия. К распространенным осложнениям, возникающим после проведения подобной операции, относится скопление жидкости вокруг трансплантата, кровотечения и инфекции. В некоторых случаях требуется аспирация экссудата под контролем УЗИ.
При неблагоприятном исходе наблюдается отторжение пересаженной поджелудочной железы. В этом случае орган начинает набухать. При проведении исследования с помощью УЗИ его практически невозможно определить, так как он имеет очень размытые границы. Для подтверждения процесса отторжения может потребоваться проведение биопсии через цистоскоп.
Прогноз после операции по трансплантации
Согласно статистике, выживаемость в 2 года у переживших пересадку органа от донора-трупа составляет 87%. На степень благоприятности исхода такой трансплантации оказывает влияние множество факторов, в том числе состояние здоровья и возраст донора-трупа на момент операции, совместимость тканей, гемодинамический статус больного, а также функциональное состояние трансплантата во время пересадки. Пятилетняя выживаемость при проведении трансплантации поджелудочной железы составляет не более 50%.
При пересадке части органа от живого человека годичная выживаемость составляет около 86%. В то же время в долговременной перспективе прогноз более благоприятен, так как полное восстановление наблюдается примерно у 38% людей. В настоящее время проводится трансплантация эмбриональных клеток и структур Лангерганса, взятых у донора-трупа. Такие вмешательства оказывают положительный эффект на непродолжительное время. Однако подобные трансплантации являются более безопасными для пациентов.
В начале отторжения органа в послеоперационный период исход, как правило, неблагоприятен. В этом случае остановить процесс крайне сложно. Обычно гибель пациентов наблюдается в течение нескольких дней, а иногда недель. Больной должен в полной мере осознавать степень риска проведения подобной процедуры, так как трансплантация поджелудочной железы может стать причиной смерти пациента.
Источник


