Журнал лечащий врач панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Купирование хронического болевого синдрома у больных панкреатитом — крайне сложная задача. В первую очередь необходимо быть уверенным в отсутствии у больного осложнений, которые могут быть скорректированы хирургическим путем (таких, как псевдокисты, внутрипротоковая обструкция или компрессия соседних органов). Некоторое значение для снижения выраженности боли имеет питание — требуется проведение терапии витаминами, препаратами кальция при развитии мальдигестии. Принципиальное значение имеет прекращение приема алкоголя, что достоверно повышает выживаемость больных с тяжелым панкреатитом. Показаны анальгетики: парацетамол или нестероидные противовоспалительные препараты, трамадол. Современные исследования выявили, что при хроническом панкреатите эффективны лишь высокие дозы анальгетических препаратов: так, трамадол необходимо назначать по 800 мг/сут и выше, что в два раза превышает максимальную дозу. В западных странах гастроэнтерологи нередко используют наркотические препараты, что создает проблему развития зависимости у 10—30% больных. Большое значение имеет одновременное назначение вспомогательных препаратов, таких, как антидепрессанты, которые могут оказывать прямое противоболевое действие, способствуют купированию сопутствующей депрессии, а также потенцируют действие анальгетиков. Спазмолитики и холиноблокаторы нормализуют отток желчи и панкреатического сока (что снижает интрапанкреатическое давление) и являются необходимым компонентом терапии.
Часто ненаркотические анальгетики оказываются неэффективны, и встает вопрос о назначении опиатов, вплоть до морфина. Больному предписывается диета с ограничением жира и белка, прием антацидов (для уменьшения стимуляции поджелудочной железы).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
- высокое содержание липазы в препарате — дозировка должна быть достаточно удобной для приема до 30 тыс. ед. липазы на один прием пищи;
- наличие оболочки, защищающей ферменты от переваривания желудочным соком;
- маленький размер гранул или микротаблеток, наполняющих капсулы (одновременно с пищей эвакуация препарата из желудка происходит лишь в том случае, если размер его частиц не превышает 2 мм);
- быстрое освобождение ферментов в верхних отделах тонкой кишки.
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
| Рисунок 2. Возможные причины неэффективности заместительной терапии панкреатической экзокринной недостаточности. |
|
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
| Рисунок 3. Побочные эффекты ферментной терапии. |
|
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Обратите внимания!
- Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы.
- Приступ хронического панкреатита проявляется иррадиирующими в спину, болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней.
- В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии.
- Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50-75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Источник
Как поставить диагноз?
Какие осложнения несут угрозу для жизни пациента?
Можно ли остановить рост заболеваемости?
Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы. Специфическая терапия практически отсутствует; проявления чрезвычайно разнообразны и поставить диагноз трудно даже с помощью лабораторных тестов. Ему сопутствует целый ряд осложнений, угрожающих жизни, а клиническое течение и исход непредсказуемы.
В основу данной статьи легли новые рекомендации Британского гастроэнтерологического общества, касающиеся ведения больных острым панкреатитом. Больным, незнакомым с симптомами и возможными серьезными последствиями этого заболевания, полезно обратиться к буклету, выпущенному группой поддержки больных панкреатитом [1].
- Определение, заболеваемость и исход
На Международном симпозиуме, проходившем в Атланте в 1972 году [2], предложено такое определение острого панкреатита: «острое воспаление поджелудочной железы, обыкновенно с острым началом, выраженным болевым синдромом, напряжением мышц живота, рвотой, и последующим вовлечением в процесс различных органов и систем». Объективно заболевание подтверждается «повышенным содержанием панкреатических ферментов в крови или моче». Более точной является классификация осложнений, на которой строится сравнительный анализ и научные исследования (табл. 1).
| Умеренный приступ Системные нарушения минимальны, период восстановления протекает спокойно Тяжелый приступ Развиваются одно или более осложнений, угрожающих жизни или приводящих к смертельному исходу Системные осложнения
Почечная недостаточность
|
Панкреатические проявления
|
| *См. табл. 3. **Не путать с более часто встречающимся «острым скоплением жидкости», которое проходит само по себе в течение четырех недель и не представляет опасности для жизни. | |
Различные диагностические критерии делают недостоверными показатели заболеваемости. Однако установлено, что частота его в молодом возрасте среди городского населения существенно коррелирует со злоупотреблением алкоголя, а у пожилых сельских жителей — с желчнокаменной болезнью.
По статистике в Великобритании ежегодно острым панкреатитом заболевают 200 из миллиона человек, около 1500 умирают. В среднем врач общей практики сталкивается с вновь заболевшим один раз в три-четыре года. За последние полвека заболеваемость росла синхронно с увеличением потребления алкоголя. В это время госпитальная смертность оставалась в пределах 10%, общая достигала 20%, учитывая случаи посмертной диагностики.
Большинство приступов ограничивается поражением только поджелудочной железы, тогда как в остальных развиваются осложнения, угрожающие жизни или приводящие к смертельному исходу. Обычно это рано развивающаяся органная недостаточность, сопровождающаяся поражением поджелудочной железы в виде некроза, абсцесса или формирования псевдокисты (табл. 1). По последним сообщениям из Йоркшира и западной Шотландии, из 730 случаев острого панкреатита 73% пациентов полностью поправились после легкого приступа, 18% выжили, несмотря на осложнения, и 9% погибли.
- Клинические проявления,
диагностики и этиология
Внезапная острейшая боль, иррадиирующая в спину, тошнота или рвота — вот типичное начало приступа. Нередко ему предшествует прием пищи или алкоголя
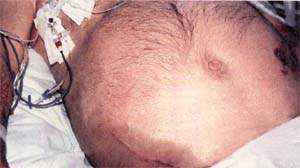 |
| Рисунок 1. Распространение воспалительного экссудата по заднебрюшинной клетчатке вызывает кровоподтеки на боках и в околопупочной области Нарушение пигментации обусловлены разрушением гемоглобина; эти пятна изчезают за несколько дней |
или недавний подобный приступ. При обследовании выявляется бледность, похолодание конечностей, тахикардия, гипотензия, указывающие на гиповолемию.
Иногда присутствует умеренная лихорадка, желтушность кожи и слизистых; абдоминальные симптомы варьируют от легкого напряжения мышц в эпигастрии до генерализованных симптомов раздражения брюшины, развивающегося также и при перфорации внутренних органов. В некоторых случаях обнаруживаются признаки шока и метаболических нарушений при отсутствии объективных абдоминальных симптомов.
Кровоподтеки (рис. 1) патогномоничны только в том случае, если захватывают и пупочную область (как при прерывании эктопической беременности) и боковые стенки живота (как при разрыве аневризмы аорты). Подобный признак указывает на тяжесть приступа, и вероятность смертельного исхода увеличивается в четыре раза.
Диагностически значимым является и четырех-шестикратное увеличение содержания в крови амилазы. Определение амилазы в моче с помощью тест-полоски используется как метод быстрого скрининга. Возможные ошибочные диагнозы, при которых требуется скорее срочная лапаратомия, чем консервативное лечение, приведены в табл. 2.
При положительном результате теста
При отрицательном результате теста
|
В сомнительных случаях бесполезно проводить обычное рентгеновское исследование, поскольку нет каких-либо специфических признаков острого панкреатита, ультразвуковое исследование обычно неинформативно из-за метеоризма, так как скопления газа скрывают поджелудочную железу. Достоверные результаты дают компьютерная томография и магнитно-резонансное исследование, однако в очевидных случаях их не проводят. Лапаратомия не дает лечебного эффекта, поэтому ее стараются избегать.
По данным йоркширской/шотландской статистики, большинство приступов в мире провоцируется желчнокаменной болезнью и алкоголем — 41% и 25% соответственно. Но причина многих из них так и остается неизвестной, хотя и предложено множество этиологических сочетаний (табл. 3) [3].
Начиная с тиазидов в 1959 году предложено более тысячи лекарственных препаратов, способных провоцировать приступ, но в каждом конкретном случае для доказательства лекарственной этиологии необходимо исключить множество других причин, что практически весьма трудно.
- Ведение больных, осложнения и прогноз
Еще до госпитализации обычно требуется парентеральное обезболивание; опытному хирургу это не мешает распознать острый живот. Предпочитают внутримышечное введение петидина, а не морфина, поскольку последний сокращает сфинктер Одди, однако клинически это проявляется мало.
Повышенный риск нарушения функции почек и желудочно-кишечных кровотечений исключает применение нестероидных противовоспалительных препаратов.
Стандартный набор больничных исследований включает общий клинический и биохимический анализ крови, определение газов крови и общий анализ мочи. В первые сутки течение заболевания непредсказуемо, и пациент требует постоянного наблюдения и ухода, предпочтительно в специализированном отделении.
К системным осложнениям относятся: дыхательная недостаточность (развивается в 20% приступов), почечная недостаточность (5%), сердечно-сосудистый коллапс, такой же, как при септическом шоке (5% пациентов).
Срочную ретроградную холангиопанкреатографию и эндоскопическую папиллотомию рекомендуется проводить при тяжелых приступах. Хотя данные о результатах таких процедур различны, их эффективность подтверждают британские исследования [5]. При тяжелых приступах повышается интенсивность катаболических процессов, и при продолжительном голодании (более трех-четырех дней) возникает необходимость в парентеральном питании наряду с дополнительным энтеральным введением пищи для сохранения барьерной функции слизистой оболочки кишечника. Диеты придерживаются до тех пор, пока у пациента не восстанавливается переносимость жидкостей и не ослабевают боль и мышечная защита.
Абсцесс поджелудочной железы проявляется симптомами общей интоксикации у 2 — 3% пациентов, обычно через несколько недель после приступа. Инкапсулированный жидкий гной либо аспирируется, либо удаляется через чрезкожный дренаж. Острая псевдокиста осложняет 2 — 3% приступов, содержит панкреатический сок, отграниченный зрелой фиброзной или грануляционной тканью в отличие от эпителия истинных кист.
Псевдокисты развиваются вследствие повреждения панкреатического протока. Диагноз ставится при обычном рентгенологическом исследовании, но иногда кисты определяются даже пальпаторно. Лучшие методы для их исследования — компьютерная томография и магнитно-резонансная томография. Ультразвуковой метод применяется для контроля за их развитием.
При разрывах может возникать панкреатический асцит, эрозии в сосуды приводят к развитию воспалительных псевдоаневризм или серьезных кровотечений. Увеличение абсцесса вызывает боль, билиарную или пилорическую обструкцию.
| Закупорка (с или без гиперсекреции)
Токсические
|
Травмы
Смешанная этиология
|
В йоркширском/глазговском исследовании 90% смертей были связаны с системной органной недостаточностью, что частично перекрывается 50% смертей, вызванных накоплением жидкости в поджелудочной железе. Интенсивное лечение ранних осложнений, казалось, должно было бы увеличить выживаемость, но из-за поздних, с трудом поддающихся лечению осложнений общая смертность остается на прежнем уровне. Ей также способствуют истощенные биологические резервы организма и отягощенный преморбидный фон.
За жизнь тысяч пациентов приходится бороться, и выжившие, как правило, выздоравливают полностью. Молодым пациентам, возвращающимся к трудовой деятельности, рекомендуется проводить более интенсивное лечение.
- Наблюдение и профилактика
Потеря веса длится около месяца после окончания приступа. В это время у многих пациентов подавленное состояние, и их важно убеждать в том, что оно нормализуется. Стимуляция поджелудочной железы сводится к минимуму посредством диеты, бедной жирами и с высоким содержанием крахмалистых веществ. Короткий курс панкреатина способствует восстанавлению веса, эндо- и экзокринной функций. Вне зависимости от этиологии заболевания необходимо воздерживаться от алкоголя в течение трех месяцев. При подозрении на наличие алкоголизма необходимо тщательно собрать не только анамнез жизни пациента, но и семейный анамнез.
Профилактика предполагает установление и устранение причины развития приступа. Национальная программа борьбы с алкоголизмом в Скандинавии позволила остановить рост заболеваемости, но в остальном профилактика является, по существу, вторичной. Уровень трансаминаз, превышающий 60 МЕ/л, дает возможность подозревать наличие желчных камней; если они не обнаруживаются при ультразвуковом исследовании, то РХПГ способна выявить их или установить иную, поддающуюся коррекции причину.
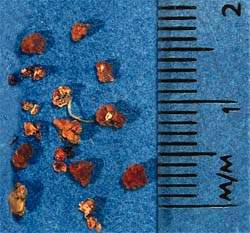 |
| Рисунок 2. Во всем мире большая часть панкреатитов вызывается камнями желчного пузыря или алкоголем |
Несмотря на диету с низким содержанием жира, распространенным остается рецидивирующий панкреатит, обусловленный камнями в желчном пузыре. Наилучшие результаты в данном случае дает холецистэктомия, но при условии хорошей подготовленности пациента и нормализации функции печени.
К холецистэктомии прибегают и в случае повторных идиопатических приступов, если, по данным РХПГ, желчь содержит кристаллы холестерола. Определять содержание алкоголя в крови бессмысленно, поскольку приступ может развиться через несколько дней после приема алкоголя. Совет воздерживаться от приема спиртных напитков, как правило, игнорируется.
Гиперкальциемия и гиперлипопротеидемия, обнаруженные после выздоровления, требуют специальной коррекции. Несмотря на все прилагаемые усилия по установлению этиологии, около четверти приступов остаются идиопатическими.
- Есть ли у нас успехи?
Многочисленные, в основном британские исследования так и не выявили какого-либо роста выживаемости. Причина тому — отсутствие возможности четкой демонстрации «отрицательных» результатов в контрольных группах (ошибка II типа).
Пациенты, находящиеся в тяжелом состоянии, нуждаются в постоянном уходе со стороны опытного персонала, состоящего из различных специалистов. При отсутствии такой возможности пациента с тяжелым приступом необходимо перевести в специализированный центр. Опыт показывает, что увеличение процента выживаемости происходит в том случае, если туда поступают еще не умирающие пациенты.
Как бы там ни было, смертельный исход не зависит от «искусства управления», а снижение числа подобных случаев достигается сочетанием лекарственной терапии, радиологических и хирургических методов.
Литература
1. Neoptolemos J. P. What’s wrong with my pancreas? Produced by the Pancreatitis Supporters Network. (Information leaflet available from Duphar Laboratories, Southampton).
2. Braganza J. M, ed. The Pathogenesis of Pancreatitis. Manchester: Manchester University Press, 1991.
3. Bradley E. L. A clinically based classification for acute pancreatitis. Arch. Surg, 1993; 128:586-90.
4. Kingsnorth A. N. Role of cytokines and their inhibitors in acute pancreatitis. Gut 1997; 40:1-4.
5. Neoptolemus J. P., Carr-Locke D. L, London N. J., Bailey I. A., James D. F., Ossard D. P. Controlled trial of urgent endoscopic cholangio-pancreatography and endoscopic sphincterotomy versus conservative treatment for acute pancreatitis due to gallstones. Lancet ii:979-983.
6. Larvin M., Chalmers A. G., McMahon M. J. Dynamic contrast enchanced computed tomography: a precise technique for identifying and localising pancreatic necrosis. Br. Med. J., 1990; 300:1425-1428.
7. Saiffudin A., Ward J., Rigway L., Chalmers A. G. Comparison of MR and CT scanning un severe acute pancreatitis: initial experiences. Clin. Radiol, 1993;48:111-16.
8. Larvin M., Chalmers A. G., Robinson P. J., Mc Mahon M. J. Debridement and closed cavity irrigation for the treatment of pancreatic necrosis. Br. J. Surg, 1989; 76:465-471.
Обратите внимание!
- В молодом возрасте самой частой причиной развития острого панкреатита является злоупотребление алкоголем; в пожилом — камни желчного пузыря
- Общая смертность составляет 20%, включая случаи,
обнаруженные на аутопсии - Диагностическое значение имеет четырех-шестикратное повышение уровня амилазы в крови
- Не назначайте нестероидные противовоспалительные препараты при остром панкреатите — они увеличивают риск развития почечных осложнений и желудочно-кишечных кровотечений
- Британский опыт подтверждает полезность срочной РХПГ и эндоскопической папиллотомии при тяжелых приступах, вызванных камнями желчного пузыря.
- Щадящей при панкреатите является диета бедная жирами с высоким содержанием крахмалистых веществ. Короткий курс панкреатина восстанавливает потерю веса, улучшает экзо- и эндокринную функции железы. Вне зависимости от тяжести приступа следует воздерживаться от алкоголя в течение трех месяцев.
Источник


