Заболевание острый панкреатит прогноз
Панкреатит – это заболевание, при котором определяется высокий процент смертности. Основной причиной летального исхода считается развитие тяжёлых осложнений. Последствия воспалительного процесса имеют довольно серьёзный и опасный характер, по этой причине не стоит относиться к подобному расстройству пренебрежительно и поверхностно. При проявлении симптоматики острого приступа или в периоды обострения хронической формы необходимо немедленно обращаться за помощью к специалистам.
Осложнения при панкреатите будут отличаться в зависимости от формы заболевания. Из этого следует, что для острого и хронического воспалительного процесса последствия будут различными.
Осложнения острого панкреатита делятся на ранние и поздние. Ранние развиваются вместе с первыми проявлениями клинической картины панкреатита. Поздние зачастую появляются примерно через несколько недель и в большинстве случаев связаны с присоединением вторичной инфекции.
Ранние осложнения острого панкреатита обуславливаются проникновением панкреатических ферментов и частичек омертвевших тканей поражённого органа в кровоток. Первое место по распространённости занимает гиповолемический шок, основными факторами возникновения которого считаются сильная интоксикация организма и ярко выраженный болевой синдром. Ещё одним из самых распространённых последствий является ферментативно-разлитой или асептический панкреатит. Его опасность заключается в накоплении ферментов, которые агрессивно влияют на брюшную полость.
К другим ранним осложнениям можно отнести:
- дыхательную недостаточность;
- плеврит – это состояние, во время которого происходит воспаление плевры, что сопровождается скоплением жидкости в её полости;
- ателектаз одного из лёгких;
- острую печёночную недостаточность – проявляются желтоватым оттенком кожных покровов и слизистых оболочек;
- острый токсический гепатит – поражение печени, которое развивается влиянием шока и патологическим воздействием ферментов. Особую группу риска составляют пациенты с панкреатитом, у которых уже есть хронический воспалительный процесс печени, желчного пузыря или желчевыводящих протоков;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- развитие воспаления в брюшине. При острой форме протекания воспаления тканей поджелудочной перитонит делится на асептический и гнойный;
- расстройства со стороны психики – формируются на фоне сильной интоксикации, которая нередко поражает головной мозг. В большинстве случаев, на второй или третий день от начала появления симптомов основного расстройства, развивается психоз. Его продолжительность составляет несколько суток;
- тромбоз сосудов.
Поздние осложнения острого панкреатита начинают формироваться после нормализации состояния больного, что достигается при помощи комплекса консервативных и хирургических способов лечения. Данные осложнений продлевает время нахождения больного в условиях стационара, а также значительно уменьшает процент благоприятного прогноза при остром панкреатите.

Дегенеративные и гнойные осложнения острого панкреатита
Поздние последствия острого панкреатита:
- формирование абсцессов или гнойников брюшной полости;
- появление панкреатических свищей – сообщений близлежащих внутренних органов;
- парапанкреатит – воспаление гнойного характера тканей, окружающих поражённый орган;
- некроз органа;
- развитие псевдокист — представляют собой формирование капсулы из соединительной ткани;
- пилефлебит – вовлечение в патологию воротной вены;
- возникновение опухолей зачастую злокачественного характера;
- заражение крови – это то, чем опасен острый панкреатит наиболее всего.
Осложнениями при хроническом панкреатите зачастую становятся поражения органов, которые функционально связаны с поджелудочной железой. Среди такой группы последствий выделяются:
- гепатит реактивного характера;
- развитие холестаза с желтухой или без;
- холецистит;
- гнойный холангит.
По причине близости железы к диафрагме нередко выражаются такие осложнения хронического панкреатита, как пневмония или реактивный плеврит.
Гастроэнтерологами и онкологами доказана связь между хронической формой заболевания и формированием раковых опухолей поджелудочной. У пациентов, страдающих от подобного расстройства более чем двадцать лет, частота развития онкологии варьируется от 4 до 8%.
Возникновение вторичного сахарного диабета довольно долго считалось одним из самых распространённых осложнений при хроническом панкреатите. С каждым годом протекания подобного недуга вероятность появления сахарного диабета возрастает на 3%. Однако, если появление воспаления имело алкогольную этиологию, то риск значительно увеличивается.
К другим последствиям, которыми опасен хронический панкреатит, относят:
- появление эрозий и язв слизистой органов пищеварительной системы;
- железодефицитную анемию;
- ГЭРБ;
- портальную гипертензию;
- асцит – скопление большого количества жидкости в брюшной полости;
- варикозное расширение вен пищевода;
- постгеморрагическую анемию;
- спадение тканей лёгкого – на фоне его сдавливания увеличенной в объёмах поджелудочной;
- формирование камней в протоках;
- перитонит;
- септическое состояние.
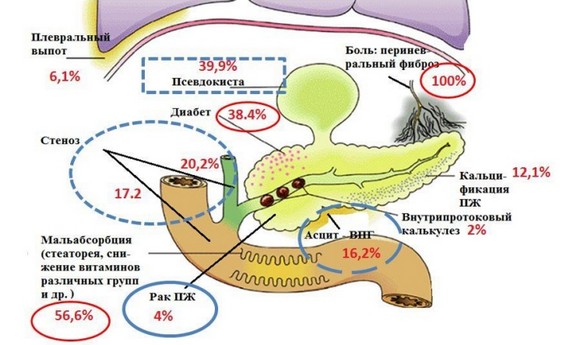
Осложнения хронического панкреатита
Осложнённый панкреатит острого течения характеризуется высоким процентом смертности. Её показатели могут достигать до 15%, а при развитии тяжёлых последствий, в частности панкреонекрозе – увеличивается до 70%.
Основным фактором наступления смерти от панкреатита являются гнойно-септические осложнения, которые нередко протекают в комплексе с полиорганной недостаточностью и сильнейшей интоксикацией.
Не последнюю роль в прогнозе острого панкреатита играет потребление пациентом алкогольных напитков. В случаях полного отказа от спиртосодержащих напитков десятилетняя выживаемость наблюдается более чем 80% пациентов. Но когда больной продолжает употреблять алкоголь, подобный показатель снижается в два раза.
При некрозе тканей органа смертельный исход наступает в 50% случаев.
Прогноз хронического панкреатита во многом зависит от нескольких факторов, а именно:
- возрастной категории пациента;
- индивидуального характера течения болезни;
- общего состояния поражённого органа;
- наличия или отсутствия осложнений.
Выживаемость пациентов с хронической формой в период десяти лет достигает значений в 70%, двадцать лет – 45%. Вероятность формирования онкологии – 4% на каждые 25 лет протекания болезни.
Инвалидность достигает значений в 15%.
Предупреждение осложнений при остром течении составляет борьба с ярко выраженной болезненностью и интоксикацией. При хроническом течении профилактическими мероприятиями являются:
- пожизненный отказ от вредных привычек;
- соблюдение назначений лечащего врача относительно рациона;
- своевременное лечение сопутствующей патологии ЖКТ;
- санаторно-курортное лечение.
Помимо этого, пациентам с хронической формой рекомендуется регулярно проходить обследование у гастроэнтеролога.
Источник
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Острый панкреатит
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

КТ ОБП. Признаки острого панкреатита: отек, диффузная неоднородность структуры поджелудочной железы.
Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Источник
Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи. Под влиянием собственных ферментов железы происходит переваривание его клеток, что и провоцирует возникновение сильной, нестерпимой боли, которая не снимается медикаментозными препаратами.

Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи.
Что такое острый панкреатит
Панкреатит в острой форме – воспаление поджелудочной железы, сопровождающееся стремительным ухудшение самочувствия пациента. И только изредка заболевание проходит без боли, чаще всего при незначительном повреждении клеток.
Воспалительный процесс сопровождается усиленным выделением ферментов. В результате отека и резкого уменьшения просвета выводящего протока поджелудочной железы они накапливаются в органе и начинаются проявлять агрессию в отношении к собственным клеткам. Это основное звено, приводящее к дальнейшему их отмиранию с последующей атрофией и некрозом поджелудочной железы.
По международной классификации болезней панкреатит в острой форме (К 85) относится к заболеваниям желчного пузыря, желчевыводящих путей и поджелудочной железы.
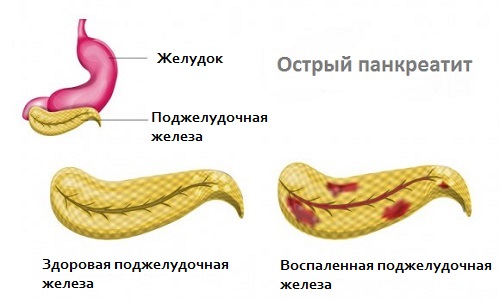
При остром панкреатите воспалительный процесс сопровождается усиленным выделением ферментов.
Приступ
Приступ панкреатита развивается внезапно. Приводит не только к ухудшению самочувствия пациента, но и к угрозе его жизни. Сопровождается резкими, опоясывающими болями в области желудка, появляются тошнота с рвотой. Острое воспаление поджелудочной железы требует немедленного оказания медицинской помощи.
Как отличить хронический панкреатит от острого
Острое воспаление органа характеризуется некротическими изменениями в тканях, при хроническом течении заболевания на первый план выходят дистрофические процессы, которые отличаются более медленным течением.
Приступ панкреатита – неотложное состояние, при котором пациенты практически в 100% случаев попадают в больницу. Если заболевание переходит в хронический процесс, периоды обострения чередуются с ремиссией. При этом признаки имеют размытый, нечеткий характер. Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
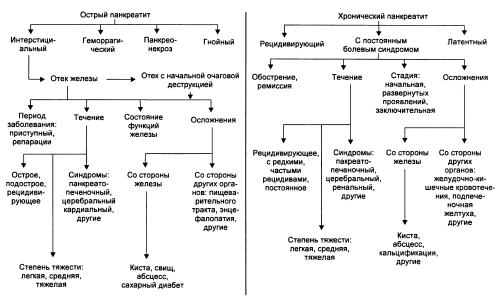
Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
Классификация
Различают следующие фазы течения заболевания (согласно международной классификации, принятой в Атланте в 1992 году):
- Легкая форма.
- Тяжелая форма;
- стерильный некроз;
- инфицированный некроз;
- панкреатический абсцесс;
- острая ложная киста.
Патанатомия предполагает другие стадии панкреатита:
- катаральная;
- геморрагическая;
- гнойная или осложненная.

Международная классификация острого панкреатита.
В зависимости от распространения некротических явлений в тканях поджелудочной железы при остром воспалении различают:
- локальное поражение тканей;
- субтотальное;
- тотальное.
Причины
Главная причина воспаления поджелудочной железы – усиленная выработка ферментов органа с их преждевременной активацией. Это приводит к тому, что ткани начинают самоперевариваться, что и обуславливает клиническую симптоматику заболевания.
Факторы риска развития острого состояния:
- Продолжительное злоупотребление крепкими и слабоалкогольными напитками. По этой причине заболевание чаще всего развивается у мужчин.
- Патологии желчного пузыря, желчнокаменная болезнь, дискинезия желчевыводящих протоков, гастрит, дуоденит и другие заболевания.
- Травматическое повреждение органов брюшной полости;
- Неполноценное, несбалансированное питание, включающее большое количество жирных, острых, соленых, копченых блюд. Неблагоприятное влияние на состояние поджелудочной железы оказывают полуфабрикаты, колбасы, соусы, кетчупы, фастфуд, использование ароматизаторов, подсластителей и других вредных добавок при приготовлении пищи.
- Голодание с целью похудения, что приводит к нарушению выработки пищеварительных ферментов.
- Длительное использование некоторых медикаментозных средств, оказывающих неблагоприятное влияние на функционирование органа (Тетрациклин, Метронидазол и др.).
- Патологии щитовидных желез, сопровождающиеся изменением нормального уровня кальция в крови.
- Нарушение гормонального баланса в связи с беременностью, климаксом, использование оральных контрацептивов (у женщин).
- Инфекционные заболевания, при которых возбудитель распространяется по организму человека (микоплазмоз, гепатит и др.).
- Повреждение поджелудочной железы вследствие проведения инструментальных методов обследования при эндоскопической ретроградной холангиопанкреатографии.
- Наследственная предрасположенность.
Повышается риск развития панкреатита и после удаления желчного пузыря, т. к. увеличивается нагрузка на поджелудочную железу.
Симптомы
Главным признаком панкреатита в острой форме является болевой синдром. Локализуется в области желудка, отдает в левое подреберье, под лопатку. Иногда имеет опоясывающей характер. У пациентов появляются жалобы на ухудшение состояния в положении лежа. Развивается тошнота и рвота, вздутие живота, диарея.
В результате гнойно-септических процессов возникают проявления интоксикации – повышение температуры тела, желтушность склер и кожных покровов, синюшные пятна в области лица и на теле.
Диагностика
Формулировка диагноза проводится на основании осмотра и обследования пациента. Важным методом диагностики является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока и наличие признаков воспалительного процесса.
В обязательном порядке человек должен сдать общий и биохимический анализы крови и мочи. Это необходимо для определения СОЭ, лейкоцитов, активности панкреатических ферментов.
Важным методом диагностики острого панкреатита является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока.
Дифференциальный диагноз проводится с острым аппендицитом и холециститом, прободной язвой желудка, непроходимостью кишечника и др.
Сколько длится острая стадия
Средняя продолжительность приступа панкреатита составляет от нескольких минут до 5-8 суток. Это зависит от индивидуальных особенностей организма человека и наличия сопутствующих хронических заболеваний. Важную роль играет форма воспаления поджелудочной железы и ее стадия.
Лечение
Лечение панкреатита в острой форме осуществляется только в условиях стационара. С помощью дополнительных методов исследования производится оценка тяжести состояния больного и разрабатывается индивидуальная медикаментозная схема, способствующая его скорейшему выздоровлению.
В терапии заболевания применяют анальгетики, спазмолитические, мочегонные, противорвотные, антибактериальные препараты. Для внутривенного вливания используют раствор глюкозы с инсулином. При необходимости врачу-терапевту приходится направлять пациента на операцию.
Какие возможны осложнения после операции при остром панкреатите?
Диета
Важную роль в быстром выздоровлении больного играет диета. В первые 2-4 дня после приступа человек должен голодать. Это позволит предотвратить дополнительную выработку пищеварительных ферментов поджелудочной железой. Разрешено пить только негазированную минеральную воду: «Боржоми», «Ессентуки №4», отвар шиповника и слабый чай.

Для эффективного лечения острого панкреатита стоит придерживаться лечебной диеты, прописанной доктором.
В дальнейшем пациент должен придерживаться диеты №5, подразумевающей использование полужидкой и щадящей пищи. Следует исключить жирные, острые, жареные и копченые блюда, которые стимулируют активность органов пищеварительной системы.
Осложнения
Панкреатит в острой форме приводит к вовлечению в патологический процесс близлежащих органов. Таким образом поражается печень, желудок, 12-ти перстная кишка, кишечник, кишка прямая и др.
Развиваются билиарная гипертензия, абсцессы и флегмоны в полости брюшины, свищи, ферментативный плеврит, перитонит и др. В результате массового некроза тканей поджелудочной железы не исключено возникновение сепсиса, шока или внутрисосудистого свертывания крови. В дальнейшем состояние больного усугубляется сердечно-сосудистой, почечной или печеночной недостаточностью.
Чем опасен
В результате воспалительного процесса в поджелудочной железе, сопровождающегося агрессивным влиянием на клетки органа пищеварительных ферментов, происходит некроз и расплавление панкреатоцитов.
Потенциальные проблемы после приступа панкреатита заключаются в том, что нарушается нормальное функционирование отдельной части или всего органа. Клетки замещаются соединительной тканью. Возникает ферментативная недостаточность, уменьшается синтез инсулина, приводящий к развитию сахарного диабета.
Из-за ухудшения всех видов обменных процессов возможно функциональное нарушение центральной нервной системы.
Прогноз жизни
Прогноз жизни после приступа панкреатита в острой форме зависит от того, как быстро пациенту была оказана неотложная медицинская помощь. Важную роль играют и следующие факторы:
- тяжесть заболевания;
- степень поражения поджелудочной железы, размеры очагов некроза и массивность панкреонекроза;
- наличие осложнений;
- возраст пациента;
- наличие сопутствующих хронических патологий.
Положительный прогноз более вероятен, если пациент после приступа будет вести здоровый образ жизни, следовать рекомендациям врача касательно медикаментозного лечения. Соблюдать диету и не употреблять запрещенные блюда. Откажется от вредных привычек: перестанет употреблять алкоголь и бросит курить.
Вопрос здоровья. Острый панкреатит. 21.07.2014
Острый панкреатит симптомы
Лечение острого панкреатита – хирург Александр Григоренко. Здоровый интерес. Выпуск 312
Полное восстановление после приступа панкреатита возможно только при отсутствии очагов некроза. В других случаях функционирование органа будет нарушено.
Можно ли умереть от острого панкреатита
Статистика по России свидетельствует о том, что частота панкреатита в острой форме составляет 36-40 случаев на 100000 населения. В 15-25% всех зарегистрированных эпизодов заболевание характеризуется тяжелым поражением тканей органа с возникновением очагов некроза и дальнейшим развитием осложнений. Летальный исход при панкреонекрозе – распространенное последствие. Вероятность наступления смерти составляет 15-90%.
Источник


