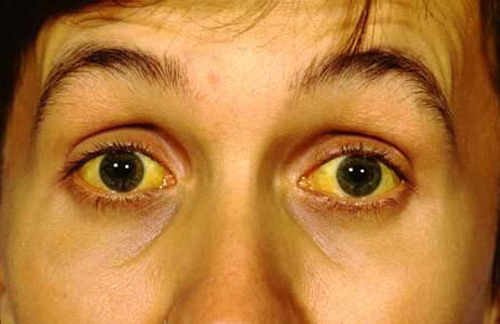
Вторичный сахарный диабет при панкреатите
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
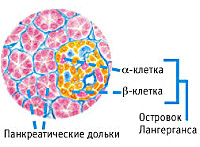
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник
Панкреатогенный сахарный диабет (ПСД), в некоторых медицинских источниках называемый диабетом 3 типа, – это эндокринная патология, вызванная хроническим или острым течением панкреатита. Функциональные сбои в работе поджелудочной железы приводят к постоянным колебаниям уровня сахара в крови. Они сопровождаются рядом симптомов, характерных для поражения поджелудочной или других распространенных патологий пищеварительной системы. Развитие гликемии происходит постепенно и нередко диагностируется только тогда, когда ПСД приобретает выраженный характер.
Механизм развития панкреатогенного диабета
Панкреатогенный диабет – патологическое нарушение естественного метаболизма глюкозы, которое становится следствием болезни поджелудочной железы. Бывает преимущественно при хроническом течении панкреатита. Клинические исследования показали, что после острой стадии появление ПСД менее вероятно, однако тоже может быть его закономерным следствием. В половине случаев при хроническом панкреатите развивается инсулинозависимый диабет, а в остальных – панкреатогенный. Он трудно поддается диагностике из-за нехарактерных симптомов, свойственных и другим заболеваниям. Механизм формирования СД запускается еще на ранней стадии болезни поджелудочной железы, которая в своем прогрессировании приводит к более опасному этапу.
2 стадия панкреатита уже содержит в себе патологические элементы общего процесса – спонтанную гликемию. Она объясняется выбросом в кровяное русло инсулина, который производят бета-клетки, раздраженные непроходящим воспалением. Толерантность к глюкозе и продолжительное повышение уровня сахара в крови наблюдаются уже на 4 стадии, а на последней присутствует полностью нарушенный механизм работы эндокринной железы. Это объясняется окончательным разрушением функциональных клеток и заменой их на клетки жировой ткани.
Нарушения эндокринной функции ПЖ могут наблюдаться при любом негативном воздействии на орган, которое носит деструктивный характер:
- постоянный воспалительный процесс, присутствующий при хронической форме, в периоды обострения;
- операции на поджелудочной, особенно после панкреатэктомии любого объема;
- любые заболевания поджелудочной (онкология, панкреонекроз);
- злоупотребление факторами, способными вызвать дисфункцию органа (нарушения рациона, прием алкоголя и курение, употребление медикаментозных препаратов в течение длительного времени).
Как и любая важная часть эндокринной системы, поджелудочная продуцирует гормоны – инсулин и глюкагон. Инсулярная функция клеток, ответственных за гормоновоспроизводство, нарушается в результате употребления человеком вредных веществ. А хроническое воспаление разрушает и склерозирует островки Лангерганса, которые отвечают за выработку инсулина. Сахарный диабет формируется при избытке трипсина, ингибитора инсулиновой секреции.
Симптомы заболевания
Хронический панкреатит и сахарный диабет, формирующийся на фоне патологии железы, чаще всего наблюдаются у людей с повышенной нервной возбудимостью. Основная причина для беспокойства на начальном этапе – несварение и сопутствующие ему изжога, вздутие живота, метеоризм и диарея. Поражение поджелудочной характеризуется поначалу выраженными болевыми ощущениями в эпигастральной зоне. Гипергликемия после операции может возникнуть за короткое время, возможны самопроизвольно возникающие симптомы на фоне воспаления.
Нарушения углеводного баланса развиваются в течение нескольких лет. Симптомы нарастают при переходе из стадии в стадию, эндокринные нарушения усиливаются:
- в начале развития диабета уровень глюкозы крови повышен в умеренной степени;
- по мере прогрессирования начинает сопровождаться частыми приступами гипогликемии;
- появляются сухость кожи, постоянная жажда и аномально частое выделение мочи (симптомы, характерные для сахарного диабета);
- измерение глюкозы натощак дает нормальный уровень, а после еды показывает повышенный;
- ослабленный иммунитет приводит к развитию инфекционных процессов и кожных патологий.
Дрожь, побледнение кожных покровов, приступы сильного голода, холодный пот и патологическое перевозбуждение – характерные признаки присутствия в организме патологии. Однако случаев, когда при ПСД возникает кетоацидоз или кетонурия, в клинической практике описано немного. Более вероятны при СД 3-го типа помутнение сознания или его потеря, вызванные падением уровня глюкозы. Длительное течение может без должной терапии привести к появлению судорог или гипогликемической коме.
Панкреатит на фоне сахарного диабета
Панкреатит при сахарном диабете – одна из основных причин его развития. Заболевание поджелудочной железы приводит сразу к двум патологическим направлениям: нарушению и экзокринной, и эндокринной функции. Хронический алкогольный, хронический простой, вызванный другими негативными воздействиями, острый панкреатит – все эти формы заболевания нарушают естественное взаимодействие, необходимое для функциональности пищеварительной системы. Проходят последовательные изменения:
- увеличившееся потоковое давление приводит к выводу из железы неактивных проферментов, которые начинают переваривать клетки органа;
- процесс кальцинирования и склеротизации приводит к замене клеток нормальной внутренней ткани на соединительную (фиброзную);
- панкреоциты атрофируются, синтез гормонов прекращается, и примерно в половине таких случаев развивается СД.
Когда из-за дефицита гормона глюкоза свободно циркулирует в крови, она разрушает рецепторы и клетки, и приводит ко 2 типу диабета. Для него характерно патологическое течение не из-за нехватки инсулина, а из-за неспособности разрушенных сегментов его воспринимать. Механизм развития у болезней разный:
- сахарный диабет первого типа всегда возникает на фоне нехватки гормона, присутствующей, если перерожденные клетки не в состоянии его вырабатывать;
- 2 тип патологии развивается на фоне разрушенных рецепторов и клеток, которые не могут адаптировать гормон, имеющийся в наличии;
- диабет 3 типа имеет вторичное происхождение и сочетает в себе отличительные особенности первых двух, из-за чего его не признает ВОЗ.
Однако эндокринологи, практикующие много лет, неоднократно наблюдали развитие панкреатогенного диабета и прекрасно знают необходимую тактику лечения. Во многом она определяется провоцирующими факторами воспаления поджелудочной, его стадией и состоянием органа на текущий момент. Не менее актуально и происхождение. У каждого вида СД есть свои особенности, и для панкреатогенного это нормальный уровень глюкозы перед приемом пищи и повышенный – после нее. К тому же, развитие первых двух типов диабета может быть причиной хронического панкреатита, но не его следствием, а третий – и есть итог заболеваний ПЖ.
Медикаментозное лечение
Если у человека панкреатит и диабет, он нуждается в одновременном лечении обеих болезней, иначе оно не принесет ожидаемого результата.
В качестве терапии назначается медикаментозное лечение и диетическое питание.
Основной целью медикаментозной терапии является коррекция состояния. Поэтому лекарства назначаются нескольких типов. Они направлены на:
- устранение белково-энергетической недостаточности, восполнение нехватки ферментов и регуляцию процесса пищеварения (терапия ферментными средствами вроде амилазы, липазы или протеазы);
- нормализация углеводного обмена – прием сахароснижающих медикаментов;
- для устранения последствий оперативного вмешательства назначается инсулин, который со временем может быть заменен сахаропонижающими препаратами.
Назначение медикаментозных средств так же, как и остальные составляющие комплексного метода, находятся исключительно в компетенции эндокринолога, который учитывает анамнез, этиологию и степень развития болезни, и гастроэнтеролога, занимающегося лечением панкреатита.
Лечебная диета
Рекомендуемая диета напоминает питание при панкреатите и сахарном диабете 2 типа. Она состоит из белков и сложных углеводов, а быстрые углеводы исключаются из ежедневного рациона. Питание рекомендовано дробное и частое, с исключением жирного, острого и соленого, а некоторые продукты попадают в список запретов.
Основные принципы питания
Предпочтение отдается сложным углеводам, овощам и белкам. Из пищи исключаются мясные навары, соусы, бобовые и яблоки. Подобранный рацион должен корректировать метаболические и электролитные нарушения, восполнять недостаток белка и витаминов.
Продукты, которые можно и нельзя при панкреатите и диабете
Пациент должен категорически исключить употребление спиртных напитков, мучные изделия, продукты быстрого питания и кондитерские изделия. Жирное и острое, соленое и пряное – все это попадает в список запретов, которые могут негативно повлиять на состояние больного. Не рекомендуются сладкие газированные напитки, соки с посторонними веществами, маринады, колбасы, бобовые. Суточный рацион рассчитывается из определенного количества полезных веществ. Пища употребляется часто, и небольшими порциями.
Панкреатогенный СД дает неплохой прогноз. Течение болезни можно приостановить, особенно, на ранних стадиях, уровень сахара снизить до нормального. Основное условие – выполнять все рекомендации лечащего врача.
Источник