Вопрос ответ лечения панкреатита
ТАТЬЯНА
, Чусовой
563 просмотра
1 декабря 2017
здравствуйте!у меня в желчном пузыре камень 2 см.После УЗИ поставили диагноз;признаки ЖКБ,хронический панкреатит,диффузные изменения паренхимы.Гастродуоденит.Лечение;панкреатит,омепрозол,мотилиум.Соблюдаю диету,но боли не прекращаются. Правильно ли мне назначили лечение?
На сервисе СпросиВрача доступна консультация гастроэнтеролога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Педиатр, Гастроэнтеролог
Здравствуйте. а боли вас конкретно где беспокоят?связаны с приемом пищи?вы делали ФЭГДС?есть ли у вас хеликобактер? копрограмму не делали?
ТАТЬЯНА, 1 декабря 2017
Клиент
ФЭГДС ПОКАЗАЛ,ЧТО ВСЕ В НОРМЕ.ПРО ХЕЛИКОБАКТЕР НИЧЕГО НЕ ГОВОРИЛИ,КОПРОГРАММУ НЕ ДЕЛАЛИ.ОБЩИЙ АНАЛИЗ КРОВИ И БИОХИМИЯ В НОРМЕ.БОЛИТ ПОСЕРЕДИНЕ ПОД ГРУДНОЙ КЛЕТКОЙ,БЫВАЮТ СРАЗУ ПОСЛЕ ПРИЕМА ПИЩИ ИЛИ ЧЕРЕЗ ЧАС.
Гастроэнтеролог
Мотилиум отменить, спазмолитики добавьте (дюспаталин, бускопан, тримедат )
Гастроэнтеролог
Обследование: общий анализ крови и биохимии, копрограмма, эластаза в кале, эгдс
Терапевт
Боли вероятно связаны с воспалением и спазмами,так что мотилиум тут вроде лишний.

Терапевт
Боль беспокоит больше справа или слева?
Для снижения боли рекомендую для приема предприятием — Но-шпа, Никошпан или Дротаверин.
Стоматолог
Что говорит ваш терапевт по поводу биохимических анализов крови?
ТАТЬЯНА, 1 декабря 2017
Клиент
Виктория, анализ биохимии нормальный.

Терапевт
Необходимо также дальнейшее обследование: биохимический анализ крови с исследованием уровня щелочной фосфотазы, амилазы, ГГТ. И поставить вопрос о дальнейшей тактике лечения.
Педиатр, Гастроэнтеролог
Вам необходимо дообследование-ОАК, копрограмма, пцр кала на хеликобактер пилори, эластаза-1 кала,чтоб оценить степень недостаточности поджелудочной железы. А в лечении мотилиум не обязательно,если нет рефлюксов., вместо можно тримедат 200мг по 1 т 3 р.д 10-14дней-он и как прокинетик и как спазмолитик. урсосан также нужно пропить 1 месяц. и панкреатин содержит очень мало ферментов…лучше креон ,или пангрол…а далее коррекцию можно делать после дообследования..
ТАТЬЯНА, 1 декабря 2017
Клиент
Анна, если приступы сильные лечиться в больнице или дома?
Стоматолог
Что сейчас безпокоит?
Лечение может быть поставлено под сомнение тогда, когда пациент
все делает, а толку нет.
если вы выполняете все рекомендации врача,
если у вас все анализы стали в норме,
если показания всех исследований выявляют улучшение,
то зачем тогда сомневаться.
А если вам стало хуже, вот тогда надо делать разбор полета.
Педиатр, Гастроэнтеролог
Конечно в больнице!Обострение панкреатита-это стационарное лечение!которое требует введения препаратов,которые нельзя назначать амбулаторно ,необходимы капельницы! Берегите себя!Здоровья вам!
ТАТЬЯНА, 1 декабря 2017
Клиент
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
ЖКТ
22 марта 2015
Владимир
Вопрос закрыт
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — получите свою онлайн консультацию врача.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
О симптомах
Почему панкреатит так сложно диагностировать?
Выявление хронического панкреатита порою весьма затруднено. Это вызвано тем, что результаты стандартных обследований могут быть в пределах нормы при данном заболевании. Бывают случаи, когда требуется применение дополнительных уточняющих видов обследования, например, секретинового теста или ретроградной холангиопанкреатографии.
Если я подозреваю у себя наличие проблем с поджелудочной железой, то что делать?
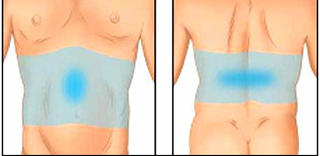
Если вы регулярно испытываете дискомфорт в животе и повышенное газообразование после еды, а возможно это сопровождается нарушением работы кишечника и послаблением стула, если у вас бывают боли в левом подреберье или даже «опоясывающие» боли, то, возможно, вы страдаете от воспаления поджелудочной железы. Обращение к врачу-гастроэнтерологу поможет уменьшить или вовсе ликвидировать эти неприятные симптомы, а в будущем избежать грозных последствий.
В случае подозрения на хронический панкреатит на какой период меня могут госпитализировать?
Продолжительность госпитализации при подозрении на хронический панкреатит может составлять дни и даже недели, многое зависит от тяжести заболевания и общего состояния организма.
Если иногда я чувствую приливы тошноты, однако боль отсутствует, это не панкреатит?
Тошнота, вздутие живота и другие неприятные проявления при хроническом панкреатите могут протекать без каких-либо болезненных ощущений. И наоборот, у некоторых больных преобладает именно болевой синдром, а другие проявления заболевания уходят на второй план.
Об устранении боли
Я могу справиться с болью, зачем мне доктор?
Не следует недооценивать риски самолечения при хроническом панкреатите. Ведь это заболевание смертельно опасно, цена ошибки очень велика. Даже если вы волевой и сильный человек, не стоит пытаться справиться с этой болезнью в одиночку. Важно безотлагательно обратиться к врачу для оценки тяжести болезни, подбора питания и коррекций образа жизни, а так же назначения оптимальной схемы лечения. Это поможет замедлить прогрессирование болезни, уменьшить ее проявления, улучшить ваше состояние и прогноз течения панкреатита.
Какие способы устранения боли используются при хроническом панкреатите?
Одной из целей лечения при этом заболевании является обеспечение хорошего качества жизни пациента с хроническим заболеванием. Боль и другие симптомы могут существенно менять способность больного вести обычный образ жизни, поэтому её устранение — важная часть лечения хронического панкреатита. Для достижения положительного эффекта некоторым пациентам необходимо пройти курс более чем одного обезболивающего. Помимо анальгетиков для улучшения состояния пациента в составе медикаментозной терапии порой применяются различные спазмолитики и антидепрессанты.
При выраженных приступах болезни могут потребоваться двойные дозы обезболивающих. Однако следует понимать, что сильные анальгетики чреваты различными побочными эффектами. В связи с этим применение должно осуществляться под четким и компетентным контролем лечащего врача. Если прием лекарства не приносит облегчения, не следует самостоятельно увеличивать дозу принимаемого лекарства, необходимо обратится к врачу.
Также в случаях, когда боль достаточно сильная и/или сочетается с повышением температуры тела, ознобом или пожелтением кожи, необходимо незамедлительно вызвать «Скорую помощь».
Если я буду принимать назначенные обезболивающие в течение длительного периода, то стану зависимым от них?
Пациенты с хроническим панкреатитом страдают от регулярных и продолжительных болей, которые необходимо устранять. Некоторые больные нуждаются в постоянном использовании обезболивающих для поддержания нормального образа жизни. Со временем у таких людей может выработаться привыкание к определённому обезболивающему, и может потребоваться увеличение дозировки для достижения прежнего эффекта или смена препарата. Однако не следует путать такую зависимость с наркотической. Использование анальгетиков, изменение их дозировки или смена одного лекарства на другое должны проводиться по четким показаниям, строго по назначению и под контролем лечащего врача. Правильный подход к медикаментозной терапии обеспечит достаточное обезболивание и снизит вероятность привыкания.
О рационе
Можно ли больным хроническим панкреатитом употреблять спиртное?

Алкоголь категорически противопоказан при всех формах хронического панкреатита. При этом концентрация спирта и качество алкогольного напитка не имеют принципиального значения. Этиловый спирт, содержащийся даже в элитных винах, вреден для людей, больных этим заболеванием. Чем больше этого соединения поступит в организм больного панкреатитом, тем опаснее последствия.
Насколько важна диета при хроническом панкреатите?
Старательное соблюдение диеты, предписанной лечащим врачом, имеет ключевое значение для хорошего самочувствия и предотвращения обострений хронического панкреатита. При прогрессировании заболевания поджелудочная железа постепенно теряет свою способность полноценно вырабатывать ферменты, необходимые для хорошего пищеварения. В результате во время еды в просвет двенадцатиперстной кишки не поступают нужные для переваривания пищи вещества. Также у некоторых пациентов снижается количество вырабатываемого инсулина и развивается сахарный диабет. Именно в связи с этим соблюдение определенной диеты и режима питания для человека с хроническим панкреатитом является одним из ключевых моментов победы над болезнью. Диета основана на частом и дробном употреблении пищи, полноценном потреблении белка и уменьшении содержания тугоплавких жиров и экстраактивных веществ в рационе питания.
Следует ли мне принимать ферментные добавки в случае, если я чувствую себя нормально?
Если врач диагностировал недостаточную работу поджелудочной железы, то для нормализации пищеварения он назначит препараты, содержащие ферменты поджелудочной железы. Прогрессирование хронического панкреатита неизбежно приводит к снижению секреторной функции этой железы, что повышает необходимость в ферментных добавках. Отказ или прерывание их приема может привести к излишней нагрузке на поджелудочную железу и вызвать болевые ощущения. Ферментные добавки уже в желудке вызывают частичное переваривание пищи, это уменьшает нагрузку на поджелудочную железу и препятствует развитию боли.
Следует ли мне принимать какие-либо витамины или пищевые добавки?
Пациенты с хроническим панкреатитом характеризуются повышенным риском нарушения всасывания и усвоения питательных веществ, поэтому необходима регулярная оценка содержания витаминов и микроэлементов в организме. В первую очередь страдают жирорастворимые витамины (витамины A, D, E) и витамины группы В, а так же такие микроэлементы как кальций и железо.
Об образе жизни
Смогу ли я вести обычный образ жизни?
Вам может потребоваться регулярный прием различных медикаментов. Если медикаментозная терапия успешна и вы тщательно соблюдаете диету, то шансы на успех велики.
Повлияет ли курение на развитие и течение заболевания?
Да. Как все мы знаем, табакокурение пагубно отражается на состоянии нашего здоровья. Эта опасная привычка не только ухудшает течение хронического панкреатита, но и может быть фактором, изначально провоцирующим его.
Об обострении заболевания
Как долго может продолжаться приступ хронического панкреатита?
Приступы заболевания у пациентов с хроническим панкреатитом могут быть как сравнительно кратковременными (сутки), так и продолжаться очень долго.
Что можно сделать, чтобы предотвратить обострение заболевания?
Успешность профилактики приступов хронического панкреатита зависит от факторов, спровоцировавших возникновение этого заболевания. Наиболее важными в профилактике приступов хронического панкреатита является воздержание от алкоголя и табакокурения, соблюдение предписанной диеты, исключение препаратов, которые могут вызвать рецидив.
Правильный подбор лечебных методов с помощью квалифицированного гастроэнтеролога позволяет добиться многолетней ремиссии и избежать развития приступов.
Дополнительные вопросы
Почему у меня развился панкреатит, хотя я не употребляю алкоголь?
В самом деле, хронический панкреатит часто развивается под воздействием спиртных напитков. Однако он может быть вызван и другими факторами: заболеваниями печени, желчного пузыря, желудка и двенадцатиперстной кишки, аутоиммунными и инфекционными заболеваниями, табакокурением, нарушением кровоснабжения поджелудочной железы. Также эта болезнь может быть следствием генетических заболеваний, например, кистозного фиброза. Хронический панкреатит также может быть спровоцирован неправильным питанием или увлечением новомодными диетами.
Смертелен ли панкреатит?
Да, панкреатит — смертельно опасное заболевание, которое может приводить к летальному исходу, если его не лечить. Также панкреатит может спровоцировать развитие других заболеваний (рак поджелудочной железы, различные заболевания пищеварительной системы, диабет), которые тоже смертельно опасны.
Может ли панкреатит провоцировать развитие сахарного диабета?
Да, хроническое течение панкреатита способно повлечь не только нарушение выработки пищеварительных ферментов, но и сбой в синтезе инсулина и развитие сахарного диабета. Риски этого особенно велики при наличии наследственной предрасположенности к диабету. Когда поджелудочная железа перестает вырабатывать нужное количество инсулина, клетки нашего тела теряют способность усваивать глюкозу. В результате уровень сахара в крови растет, что пагубно отражается в первую очередь на мелких сосудах во всех органах.
Можно ли вылечиться от панкреатита?
К сожалению, хронический панкреатит неизлечим, препарата, излечивающего от него, не существует. Терапия, проводимая при этом заболевании, носит смягчающий характер и направлена на устранение болезненных симптомов и поддержание хорошего качества жизни больного. Заболевание по-разному протекает у различных пациентов: у одних оно характеризуется сравнительно мягким течением с минимумом обострений, тогда как у других рецидивы довольно часты и болезненны.
Поджелудочная железа не может восстанавливаться. При хроническом панкреатите повреждение этого органа носит постоянный характер и постепенно усугубляется. В поврежденных участках железистая ткань замещается рубцовой, которая уже не синтезирует нужные ферменты и гормоны. Именно поэтому для наиболее эффективной терапии хронического панкреатита большое значение имеет ранняя диагностика и своевременное лечение, когда поражение железистых тканей еще находится на ранних стадиях.
Если хронический панкреатит настолько болезнен, то почему просто не удалить поджелудочную железу?
Обычно полное удаление поджелудочной железы или перерезание нервов, ведущих к ней, не является достаточно эффективным для устранения боли. Примерно у половины пациентов после полного удаления поджелудочной железы болевые ощущения сохраняются в полном объеме. Исследователи всего мира продолжают изучать способы борьбы с хроническим панкреатитом.
К тому же не стоит забывать, что поджелудочная железа синтезирует инсулин и ряд важных пищеварительных ферментов. Ее удаление обрекает человека на ежедневные инсулиновые инъекции и прием огромных доз ферментных препаратов пожизненно.
Можно ли жить без поджелудочной железы?
Несколько десятилетий назад это было невозможно. Однако современная медицина позволяет людям с удаленной поджелудочной железой оставаться довольно активными при условии ежедневных инсулиновых инъекций и приема ферментных добавок.
Задайте врачу вопрос о панкреатите
Врачи
Источник
По статистике, в России распространенность хронического панкреатита составляет 27–50 случаев на 100 000 человек. В европейских странах этот показатель несколько ниже — 25–26 человек[1]. Но растет число заболевших острым панкреатитом: до середины 50-х годов ХХ века такая форма заболевания встречалась достаточно редко, а на сегодня в нашей стране фиксируется около 36–40 случаев на 100 000 жителей[2]. Острый панкреатит диагностируется примерно у 2,5–11,8% от общего количества больных с острыми заболеваниями брюшной полости, поступивших в стационар[3]. Мировая тенденция также оставляет желать лучшего — ежегодно панкреатит поражает 8–10 человек из 100 000[4].
Формы панкреатита и их особенности
Так что же такое панкреатит и в чем его опасность для заболевшего? Медицинские издания определяют панкреатит как воспалительное заболевание, вызванное целым рядом причин и поражающее ткани поджелудочной железы — органа, ответственного за выработку пищеварительного сока. Специалисты выделяют две отдельные формы панкреатита в зависимости от клинической картины заболевания и причин, его вызвавших.
Острый панкреатит. При этой форме заболевания воспаление вызывает ферментативный аутолиз: ферменты активизируются непосредственно в поджелудочной железе и их воздействие поражает именно ее ткани — возникает так называемое самопереваривание. В основе заболевания лежит повреждение ацинозных клеток, повышенная выработка пищеварительного сока и нарушение его нормального оттока в двенадцатиперстную кишку. Под действием липазы — фермента, расщепляющего жиры, — возникает жировая дистрофия тканей, а трипсин, отвечающий за переваривание белков, провоцирует отек и некроз клеток железы. В результате возникает значительное поражение органа, в тяжелых случаях сопровождающееся нагноением, фиброзом, абсцессами. При длительном воздействии пищеварительных ферментов поражение распространяется на находящиеся рядом органы, ткани и кровеносные сосуды.
Хронический панкреатит характеризуется наличием периодов обострений и ремиссий. Гастроэнтерологи выделяют две стадии этого заболевания. На начальной стадии симптоматика иногда весьма незначительна, больного ничто не беспокоит. Продолжаться эта стадия может несколько лет, но при отсутствии должного лечения она обязательно сменяется второй стадией, на которой нарушения в работе органа становятся ярко выраженными, а симптомы начинают беспокоить больного постоянно. Постепенно развивается недостаточность поджелудочной железы — ткани больного органа замещаются соединительной тканью, неспособной вырабатывать панкреатический сок и, соответственно, ферменты. Ферментная недостаточность ведет к серьезным нарушениям в работе всей пищеварительной системы.
Важно!
Следует отличать обострения хронического панкреатита от острой формы заболевания, хотя клиническая картина у них схожа. При обострении также может развиваться некроз тканей железы, вызывающий острую боль и требующий скорейшего медицинского вмешательства. Правильный диагноз может поставить только врач.
Симптомы и причины панкреатита
Причины развития заболевания могут быть весьма разнообразными, и в соответствии с ними специалисты выделяют два типа панкреатита — первичный и вторичный (реактивный).
Первичный панкреатит развивается из-за поражения тканей самой железы. Основными причинами, по которым это происходит, являются следующие:
- злоупотребление алкоголем и табаком: по некоторым данным, в России эта причина провоцирует заболевание в 25–50% случаев, а в мире — от 30 до 95%[5];
- травмы живота, хирургические вмешательства и некоторые диагностические процедуры — такие, как неумело проведенная эндоскопия;
- неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков;
- интоксикация пищевыми продуктами, химическими веществами;
- генетическая предрасположенность;
- неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи.
Вторичный (реактивный) панкреатит всегда возникает на фоне основного заболевания желудочно-кишечной системы. Самой частой причиной, по статистике, является желчнокаменная болезнь. Вызвать вторичный панкреатит способны и вирусные гепатиты, дизентерия, сепсис, сахарный диабет, муковисцидоз, глистные инвазии в желчевыводящих путях. Лечение вторичного панкреатита всегда связано с лечением основного заболевания.
Симптоматика заболевания зависит от его формы. При остром панкреатите главным симптомом является сильная боль, локализованная в правом или левом подреберье либо принимающая опоясывающий характер. Иногда боль не устраняется даже с помощью медикаментов и может спровоцировать болевой шок и потерю сознания. Приступ длится от часа до нескольких суток. Среди прочих симптомов отмечают тошноту и рвоту, не улучшающую самочувствие, повышение температуры до 38°С и более, учащение пульса, снижение артериального давления, появление желтого налета на языке, напряжение передней брюшной стенки, приступы диареи, потливость.
При хроническом панкреатите в стадии ремиссии симптомы обычно не выражены или выражены слабо, но в случае обострения они напоминают приступ острого панкреатита. Боль в этом случае локализуется в тех же местах: в правом или левом подреберье, в области лопатки, грудины, иногда иррадиирует в спину или в область сердца. Спровоцировать приступ может употребление алкоголя, жирной или острой пищи. Снижение боли наблюдается при наклоне вниз или приседании на корточки. Помимо боли обострение хронического панкреатита характеризуется метеоризмом, диареей, тошнотой и рвотой.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Лечение панкреатита в зависимости от формы заболевания
Лечебные мероприятия зависят от формы заболевания. Лечение острого панкреатита и обострения его хронической формы должно проводиться только в условиях стационара под наблюдением врача. Основными назначениями в этом случае являются голод в течение нескольких дней, холод на область живота и покой. Для снятия боли возможно назначение спазмолитиков, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу. При возникновении угрозы жизни пациента проводится хирургическая операция по удалению некротизированных участков железы или полному удалению органа.
Хотя любая форма заболевания приводит к возникновению ферментной недостаточности, в острый период панкреатита противопоказан прием любых ферментных препаратов. При хроническом панкреатите в стадии ремиссии для устранения симптомов ферментной недостаточности врачи обычно рекомендуют проведение ферментной терапии, назначают пациенту препараты на основе панкреатина. В них, как правило, содержится липаза, протеаза, альфа-амилаза, трипсин, химотрипсин. С помощью этих ферментов поддерживается способность организма переваривать пищу и усваивать из нее все необходимые питательные вещества.
Действие ферментных препаратов постепенно купирует и болевой синдром. Это связано с механизмом обратного торможения выработки ферментов, поскольку панкреатин в лекарственной форме, поступающий в достаточном количестве в просвет двенадцатиперстной кишки, приводит к инактивации холецистокинин-релизинг-фактора, что способствует снижению холецистокинина в крови и в панкреатической секреции (по принципу обратной связи). Это снижает аутолиз, внутрипротоковое давление и ослабляет болевые ощущения, обеспечивая поджелудочной железе функциональный покой на время терапии.
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять в пищу целый ряд продуктов, особенно острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Группы препаратов при лечении панкреатита
При медикаментозном лечении панкреатита используются сразу несколько групп препаратов:
- Спазмолитики для купирования болевого синдрома.
Важно!
Недопустимо принимать спазмолитики без назначения лечащего врача больше двух дней, поскольку препараты этой группы могут вызвать серьезные побочные эффекты.
- Ферментативные препараты (только в период ремиссии).
- Блокаторы H2-рецепторов для снижения выработки соляной кислоты и обеспечения покоя поджелудочной железы.
- Антациды для снижения кислотности в желудке и создания защитного слоя на его слизистой.
- Антибиотики широкого спектра действия для предотвращения инфицирования омертвевшей ткани поджелудочной железы и окружающих органов и предотвращения осложнений — панкреонекроза, сепсиса, перитонита.
- Холинолитики для блокирования болевых ощущений через снижение панкреатической секреции.
- Противорвотные для облегчения общего состояния больного, устранения обезвоживания организма.
- Желчегонные (только в период ремиссии!) для устранения застоя желчи, отечности железы, снижения функциональной нагрузки на орган, улучшения пищеварения.
- Антипротеазные препараты для инактивации ферментов поджелудочной железы (принимают только в первые несколько суток заболевания!).
Назначение любых медикаментов и порядок их приема должны проводится только врачом в зависимости от степени поражения органа, силы болевого синдрома и общего состояния пациента. Самолечение такого заболевания, как панкреатит в любой его форме, может привести к необратимым последствиям — от формирования абсцессов и начала кровотечений вплоть до летального исхода.
Источник


