Смотреть видео острый панкреатит
 Панкреатитом называют серьезное заболевание поджелудочной железы. В медицине выделяют два вида панкреатита: острый и хронический. Болезнь проявляется в виде приступов длительной боли внизу живота. Интенсивность боли бывает такой сильной, что у больного происходит болевой шок.
Панкреатитом называют серьезное заболевание поджелудочной железы. В медицине выделяют два вида панкреатита: острый и хронический. Болезнь проявляется в виде приступов длительной боли внизу живота. Интенсивность боли бывает такой сильной, что у больного происходит болевой шок.
Исходя из особенностей заболевания, подбирается правильный метод лечения, однако кардинальная смена системы питания считается самым результативным способом борьбы с приступами. Пожизненная диета позволит поддерживать функциональность поджелудочной железы, но при малейших погрешностях и употреблении в пищу недозволенных продуктов низ живота отзовется острейшей болью.
Видео-урок «Диета при панкреатите»
Главные признаки панкреатита
Панкреатит относится к категории приобретенных болезней, ведь развитие заболевания происходит вследствие полученных травм брюшной полости, перенесенных вирусных заболеваний поджелудочной железы, функциональных нарушений работы печени и желчного пузыря. Молодое поколение зарабатывает панкреатит, гонясь за идеальной фигурой, благодаря голоданиям и строгим диетам.
На развитие панкреатита указывают следующие симптомы:
- боль в области живота;
- постоянная тошнота;
- рвота;
- расстройство желудка;
- повышенная температура;
- стремительное снижение веса.
Острый панкреатит является показанием для амбулаторного лечения. Хронический панкреатит можно залечивать в домашних условиях, но под наблюдением лечащего доктора. Панкреатит нельзя лечить самостоятельно, поскольку запущенная стадия заболевания создает условия для развития панкреонекроза (самопереваривание железы) или перитонита.
Лечение панкреатита
Доктор на основании полученных анализов и анамнеза пациента подбирает лекарственную, ферментную и диетическую терапию. Строгая диета остается неизменной, за исключением особенностей организма больного. Пациенту разрешается употреблять в пищу те продукты, которые позволят органам пищеварительной системы и поджелудочной железе работать в спокойном состоянии. Нормализация пищеварительных процессов положительно влияет на устранение болевого синдрома и улучшения самочувствия больного.
Диета при панкреатите отличается строгими ограничениями, поэтому часть привычных продуктов запрещается для употребления. За основу диеты взято дробное питание, это означает, что кушать нужно через каждые 2-3 часа минимум 5 раз в день, на сон дается перерыв продолжительностью в 8 часов. Объем каждой порции в среднем составляет 250 г. При воспалении панкреатита не стоит употреблять слишком много пищи за один раз, поскольку поджелудочная железа сразу даст о себе знать.
Чтобы облегчить переваривание пищи, блюда лучше поддавать механической обработке. До затихания воспаления еду больному желательно подавать в протертом виде. После осмотра доктором и получения новых результатов анализов, разрешается добавить в пищу крупных частиц продуктов, которые все же придется тщательно пережевывать.
Из-за столь скудного питания организм получает недостаточное количество витаминов и минералов, поэтому упор в рационе делается на белковую пищу. В среднем пациенту разрешается употреблять 150 г белка в сутки. Для больных панкреатитом каждый прием пищи состоит из мясных, рыбных, молочных продуктов.
Употребление жиров и углеводов приводят к повышенной работе поджелудочной железы, количество углеводов в сутки не превышает 200 г, а жиров – 80 г. Правильная диета позволяет улучшить состояние пациента, и нормализовать состояние организма.
Больным панкреатитом запрещается употреблять в пищу продукты, обладающие сокогонным эффектом: бульоны, соки, отвары. Врачи рекомендуют пациентам выпивать минимум 3 глотка чистой воды через каждые полчаса, чтобы в сумме за день выходило 2 л. В отдельных случаях при четко выраженном болевом синдроме, доктор назначает лечебное голодание в течение двух дней.
Лечение панкреатита заключается в здоровом образе жизни. Курение и употребление спиртных напитков категорически запрещаются пациентам, ведь именно эти факторы считаются главными провокаторами болезненных приступов.
Основные принципы диеты при панкреатите
Список продуктов, запрещенных для употребления, настолько строгий, что каждый второй пациент теряется и не знает, как питаться дальше. Без соблюдения рекомендаций дождаться улучшения состояния здоровья невозможно. Со временем диету можно будет немного ослабить, придерживаясь при этом стандартных канонов правильного питания.
В период обострения хронического панкреатита придется убрать из рациона следующие продукты:
- бульоны и блюда, приготовленные на бульонной основе;
- жирное мясо;
- мясные субпродукты;
- жареное, копченое и соленое;
- консервация;
- колбасные изделия;
- жирная жареная рыба (карп, сом);
- майонез, маргарин, сливки, сало;
- желтки куриных яиц;
- пшеничная, кукурузная, ячменная, бобовая крупа;
- овощи;
- цитрусовые, яблоки, виноград, клюква;
- кондитерские изделия;
- острые соусы;
- сильно газированные напитки;
- чай, кофе, какао, соки;
- мучные изделия (булочки, хлеб, пирожки).
Попутно с панкреатитом у большинства пациентов наблюдается развитие холецистита (болезнь желчного пузыря). Причины развития, симптомы, возможные осложнения у заболеваний идентичные, поэтому методы лечения также имеют много общего.
Диета при панкреатите и холецистите слишком строгая, но в полном объеме она относится только к острому процессу. Несмотря на такое количество запрещенной пищи, дозволенным остается также немало блюд:
- кисломолочные продукты жирностью до 5% (кефир, закваска, йогурт, творог);
- фруктовые компоты, желе;
- некрепкий чай с молоком;
- яичные белки (2 шт. в день);
- сухой пшеничный хлеб из муки грубого помола;
- вязкие рисовые, гречневые, овсяные, манные каши;
- нежирное мясо (говядина, кролик, индейка, курица);
- вегетарианские супы (на основе тыквы, кабачка, морковки);
- запеченные, отварные крахмалистые овощи (свёкла, картофель, кабачок);
- растительное, сливочное масло (до 20 г в сутки).
Разрешенные продукты становятся основой питания на протяжении жизни, одна порция запрещенного лакомства провоцирует серьезный болевой приступ. Диетическое питание исключает продукты, которые вызывают вздутие кишечника и содержат в себе грубую клетчатку. Пищу лучше готовить на пару или отваривать, поскольку такой способ готовки снижает количество жира, используемого для жарки.
Диета при панкреатите – это главный способ лечения заболевания, который невозможно заменить другими средствами. Придерживаясь рекомендаций врача, приступы панкреатита перестанут беспокоить, и вам не придется усложнять жизнь лекарственными препаратами и больничными процедурами.
Источник
Острый панкреатит – основные симптомы:
- Головная боль
- Слабость
- Головокружение
- Повышенная температура
- Тошнота
- Учащенное сердцебиение
- Потеря аппетита
- Вздутие живота
- Озноб
- Быстрая утомляемость
- Боль в левом подреберье
- Учащенный пульс
- Жидкий стул
- Бледность кожи
- Ломота в теле
- Учащенное дыхание
- Дрожание конечностей
- Рвота без облегчения
- Холодная кожа
- Чувство распирания в животе
Что такое острый панкреатит
Острый панкреатит (син. воспаление поджелудочной железы) — воспалительный процесс в поджелудочной железе. Вызвать подобное расстройство может большое количество разнообразных причин, однако в основе лежит агрессивное влияние активных ферментов на орган, что приводит к возникновению специфических признаков, в том числе нестерпимой боли в области живота.
Главными предрасполагающими факторами, ведущими к возникновению заболевания, принято считать передозировку лекарственными препаратами, тяжелое отравление химическими веществами и травмирование передней стенки брюшной полости.
Симптомы острого панкреатита — возникновение нестерпимой боли в области левого или правого подреберья. Основное проявление дополняют отсутствие аппетита, тошнота и рвота, частый жидкий стул и признаки интоксикации организма.
Диагностика основана на проведении ряда лабораторных и инструментальных обследований. Очень важен тщательный физикальный осмотр.
В лечении острого панкреатита ограничиваются применением консервативных методов — соблюдением щадящего рациона и пероральным приемом лекарственных веществ. Вопрос о хирургическом вмешательстве решается в индивидуальном порядке.
Согласно общему классификатору заболеваний десятого пересмотра, на острый панкреатит отведен собственный шифр. Острый панкреатит имеет код по МКБ-10 — К85.
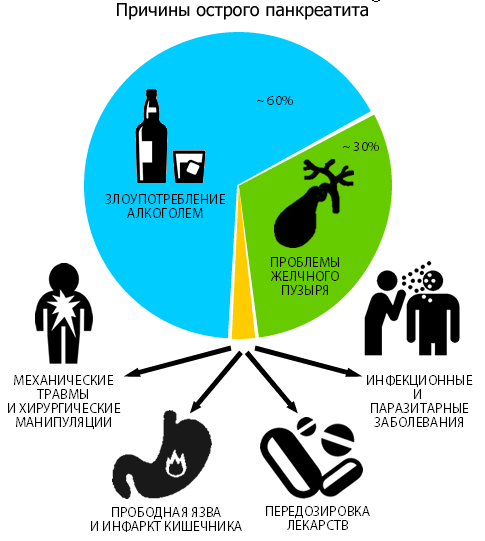
Причины острого панкреатита
Механизм развития или патогенез острого панкреатита подразумевает, что в норме поджелудочная железа образует неактивные ферменты, которые в дальнейшем мигрируют в кишечник, где активируются, что дает возможность желудку переваривать белки, жиры и углеводы. При развитии острого воспалительного процесса ферменты активируются раньше, т. е. в самой поджелудочной железе. Включается механизм переваривания собственной ткани с последующим увеличением размеров железы, формированием участков отечности и некроза.
В поджелудочной железе происходят такие изменения:
- усиление тонуса сфинктера;
- нарушение процесса оттока секрета;
- возрастание давления в мелких протоках;
- активация секреции поджелудочного сока и продуктов соляной кислоты;
- стимуляция продукции секретина;
- формирование и отложение конкрементов в железе;
- повышение активности паращитовидной железы.
Панкреатит развивается на фоне таких провокаторов:
- бесконтрольное применение медикаментов — антибиотики, сульфаниламиды, вещества тетрациклинового ряда и цитостатики, кортикостероиды и диуретики;
- тяжелое отравление организма красками, тяжелыми металлами, растворителями и иными токсическими веществами;
- протекание атеросклероза;
- развитие аневризмы аорты и тромбоза артерий;
- инфекционное или вирусное поражение тканей поджелудочной железы;
- неправильное введение эндоскопа в диагностических целях — происходит травмирование полости живота;
- патологии эндокринной системы, которые способствуют повышению концентрации кальция в крови и отложению его солей;
- желчнокаменная болезнь;
- нерациональное питание (длительное голодание с последующим потреблением большого количества жирной, копченой и острой пищи) — из-за влияния этого фактора не последнее место в терапии занимает диета при остром панкреатите;
- многолетнее распитие спиртных напитков и пристрастие к иным вредным привычкам;
- перенесенные ранее операции на поджелудочной;
- холецистит, гепатит и другие болезни гепатобилиарной системы;
- язвенная болезнь ДПК или желудка;
- гастриты любой этиологии;
- злокачественные или доброкачественные новообразования в ЖКТ;
- присутствие в истории болезни муковисцидоза или микоплазмоза;
- избыточная масса тела;
- тяжелая пищевая аллергия;
- паротит или ОРВИ;
- гемолитико-уремический синдром;
- гастродуоденит.
Провокаторами могут выступать врожденные аномалии развития поджелудочной железы и генетическая предрасположенность.
Основную группу риска составляют представители мужского пола и лица в возрастной категории от 30 до 50 лет.
Классификация
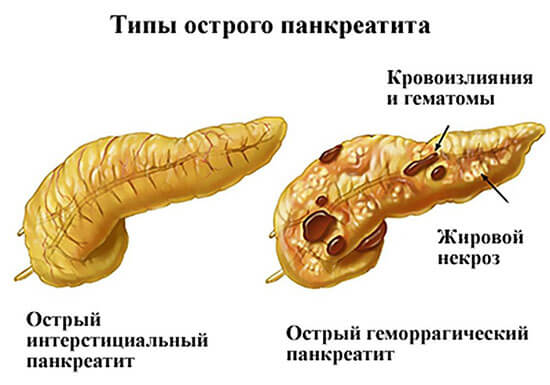
В зависимости от формы протекания болезни специалисты из области гастроэнтерологии выделяют:
- острый отечный панкреатит — наблюдаются отечность и уплотнение тканей больного органа;
- острый геморрагический панкреатит — отличается наличием кровоизлияний и увеличением объемов поджелудочной железы;
- острый серозный панкреатит — деструкция или некроз некоторых участков органа;
- острый гнойный панкреатит — наиболее тяжелый вариант протекания болезни, поскольку происходит формирование гнойных очагов, заполненных экссудатом, что приводит к расплавлению тканей, нередко развиваются осложнения острого панкреатита, приводящие к летальному исходу.
Панкреонекроз или деструктивный панкреатит бывает:
- мелкоочаговый — очаги некроза небольших размеров:
- крупноочаговый — области деструкции обладают большими объемами;
- субтотальный — большая часть поджелудочной железы погибла;
- тотальный — подразумевает разрушение всего органа.
Классификация острого панкреатита по степени тяжести протекания:
- легкий — поражение органа минимально, а при своевременно начатом лечении прогноз имеет благоприятный характер;
- тяжелый — неизбежно приводит к формированию сложных последствий и хронизации патологического процесса.
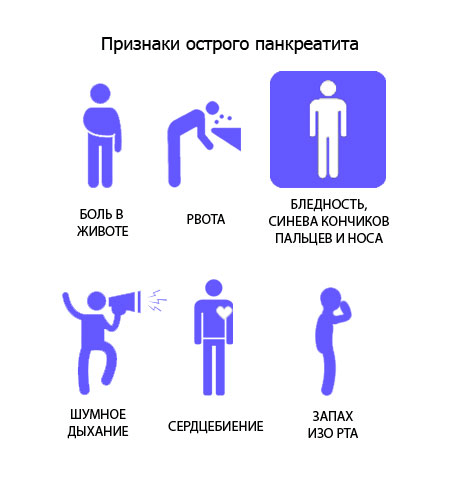
Острый панкреатит симптомы
Главное клиническое проявление панкреатита — болевой синдром с локализацией в области левого, реже правого подреберья. Не исключается иррадиация болевых ощущений в такие области:
- лопатки;
- ключица;
- задние отделы нижних ребер.
Примерно через 4 суток острые болевые ощущения идут на спад, однако болезненность тупого характера может сохраняться на протяжении 2 недель.
Дополнительные проявления:
- возрастание температурных показателей до 38 градусов и выше;
- вздутие верхней части передней стенки брюшной полости;
- чувство распирания кишечника;
- сильное похолодание кожных покровов;
- учащение сердечного ритма, пульса и дыхания;
- головные боли и головокружения;
- сильная слабость и быстрая утомляемость;
- ломота в теле;
- нарушение акта дефекации — жалобы на частый жидкий стул;
- бледность или, наоборот, потемнение кожи;
- тошнота с упорной рвотой, не приносящей облегчения — в рвотных массах могут присутствовать примеси желчи;
- снижение аппетита и чувство отвращения к пище;
- приступы тахикардии;
- сильнейший озноб;
- нарушение процесса отхождения газов;
- дрожь в конечностях;
- умеренно выраженная желтушность склер — крайне редко желтеет кожный покров.
Нередко отмечается присутствие специфических признаков. Это следующие симптомы острого панкреатита у взрослых или детей:
- ярко выраженная пульсация брюшной аорты;
- дыхательная недостаточность;
- нарушение функционирования печени, почек, легких и других жизненно важных внутренних органов;
- повышенная психическая возбудимость;
- эмоциональная нестабильность;
- спутанность сознания;
- кровоизлияния в области пупка;
- появление синюшных пятен на теле;
- напряжение брюшной стенки;
- функциональная кишечная непроходимость.
В случаях возникновения симптомов острого панкреатита необходима первая помощь:
- вызов бригады «Скорой помощи»;
- полный покой;
- положение сидя, нижние конечности должны быть прижаты к груди;
- строгий отказ от еды;
- прием внутрь четверти стакана жидкости примерно каждые 30 минут;
- приложить холод на проекцию поджелудочной железы со стороны спины.
Категорически запрещено давать любые лекарственные препараты, так как это вызовет трудности с установкой правильного диагноза.
Диагностика
Как осуществить грамотную диагностику, как лечить панкреатит и какие выписать препараты, знает врач-гастроэнтеролог. Основу диагностирования составляют инструментально-лабораторные исследования, которые обязательно должны дополняться манипуляциями, выполняемыми лично клиницистом.
Первый этап в установке окончательного диагноза:
- изучение истории болезни как пациента, так и его близких родственников — для поиска патологического предрасполагающего фактора или для подтверждения влияния отягощенной наследственности;
- сбор и анализ жизненного анамнеза;
- глубокая пальпация передней стенки брюшной полости — врач обращает внимание на реакцию пациента во время обследования левого или правого подреберья;
- оценка состояния кожи и склер;
- измерение температуры, пульса и сердечного ритма;
- детальный опрос — для установки первого времени возникновения и степени выраженности клинических признаков острого панкреатита у женщин и мужчин.

Лабораторные исследования:
- общеклинический анализ крови;
- биохимия крови и урины;
- оценка активности панкреатических ферментов;
- ионограмма.
Наиболее информативные инструментальные процедуры:
- ультрасонография поджелудочной;
- рентгенография живота и нижних отделов грудной клетки;
- диагностическая лапароскопия;
- КТ;
- МРТ;
- ЭРХПГ;
- ЭКГ и ЭхоКГ — для исключения патологий сердца.
Острый панкреатит у детей и взрослых необходимо дифференцировать от следующих заболеваний:
- острое протекание аппендицита или холецистита;
- прободение язвы желудка или 12-перстной кишки;
- острая кишечная непроходимость;
- внутреннее кровотечение в ЖКТ;
- острый ишемический абдоминальный синдром.
Может потребоваться консультация кардиолога, эндокринолога, хирурга и педиатра.
Острый панкреатит лечение
В случае подтверждения диагноза необходима госпитализация и обеспечение пациенту полного покоя. Главные цели консервативной терапии:
- купирование болевых ощущений;
- снижение нагрузки на больной орган;
- активация механизмов самовосстановления поджелудочной железы.
Пациентам назначают такие препараты:
- спазмолитики;
- ингибиторы протеолиза;
- дезинтоксикационные вещества;
- антибактериальные препараты;
- ферменты и антиоксиданты;
- витамины и минеральные комплексы.
Лечение острого панкреатита медикаментами включает:
- новокаиновые блокады;
- инфузии солевых и белковых растворов;
- антациды;
- ингибиторы протонного насоса.
Больным показаны холодные компрессы на область проекции поджелудочной железы.

Не последнее место в терапии занимает питание при остром панкреатите. Надо соблюдать такие правила:
- первые 3–5 суток с момента начала приступа необходимо лечебное голодание;
- со 2 дня разрешено потребление щелочных вод без газа в объемах до 2 литров в сутки;
- с 5 дня разрешены жидкие каши (за исключением пшеничной) на водной основе;
- на 6 сутки в рацион включают овощные первые блюда, обезжиренную кисломолочную продукцию, чай и диетические сорта рыбы;
- вся пища должна быть теплой и полужидкой консистенции.
Полный перечень того, что можно есть, примерное меню и рекомендации касательно приготовления блюд предоставляет только лечащий врач.
Если терапия медикаментами не дала результатов, обращаются к хирургическому вмешательству. Показания к операции:
- формирование конкрементов в желчных протоках;
- скопление большого количества жидкости в поджелудочной железе или в окружающих орган тканях;
- обнаружение во время диагностики участков некроза, кист и абсцессов.
Лечение острого панкреатита хирургическим путем возможно такими методами:
- эндоскопическое дренирование;
- марсупиализация кисты;
- цитостогастростомия;
- некрэктомия;
- резекция поджелудочной железы.
Послеоперационная терапия включает прием лекарственных препаратов и соблюдение правил, которые содержит диета при остром панкреатите.
Возможные осложнения
Особенность заболевания в том, что панкреатит имеет ранние и поздние последствия. Первая категория включает такие состояния:
- гиповолемический шок;
- плеврит;
- дыхательная недостаточность;
- ателектаз легкого;
- печеночная и почечная недостаточность;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- перитонит;
- психозы;
- формирование тромбов.
Поздние осложнения острого панкреатита развиваются спустя примерно 7–14 суток с момента развития болезни:
- сепсис;
- абсцессы;
- парапанкреатит;
- некроз поджелудочной железы;
- образование свищей и псевдокист;
- злокачественные опухоли.
Профилактика и прогноз
Чтобы не возникли признаки острого панкреатита, людям необходимо лишь придерживаться нескольких несложных профилактических рекомендаций:
- здоровый образ жизни;
- правильное и сбалансированное питание — соблюдение диеты при остром панкреатите выступает основой профилактики заболевания;
- рациональное применение медикаментов — разрешено пить только те препараты, которые выпишет лечащий врач;
- контроль над массой тела;
- своевременное выявление и лечение любых патологий, которые могут привести к воспалительному поражению поджелудочной железы;
- регулярное обследование в медицинском учреждении.
Симптомы и лечение у взрослых или детей — основные факторы, диктующие прогноз заболевания. Легкая форма болезни часто заканчивается благоприятно, а при тяжелом течении высока вероятность формирования последствий, нередко приводящих к смертельному исходу.
После лечения острого панкреатита, проведенного не в полной мере, могут возникать частые рецидивы болезни или переход заболевания в хроническую форму.
Если Вы считаете, что у вас Острый панкреатит и характерные для этого заболевания симптомы, то вам могут помочь врачи: гастроэнтеролог, терапевт, педиатр.
Источник
Понравилась статья? Поделись с друзьями в соц.сетях:
Присоединяйтесь к нам ВКонтакте, будьте здоровы!
Источник