Сахарный диабет и панкреатите у детей
Лечение некоторых болезней, поражающих внутренние органы, подразумевает под собой соблюдения правил особой диеты, которая направлена на облегчение состояния больного. Несбалансированное, неправильное питание часто становится причиной появления многочисленных осложнений.
Если игнорировать правило диеты, через некоторое время возможно наступит обострение недуга либо одно заболевание перейдет в другое. Ряд проблем, связанных с функционированием внутренних органов, схожи друг с другом, поэтому могут протекать одновременно.
К таким болезням относится сахарный диабет и панкреатит. Оба заболевания характеризуются сбоями в работе поджелудочной железы. Если у больного диагностируется панкреатический сахарный диабет, ему стоит подготовится к соблюдению строгой диеты, которая запрещает потребление многих продуктов, привычных для обычного меню.
Перед тем как лечить панкреатогенный диабет, необходимо понять, что медикаментозная терапия не может быть эффективной без соблюдения диеты. Лечебное питание направлено на предотвращение обострений, а также устранение симптоматики и облегчение состояния больного.
Панкреатит и сахарный диабет
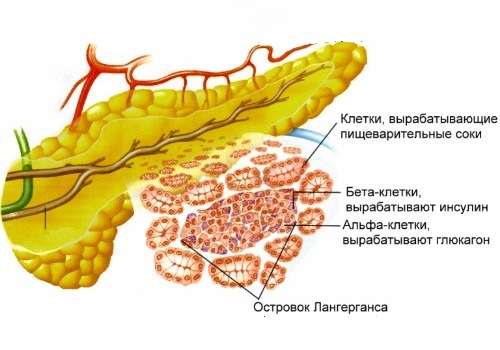
Под термином «панкреатит» подразумевается недуг, который представляет собой воспаление поджелудочной железы. Поджелудочная железа представляет собой элемент эндокринной системы, контролирующий некоторые обменные процессы.
Железа отвечает за переваривание любого типа пищи, а также выделяет глюкагон и инсулин, содержащийся в крови. Если диагностирует воспаление, ферменты, выделяющие железо, не поставляют его внутрь двенадцатиперстной кишки, поэтому ферменты активизируются непосредственно в железе. Так происходит самопереваривание. Оно служит главной причиной нарушения обменных процессов.
Можно выделить две разновидности панкреатита, а именно острую и хроническую стадию одной болезни. Диета при панкреатите и сахарном диабете, в первую очередь, рассчитана на профилактику острой форму недуга, поскольку чаще всего причиной его возникновения становится неправильное питание.
Если у пациента имеются подозрения на острый панкреатит, необходимо тут же вызвать скорую медицинскую помощь, после чего провести лечение в стационаре. Связано это с тем, что обострение, как правило, становится причиной возникновения сильных болей.
Поврежденная поджелудочная железа не способна выделять необходимое количество гормонов. Для организма особую опасность представляет нехватка инсулина, который представляет собой проводник для глюкозы, образованной в процессе синтеза углеводов. После еды глюкоза, необходимая для работы ряду органов и тканей, поступает к нужным местам при помощи инсулина.
Воспаленный орган и недостаточное производство гормона провоцирует повышение сахара в крови. Таким образом, если знать, что такое гипергликемия, можно понять, что именно она в 30 процентах случаев вызывает вторичный сахарный диабет.
Если рассматривать панкреатит и диабет, стоит отметить, что заболевания имеют много общего. Они негативно сказываются на протекании обменных процессов. Нарушение обмена веществ сказывается на функционировании внутренних органов, поэтому питание при панкреатите считается важной частью лечения.
Если верить статистике, приблизительно у шестидесяти процентов больных сахарный диабет развивается, как симптом панкреатита поджелудочной железы. Эндокринная система характеризуется повышенной чувствительностью к воспалениям, сопровождающим хронический гастрит, поэтому у большинства пациентов наблюдается нарушение толерантности к глюкозе, которое становится причиной того, что развивается панкреатический сахарный диабет.
Как правило, страдают сразу две функции: экзокринная, а также эндокринная. Панкреатический диабет имеет несколько индивидуальных особенностей, которые отличают его от остальных разновидностей:
- Значительно реже развивается поражение мелких кровеносных сосудов, несмотря на то, что при диабете 2 типа и первого развитие данного осложнения встречается достаточно часто.
- На фоне резкого снижения концентрации сахара может развиваться гипогликемия.
- На первых этапах развития используются медикаментозные средства для снижения содержания сахара. Однако они же будут не эффективны на дальнейших этапах болезни.
- Среди симптомов нет кетоацидоза.
Жить и игнорировать симптоматику крайне опасно. Пациент может утверждать, что живу, пью периодически Фестал и больше не предпринимает никаких действий, однако это чревато серьезными последствиями.
Чтобы избежать осложнений, второй и первый тип диабета с панкреатином должен вовремя получить надлежащее лечение.
Принципы диеты
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Укажите возраст мужчины
Укажите возраст женщины
Можно выделит несколько основных правил построения меню, которое поражена поджелудочная. Если своевременно начать правильно питаться, можно предотвратить развивающийся панкреатогенный сахарный диабет.
Диабетик должен строго следить за сбалансированностью питания. Кушать любые продукты можно, только подобрав верное соотношение углеводов, жиров и белков. Суточное содержание углеводов не должно превышать 300 – 400 грамм, белков – 100 – 200 грамм, жиров – до 60 грамм.
Также необходимо ежедневно подсчитывать энергетическую ценность суточного рациона, которая для мужчин не должна превышать 2500 калорий, а для женщин – 2000 калорий. Приветствуется дробное питание. Оптимальное количество приемов пищи составляет от четырех раз. Категорически запрещены продукты, которые провоцируют раздражение слизистой желудка. К их числу относится чеснок, редька, уксус, а также острые специи.
Лучше всего готовить блюда на пару. Данная термическая подготовка считается идеальным вариантом. Кроме того, допускается варка. Если больной находится на стадии ремиссии, ему можно употреблять еду, приготовленную в духовке либо тушеную. Жареная пища должна быть полностью исключена. На стадии обострения либо восстановления организма категорически запрещено есть острое, жареное, сдобное, соленое, копченое и так далее. Данные продукты могут быть съедены на этапе ремиссии, если больной укладывается в допустимую суточную норму калорий, а также углеводов, белков и жиров.
Соотношение перечисленных веществ в рационе может указать исключительно лечащий врач. Питание при панкреатите и диабете строго индивидуально, поскольку один или два типа меню могут не подходить абсолютно всем.
Например, диабетики с панкреатитом, которые занимаются спортом либо ведут активный образ жизни, должны употреблять больше углеводов, в то время, как кормящим или беременным женщинам требуется больше жиров.
Поэтому окончательный пример меню составляется индивидуально для каждого пациента. Также учитываются текущие симптомы недуга.
Диета № 9
Диета № 9, как правило, назначается диабетикам, которые не нуждаются в регулярном введении инсулина, а также не имеют избыточного веса.
Меню для больных диабетом составляется так, чтобы в рацион было включено минимальное количество углеводов, а также как можно больше витамина С и витаминов группы В.
Диета для лечения панкреатогенного сахарного диабета рекомендует потребление таких продуктов:
- Отрубяные или диабетические хлебные изделия с гликемическим индексом 50.
- Говядина с индексом 40, курица с индексом 30 и нежирные сорта рыбы с индексом 38.
- Среди крупяных каш лучше всего отдать предпочтение перловке, приготовленной на воде, с индексом 22, рисовой каше с индексом 65, овсяной каше на молоке с индексом 60.
- В день больному панкреатитом поджелудочной железы, у которого наблюдается развитие диабета с детства или во взрослой жизни, разрешено в день съедать по одному яйцу, которое готовится всмятку. Гликемический индекс парового омлета составляет 49.
- В рацион также должны быть включены кисломолочные нежирные продукты. Например, гликемический индекс обезжиренного молока равняется 27, нежирного творога 30, сыра тофу 15, нежирного кефира 25 и так далее.
- В качестве первых блюд подойдут отвары из овощей, уха из нежирных сортов рыбы.
- Диабетику, страдающему от панкреатита, разрешено пить компоты, сваренные из сухофруктов, а также некрепкий чай. Очень полезен Фиточай Баланс при сахарном диабете.
- Разрешены кисло-сладкие фрукты и ягоды.
Диета полностью исключает любые сладости, копчености, а также алкогольную продукцию. С наступлением острой стадии больному необходимо отказаться от любой еды на три дня, чтобы поджелудочная могла отдохнуть и восстановить выработку ферментов, необходимых для расщепления пищи.
Далее организм больного может в малых количествах получать овощные жидкие супы или каши. Еда обязательно должна быть теплой, не горячей и не холодной. Если диабетик не придерживается установленного плана питания, его часто мучают боли резкого характера в верхней части брюшной полости либо в районе подреберья.
Если боли начинают отдавать в спину, то есть станут своего рода опоясывающими, можно говорить о развитии острой стадии панкреатита. Хронический панкреатит поджелудочной железы, совмещенный с сахарным диабетом, характеризуется появлением ноющих регулярных болей, которые могут пропадать на короткое время.
Чтобы вылечить панкреатогенный сахарный диабет, также можно использовать диету № 5, которая назначается на четвертый день, после трехдневного голодания. Когда диагностируется сахарный диабет 2 и 1 формы, необходимо внимательно выбирать продукты по гликемическому индексу. Фестал и другие медикаменты могут быть назначены исключительно врачом.
Как питаться при панкреатите и диабете рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Укажите возраст мужчины
Укажите возраст женщины
Последние обсуждения:
Источник
Содержание страницы:
Даже такие серьезные патологии, как сахарный диабет, не обходят стороной детей. В некоторых случаях заболевание диагностируется сразу после рождения малыша. Чтобы снизить последствия сахарного диабета для ребенка, важно как можно раньше поставить диагноз и приступить к лечению.
Что представляет собой патология
Сахарный диабет у детей — это хроническое заболевание, связанное с проблемами в метаболизме. Формируется на фоне нарушения выработки инсулина в поджелудочной железе. Надо отметить, что метаболизм в детском организме осуществляется гораздо быстрее, чем у взрослых, а принимая во внимание несформированность нервной системы, очень быстро при воздействии негативных факторов нарушается уровень сахара в крови.
В норме поджелудочная железа строго контролирует содержание сахара в крови, но при нарушении в ее работе этот процесс выходит из-под контроля
Тяжесть протекания патологии напрямую связана с возрастом ребенка: чем он младше, тем более тяжелая степень заболевания.
Факт. Чаще всего диагностируется инсулинозависимый сахарный диабет у детей, или 1-го типа, в то время как у взрослых преобладает 2-й тип.
Причины сахарного диабета у детей
Спровоцировать развитие заболевания у малышей могут многие причины, но среди них преобладают следующие:
- Наследственная предрасположенность. Если родители ребенка страдают данной патологией, то почти со 100% вероятностью можно предположить такой же диагноз и у него, просто проявиться недуг может в любом возрасте.
Важно. Если беременная женщина страдает сахарным диабетом, то она должна строго контролировать свой уровень глюкозы, так как последняя свободно проникает через плаценту и может накапливаться в тканях плода.
- Некоторые вирусные заболевания способны негативно сказаться на нормальном функционировании поджелудочной железы, например, краснуха, ветрянка, свинка, вирусный гепатит. Но если нет предрасположенности генетической, то заболевание в этом случае вряд ли появится.
- Излишний вес, который появился в результате частого переедания. Особенно это относится к употреблению мучных изделий, сладостей, ведь поджелудочная железа постоянно испытывает повышенную нагрузку.
Родители просто с умилением смотрят, когда их малыши хорошо кушают, но даже не задумываются, что лишний вес — это первый шаг на пути к сахарному диабету
- Гиподинамия. В наше время дети страдают этим довольно часто. Низкая физическая активность ослабляет работу клеток, которые контролируют производство инсулина.
- Частые ОРВИ, ОРЗ приводят к «изнашиванию» иммунной системы, а это обязательно сказывается и на работе поджелудочной железы.
Сахарный диабет у детей причины возникновения имеет различные, но необходимо отметить категории, которые чаще всего попадают в группу риска:
- Рожденные раньше положенного срока.
- Имеющие отставание в развитии.
- Подростки в период полового созревания, когда наблюдаются выраженные изменения в работе эндокринной системы.
- Занимающиеся профессиональным спортом.
Как развивается патология у ребенка
Механизм формирования патологии не отличается у малышей и взрослых, но все-таки развивается сахарный диабет у детей с некоторыми особенностями.
Прежде всего, размеры железы очень малы. Когда ребенку 10 лет, она имеет вес 50 грамм, размер — 10-12 сантиметров. Основная функция — выработка инсулина — формируется не сразу, а примерно к 5-летнему возрасту, поэтому с этого момента и до 10-12 лет дети наиболее подвержены развитию патологии.
Интересно. Углеводный обмен протекает интенсивно: в сутки организму ребенка требуется 10 грамм углеводов на килограмм веса. Неудивительно, что все малыши не могут равнодушно относиться к сладостям — это потребность организма.
Не надо бояться, что при большой любви к сладкому у маленького ребенка появится сахарный диабет, если к этому нет предрасположенности, то переживать не стоит
Родители должны понимать: если диагностирована данная патология, то окончательно справиться с ней не получится, придется всю жизнь проводить поддерживающую терапию.
Признаки сахарного диабета у детей
Данное заболевание имеет свойство развиваться стремительно, поэтому родителям важно суметь вовремя заподозрить патологию и посетить специалиста. Сахарный диабет имеет некоторые отличительные симптомы:
- Ребенок часто просит пить.
Если малыш пьет слишком много жидкости, даже по ночам встает для этого, то это серьезный повод посетить специалиста и провести полное обследование
- Жалуется на сухость во рту.
- Часто ходит в туалет по ночам.
- Зрение становится хуже.
- Вес падает, а аппетит становится чрезмерным.
- Быстро наступает утомление, появляется раздражительность.
- Может быть тошнота без видимых на то причин.
Важно. Если у ребенка проявляются одновременно несколько признаков, то это повод срочно посетить врача.
Болезнь может отличаться и нетипичными признаками, например, головной болью, утомляемостью, плохой успеваемостью в школе, но у сахарного диабета имеются и типичные симптомы:
- Недержание мочи. Но если развивается сахарный диабет у детей до года, симптомом этим родители часто пренебрегают, ссылаясь на возраст малыша.
- Непреходящее чувство жажды — ребенок в день может выпивать несколько литров жидкости.
- Кожа сухая, появляются гнойнички.
- После похода в туалет возникает зуд наружных половых органов.
- Моча светлая, за сутки ее выделяется более 2 литров.
- Если сдать анализ крови, то в нем наблюдается повышение уровня сахара, хотя в норме его быть не должно.
При подозрении на сахарный диабет без анализа крови не обойтись. Он точно покажет уровень глюкозы в крови.
Диагностика сахарного диабета у детей
Первый визит должен быть к педиатру, который выслушает жалобы ребенка, если он может их уже озвучить, осмотрит маленького пациента. В глаза обычно бросаются характерные признаки:
- Румянец на щеках, подбородке.
- Упругость кожи снижена.
- Язык малинового цвета.
После этого врач обязательно отправляет на анализы, которые показывают, имеется ли сахарный диабет:
- Анализ крови показывает повышение сахара, снижение количества инсулина и гликированного гемоглобина.
Факт. Если сделать анализ после физической нагрузки, то уровень глюкозы достигает 7,0 ммоль/л.
- В моче также обнаруживается сахар, ацетон повышен.
- УЗИ поджелудочной железы покажет структурные изменения в органе.
Данное заболевание обязательно ведет к структурным изменениям в поджелудочной железе, а выявить их можно только путем ультразвукового исследования
После уточнения диагноза назначается терапия, даются рекомендации по изменению рациона и образа жизни.
Терапия сахарного диабета
Учитывая быстрое развитие заболевания, лечение необходимо начинать как можно раньше. Первым делом специалист порекомендует пересмотреть рацион малыша:
- Снизить потребление мучных изделий, особенно из белой муки.
- Убрать из рациона манную кашу, рис, употреблять меньше картофеля.
- Большую часть рациона должны составлять овощные блюда.
Если придерживаться рекомендаций врача по питанию, то можно существенно повысить качество жизни маленького пациента и улучшить результат лечения
- Повысить содержание несладких фруктов, иногда можно позволить съесть цитрусовые.
- Не включать в меню жирные, острые и соленые блюда.
- Кормить ребенка часто, но небольшими порциями.
Важно. Во время лечения надо подобрать дозированную физическую нагрузку, так как упражнения снижают содержание сахара в крови.
Никто не исключает и медикаментозную терапию. Такие дети должны раз в сутки получать инъекции инсулина. Дозировка, схема лечения определяются только врачом.
Если ребенок получает адекватное лекарственное лечение, соблюдаются все рекомендации по питанию и образу жизни, то, как правило, развитие детей с сахарным диабетом не отличается от развития здоровых сверстников.
Профилактика заболевания
Полностью исключить вероятность заболевания практически невозможно, но можно ее снизить. Профилактика сахарного диабета у детей будет заключаться в следующем:
- Следить за весом.
- Принимать соответствующие меры для укрепления иммунитета.
- Родители должны обеспечивать регулярную физическую нагрузку.
Занятия танцами — это не только красиво, но и один из самых надежных способов избежать многих заболеваний
- Своевременная терапия всех заболеваний.
- Правильное и здоровое питание.
Сахарный диабет хоть и довольно неприятное и тяжелое заболевание, но жить с ним можно вполне полноценно, стоит только пересмотреть питание, образ жизни и выполнять рекомендации врача.
Источник
 Термин реактивный панкреатит у детей на практике часто применяется вместо рецидивирующего (код по МКБ – К86) или хронического панкреатита (по МКБ – К87), имея в виду его развитие на фоне любого заболевания органов пищеварительного тракта. Обычно он носит вторичный характер при хроническом гастродуодените, хроническом холецистите или другой патологии. При этом такое название не отражает патогенеза и возникших тканевых и функциональных изменений в поджелудочной железе.
Термин реактивный панкреатит у детей на практике часто применяется вместо рецидивирующего (код по МКБ – К86) или хронического панкреатита (по МКБ – К87), имея в виду его развитие на фоне любого заболевания органов пищеварительного тракта. Обычно он носит вторичный характер при хроническом гастродуодените, хроническом холецистите или другой патологии. При этом такое название не отражает патогенеза и возникших тканевых и функциональных изменений в поджелудочной железе.
Что такое реактивный панкреатит?
Реактивный панкреатит (реактивная панкреатопатия) – это поражение поджелудочной железы при наличии других болезней пищеварительных органов воспалительного характера. Когда впервые ввели этот диагноз, считалось, что реактивный панкреатит протекает не тяжело, с кратковременными симптомами, которые проходят намного раньше проявлений основного заболевания.
Расстройства, возникающие при панкреатопатии, расцениваются как диспанкреатизм — диссоциация между выделением отдельных ферментов. Это ведет к отсутствию:
- выраженных клинических проявлений,
- изменений железы при сонографии,
- изменения уровня ферментов в крови при обследовании.
Панкреатит — полиэтиологическое заболевание. К факторам, которые провоцируют его развитие, относится патология органов пищеварения, которая сопровождается вторичными изменениями поджелудочной железы:
- дуодениты, язвы, эрозии,
- холецистит,
- колиты.
Это происходит из-за тесных анатомических и функциональных связей органов пищеварения. Несмотря на то что поджелудочная железа располагается забрюшинно, все воспалительные процессы в них протекают параллельно с другой патологией.
Доктор Е.О. Комаровский, известный диагностик, изучая истории болезни, провел статистическое исследование причин, которые приводят к развитию реактивного процесса в железе:
- инфекционные заболевания — 21%,
- патология пищеварительных органов — 8%,
- травмы живота — 3%,
- неправильное питание — 68%.
К причинам относят также тяжелые дерматозы, аллергии.
Основные симптомы реактивного панкреатита у ребенка
Медицина не считает реактивный панкреатит самостоятельной болезнью. Это следствие воздействия какого-либо неблагоприятного фактора на поджелудочную железу ребенка. Поэтому симптоматика на фоне основного заболевания не выражена, проявления скудные. Если лечение назначено вовремя, прогноз благоприятный.
Но патология опасна тем, что при поздней диагностике и несвоевременном лечении она переходит в хроническую форму панкреатита. Тогда течение болезни протекает с обострениями и ремиссиями и требует постоянного лечения и контроля.
Многочисленные изменения в воспаленной ткани приводят к увеличению размеров органа и гиперферментемии. Соответственно, отек и ишемия, большое количество ферментов, которые начинают переваривать саму железу, вызывают появление болевого симптома. Из-за нарушения микроциркуляции и проницаемости клеточных мембран ферменты и биологически активные вещества выходят в системный кровоток и вызывают поражения других органов. Патологический процесс приобретает замкнутый круг, а клинические проявления становятся многочисленными и разнообразными.
Для детей более характерно малосимптомное течение с высокой степенью компенсации.
Поэтому, помимо внезапно возникшей боли в верхней части живота, развивается:
- диспепсия: тошнота, рвота, понос,
- интоксикация — гипертермия, тахикардия, слабость, головные боли, головокружения.
Боли опоясывающего характера не являются для ребенка патогномоничным признаком панкреатита: чаще они появляются в эпигастрии, в подреберьях, иногда бывают не после погрешностей в диете, а «голодные», ночные. Продолжительность от 1 часа до нескольких суток, но бывают кратковременными и исчезают после приема спазмолитиков. Иногда они уменьшаются в положении сидя с наклоном вперед или лежа в коленно-локтевом положении.
Среди диспепсических проявлений чаще наблюдается снижение аппетита, отрыжки, ребенка может постоянно тошнить.

Не всегда реактивный панкреатит у ребенка сопровождается стеатореей (жирный стул) и не всегда наблюдается полифекалия – аномально увеличенное выделение кала. Чаще бывает неустойчивый стул, 2–3 раза в день, запоры чередуются поносом.
Больше выражены астеновегетативные симптомы и интоксикация: малыш вялый, подавленный, со сниженным фоном настроения, раздражительный. Может быть быстрая утомляемость, слабость. Болевой симптом может сопровождаться повышением температуры.
Грудной и даже годовалый ребенок не может пожаловаться на боли. Реактивный панкреатит в этом возрасте проявляется плаксивостью, раздражительностью, плохим сном, отказом от еды. Малыш постоянно плачет, наблюдается выраженный метеоризм, ребенок рвет или срыгивает пищу.
Как необходимо действовать родителям
Родители при первых признаках нарушения пищеварения должны вызвать скорую помощь. До ее приезда необходимо обеспечить ребенку голод, холод и покой:
- никакой еды давать нельзя,
- разрешается только пить чистую негазированную воду в теплом виде, некрепкий чай, компот небольшими порциями часто,
- поскольку болевой симптом может быть интенсивным, в положении на спине он усиливается из-за давления отечного органа на солнечное сплетение, поэтому ребенку рекомендуется лечь набок с подогнутыми к груди коленями — в таком положении боль уменьшается,
- к животу (в область левого подреберья) нужно приложить грелку со льдом.
Обезболивающие препараты категорически противопоказаны. При интенсивной боли разрешается прием спазмолитиков.
Диагностика реактивного панкреатита
В диагностике играют роль лабораторные и функциональные методы исследования.
Лабораторные:
- общеклинический анализ крови, мочи,
- копрограмма,
- биохимические анализы (повышение ферментов в крови и моче).
Функциональные:
- УЗИ органов брюшной полости и забрюшинного пространства (поджелудочной железы),
- эндоскопическая ретроградная холангиопанкреатография,
- ЭФГДС,
- ангиография,
- КТ, МРТ.
Лечение заболевания у детей
Лечение реактивного панкреатита у ребенка проводится в стационаре. Заключается в проведении лечения:
- основного заболевания,
- панкреатита,
- диетотерапии.
Полное выздоровление без комплексного применения этих методов невозможно.
Первые три дня разрешается только пить (щелочное питье) — этим обеспечивается функциональный покой поджелудочной железе. Объем необходимой для употребления жидкости назначает врач в зависимости от возраста и тяжести состояния ребенка.
В дальнейшем разрешается кормить в пределах стола № 5 по Певзнеру. Еда должна подаваться в протертом виде, подогретой. Питание должно быть дробным (маленькими порциями) и частым. Через 3 недели рацион расширяется. Противопоказаны блюда:
- жирные,
- острые,
- жареные,
- соленые,
- острые,
- шоколад,
- газированные напитки.
Из медикаментов применяются симптоматические средства. При тяжелом состоянии лекарственные препараты вводятся парентерально, затем переходят на таблетированный прием.
Какие препараты может назначить врач?
Лекарственная терапия направлена:
- на купирование боли,
- снятие интоксикации,
- улучшение состояния пищеварительной системы — лечение заболевания, вызвавшего реактивный панкреатит,
- уменьшение аллергического компонента, если он есть,
- повышение иммунного статуса — витаминотерапия.
С этой целью назначаются следующие группы препаратов:
- спазмолитики (Дротаверин, Дюспаталин),
- обезболивающие (Спазган),
- ферментные (Креон),
- пеногасители (Эспумизан),
- антибиотики при необходимости,
- пробиотики,
- антигистаминные средства.

Лечение народными средствами
Вылечить панкреатит с помощью народных средств невозможно. Детям их применение может навредить: если ребенок склонен к аллергическим реакциям, то любая трава, о лечебных свойствах которой есть самый лучший отзыв, способна вызвать непредсказуемые реакции. Поэтому в период болезни лучше воздержаться от средств народной медицины и четко следовать указаниям врача. Реактивный панкреатит требует профессионального лечения.
Возможные осложнения, возникающие при заболевании
Несвоевременно начатая терапия или самолечение может привести к хронизации процесса. В этом случае болезнь будет обостряться, требовать постоянного терапевтического и диетического контроля. Диета может продолжаться годами. Поджелудочная железа с каждым обострением воспалительного процесса будет разрушаться больше.
Реактивный панкреатит может вызвать осложнение основного заболевания, которое привело к его развитию. При отсутствии лечения патология приводит к образованию:
- эрозий,
- язвы,
- абсцесса.
Диета при реактивном панкреатите у детей
Диета подразумевает только измельченную и приготовленную на пару пищу. Для малышей, возраст которых до 3 лет, допустима еда в виде пюре. Детям постарше можно давать каши. Это обеспечивает функциональный покой поджелудочной железе. Крупные куски провоцируют выделение большого количества желудочного и панкреатического сока, что вызывает болевой симптом.
Дробное питание предусматривает 6–8 кормлений маленькими порциями. Тогда пищевая нагрузка небольшая, поджелудочная железа вырабатывает небольшое количество ферментов, состояние существенно не нарушается.
Примерное меню
Завтрак:
- 2 яичных отварных белка, шпинат,
- ломтик тоста из пшеничного хлеба,
- некрепкий чай.
2 завтрак:
- фруктовый кисель,
- яблоко.
Обед:
- овощной суп,
- белое куриное мясо (100 г),
- компот.
Полдник:
- банан,
- крекеры,
- вода.
Второй полдник:
- слизистая овсяная каша,
- зеленый салат без масла (можно добавить обезжиренный соус),
- кисель.
Ужин:
- йогурт,
- чай.

Запрещенные продукты
При патологии поджелудочной железы должны быть исключены все раздражители. К продуктам, способным спровоцировать развитие реактивного панкреатита, относятся:
- жареная пища (на растительном или сливочном масле),
- жирная еда,
- копчености,
- консервы,
- приправы,
- фастфуд,
- яичный желток,
- шоколад, сладости с искусственными добавками и красителями,
- газированные напитки,
- крепкий чай, кофе,
- пакетированные соки.
Профилактика реактивного панкреатита
Основные меры профилактики:
Только при строгом соблюдении этих правил можно сохранить на долгие годы детское здоровье.
Тест: на определение риска сахарного диабета 2 типа

Источник

