Рекомендации при хроническом панкреатите при выписке
Панкреатит – если при обследовании вам поставили этот диагноз, придется срочно пересмотреть систему питания. Что можно есть при панкреатите? От чего придется отказаться? Рекомендации по питанию На протяжении дня
 Панкреатит – если при обследовании вам поставили этот диагноз, придется срочно пересмотреть систему питания. Что можно есть при панкреатите? От чего придется отказаться?
Панкреатит – если при обследовании вам поставили этот диагноз, придется срочно пересмотреть систему питания. Что можно есть при панкреатите? От чего придется отказаться?
Рекомендации по питанию
На протяжении дня рекомендуется поесть 5-6 раз (оптимальный интервал между трапезами – 2-3 часа). Продукты можно отваривать, готовить на пару, запекать (жарить нельзя). В приоритете протертая или измельченная пища. Противопоказано все горячее и холодное. Норма жиров ограничивается до 80 г/сутки, норма углеводов – до 300-350 г (из них – около 40 г сахара). Количество белка остается на уровне 100-120 г/сутки. На протяжении дня больной может использовать около 10 г соли. Норма свободной жидкости – 1.5 л.
На время обострения заболевания необходимо отказаться от любой пищи – в этот период нужно пить негазированную минеральную воду (нехолодную). На голодание отводится 2-3 дня.
Рацион питания
Что можно кушать при панкреатите? Ниже приведен список рекомендуемых продуктов и напитков.
• Яйца (белок – до 2-х шт. в день и желток – 0.5 шт. в день)
• Некрепко заваренный чай с добавлением заменителя сахара, молока или лимона
• Натуральные плодово-ягодные соки, разбавленные кипяченой водой
• Отвар шиповника
• Кисломолочные напитки
• Нежирный, свежий, некислый кальцинированный творог, а также творожные пудинги и пасты
• Молоко (при хорошей переносимости)
• Протертые компоты
• Муссы и желе на заменителе сахара
• Сухари, подсушенный или несвежий пшеничный хлеб
• Несладкое сухое печенье
• Слизистые и протертые каши на воде или на разбавленном молоке, приготовленные из гречневой крупы, риса, овсянки, манной крупы
• Крупяные запеканки, пудинги, суфле (их можно готовить с добавлением творога)
• Отварные макаронные изделия
• Отварное или приготовленное на пару мягкое, нежирное мясо без грубых частей (телятина, говядина, крольчатина, индейка, курятина)
• Блюда на основе мясного фарша (суфле, пюре, паровые котлеты, кнели)
• Нежирные виды рыбы в отварном виде или изделия из фарша
• Постные протертые супы с кабачками, тыквой, картофелем, морковью, вермишелью, хорошо разваренными крупами
• Некислые, хорошо вызревшие ягоды и фрукты (протертые)
• Печеные яблоки
• Запеченные и отварные крахмалистые овощи в протертом виде
При панкреатите норма жиров подлежит жесткому контролю. Сметану можно добавлять при приготовлении блюд, но в минимальном количестве (1 ч.л. на порцию). Сливочное масло также добавляют в блюда (на хлеб его намазывать нельзя – это может спровоцировать приступ). Разовая порция – 1/3 ч.л. Сливочное масло должно быть натуральным, без растительных добавок. Норма растительного масла также несколько ограничивается. Жирное молоко полагается разводить водой (1:1).
Продукты, находящиеся под запретом:
• Виноградный сок
• Газированные напитки
• Какао
• Алкогольные напитки
• Жирные молочные продукты
• Холодные напитки
• Блюда из цельных яиц
• Кофе
• Слоеная или сдобная выпечка
• Ржаной и любой свежий хлеб
• Жирные виды мяса
• Колбасы, копчености, консервы
• Жирная, соленая, копченая рыба
• Субпродукты
• Ячневая, перловая, кукурузная крупа, пшено
• Бобовые культуры
• Супы, приготовленные на рыбном, грибном, мясном бульонах
• Холодные супы, борщи, щи, супы на цельном молоке
• Инжир, бананы, виноград, финики
• Любые пряности
• Кондитерские изделия, мороженое, шоколад, варенье
• Непротертые фрукты и свежие овощи
• Редька, белокочанная капуста, шпинат, грибы, репа, редис, лук, баклажаны, чеснок, щавель, сладкий перец
• Любые жиры, кроме сливочного и растительного масла
Примерное меню при панкреатите
На протяжении дня:
• До 20 г сливочного масла
• 200 г хлеба вчерашней выпечки или подсушенного
• Около 30 г сахара
• До 8-10 г поваренной соли
Примерное меню:
• Завтрак: негустое картофельное пюре, паштет из отварного мяса, слабо заваренный чай
• Второй завтрак: паровой белковый омлет, ломтик хлеба, молоко
• Обед: суп-пюре, паровая рыба, протертые паровые кабачки, ломтик хлеба, компот
• Полдник: кисель
• Ужин: паровая котлета, овсяная каша, морковное пюре, чай с добавлением молока
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Длительный по времени воспалительный процесс в тканях поджелудочной приводит к возникновению необратимых патологических изменений в органе – панкреатиту.
В настоящий момент эта разновидность болезни
Эта патология сопровождается рядом специфических признаков и симптомов.
Такие симптомы заключаются в следующем:
- появляются болевые ощущения;
- возникает чувство тошноты и приступы рвоты;
- наблюдается расстройство функционирования органа.
Медиками разработаны специальные рекомендации по хроническому панкреатиту, использование которых позволяет не только диагностировать наличие патологии у человека, но и проводить профилактические мероприятия для предупреждения появления ХП
Сущность патологии и этиологический механизм возникновения заболевания
При выявлении болезни следует выполнять все рекомендации специалистов.
Выполнение советов лечащего врача позволит правильно использовать выбранную схему лечения, учитывая наличие особенностей имеющихся в течении болезни и организме больного.
Рекомендации при хроническом панкреатите для медперсонала разрабатываются национальной и международной гастроэнтерологическими ассоциациями.
ХП является очень сложной патологией, как в плане осуществления терапии, так и в плане диагностики.
Особенностью заболевания является неоднородность течения патологического процесса и клинической картины проявления болезни. В некоторых случаях к выявленным сложностям могут добавляться неизвестные этиологические нюансы.
Неоднородности в течении болезни способствуют возникновению разногласий среди врачей по вопросам, как диагностирования патологии, так и ее лечения.
Появление таких разногласий требует выработки единого подхода к методам выявления и терапии болезни.
Такой подход к диагностике и терапии отражен в методиках разработанных международными и национальными ассоциациями гастроэнтерологов.
В настоящий момент исследованиями не установлены все этиологические процессы способствующие порождению болезни, а выявление причин развития патологии является очень важным фактором, влияющим на выбор метода терапии.
При анализе ХП и классификации патологии по этиологическим признакам используется классификация, предложенная международной ассоциацией гастроэнтерологов.
Выделяются следующие разновидности патологии:
- Токсическая, например, алкогольная или лекарственная форма. Выявляется у 2/3 всех случаев обнаружения заболевания.
- Идиопатическая форма.
- Инфекционная.
- Билиарнозависимая.
- Наследственная.
- Аутоиммунная.
- Обструктивная.
Чаще всего ХП является дальнейшим развитием острого панкреатита, но встречаются случаи, когда хроническая разновидность болезни развивается как самостоятельный недуг.
Кроме алкогольной интоксикации рекомендуется учитывать и дополнительные причины, которыми могут являться:
- желчекаменная болезнь;
- отравление токсическими соединениями;
- наличие инфекционных заболеваний;
- нарушения в рационе питания;
- нарушения кровообращения локального характера (спазмы и формирование тромбов);
- почечная недостаточность.
Помимо этого причиной развития ХП могут быть разнообразные воспалительные процессы.
Если у пациента выявлен и купирован острая разновидность патологии, рекомендации при выписке пациент получает такие, которые направлены против развития в организме заболевания в хронической форме.
В России ассоциацией гастроэнтерологов разработаны специальные национальные рекомендации по лечению панкреатита.
Целью таких рекомендаций является выработка единого подхода к диагностике и терапии ХП.
Проведение диагностических мероприятий
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
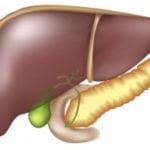 Наличие у больного ХП можно заподозрить у больного при наличии у него специфических приступов болевых ощущений в абдоминальной области и клинических признаков, возникновение которых характерно при внешнесекреторной недостаточности поджелудочной железы. Появление этих признаков характерно для больных регулярно употребляющих алкоголь и курящих табак.
Наличие у больного ХП можно заподозрить у больного при наличии у него специфических приступов болевых ощущений в абдоминальной области и клинических признаков, возникновение которых характерно при внешнесекреторной недостаточности поджелудочной железы. Появление этих признаков характерно для больных регулярно употребляющих алкоголь и курящих табак.
Фактором, способствующим появлению патологии, в соответствии с разработанными методическими рекомендациями, могут являться наличие сходных заболеваний у членов семьи.
Отличием ХП от острого, является редко наблюдаемое явление, заключающееся в повышении уровня ферментов в крови и моче.
Если такая ситуация наблюдается то, чаще всего она характерна для процессов формирования в организме псевдо кистозного формирования или развития панкреатического асцита.
При выявлении в организме повышенного уровня амилазы можно предположить влияние на организм внешних источников гиперамилаземии.
Для диагностирования применяются следующие методы диагностики:
- УЗИ органов брюшной полости.
- Мультиспиральная компьютерная томография.
- МРПХГ и ЭУЗИ.
- Эндоскопическая ретроградная холангиопанкреатография.
- Классические методы зондового определения объема панкреатического сока.
- Определение эластазы-1 в составе кала при помощи иммуноферментного метода
УЗИ органов брюшной полости может подтвердить наличие только тяжелой формы ХП с явными патологическими изменениями структуры ткани поджелудочной железы.
Руководство для врачей по диагностированию рекомендуетиспользование ультразвукового обследования в динамике для наблюдения за состоянием больного при установленном диагнозе и при наличии у человека псевдокист в поджелудочной.
Следует помнить, что отсутствие признаков развития болезни по данным УЗИ не исключает ее наличия в организме больного.
Мультиспиральная компьютерная томография представляет собой методику, являющуюся значительно более информативной по сравнению с УЗИ органов брюшной полости.
Максимально информативными и позволяющими провести визуальную диагностику изменений паренхимы поджелудочной на самых ранних стадиях прогрессирования недуга являются методы МРПХГ и ЭУЗИ с одновременной стимуляцией секретином, но на территории РФ секретин является не зарегистрированным.
Применение МРТ и МРХПГ без секретина не предоставляет преимуществ в диагностике ХП.
Проведение лечения болезни
Национальные рекомендации по лечению панкреатита советуют консервативные методы терапии применять для купирования симптомов заболевания и предупреждения прогрессирования, характерных для этого недуга, осложнений.
Устранение не тяжелой формы осуществляется на основе применения базового лечебного комплекса, включающего в себя лечебное голодание, диетическое питание,  осуществление зондирования желудка, использование холода на живот в области расположения поджелудочной железы, назначение обезболивающих лекарственных средств и спазмолитических препаратов.
осуществление зондирования желудка, использование холода на живот в области расположения поджелудочной железы, назначение обезболивающих лекарственных средств и спазмолитических препаратов.
В том случае, если положительный эффект от применения базисных методов лечения не достигнут на протяжении шести часов, констатируется наличие у пациента тяжелой формы заболевания.
В соответствии с рекомендациями выделяются шесть задач проведения терапии:
- прекращение потребления спиртных напитков и отказ от курения;
- определение причин появления болевых ощущений в области живота;
- устранение внешнесекреторной недостаточности поджелудочной железы;
- выявление и устранение эндокринной недостаточности на ранних стадиях;
- нутритивная поддержка;
- скрининг аденокарциномы поджелудочной.
Проведение лечебного процесса предполагает проведение интенсивной консервативной терапии. Максимально возможный положительный результат проведения лечения достигается только в случае раннего начала проведения терапии на самых первых стадиях развития заболевания.
Лечение консервативными методами следует начать в первые 12 часов после появления первых признаков заболевания. В такой ситуации вероятность получения положительного результата значительно возрастает.
В соответствии с указаниями, в разработанных рекомендациях, устранение осложнений, которые являются неустранимыми эндоскопическими методами, проводится путем использования хирургического метода – лапаротомии.
Показания к проведению оперативного вмешательства
 В случае выявления тяжелой формы показано хирургическое вмешательство. Дело в том, что развитие заболевания приводит к утрате органом своей эндокринной и экзокринной функции. Метод лапароскопии применяется как в качестве диагностики, так и в лечебных целях.
В случае выявления тяжелой формы показано хирургическое вмешательство. Дело в том, что развитие заболевания приводит к утрате органом своей эндокринной и экзокринной функции. Метод лапароскопии применяется как в качестве диагностики, так и в лечебных целях.
Применение этого метода хирургического вмешательства в организм пациента проводится в том случае если выявлено наличие перитонеального синдрома.
Помимо этого хирургом используется лапароскопия когда в брюшной полости выявлено наличие свободной жидкости.
В том случае если оперативное вмешательство методом лапароскопии невозможно, то показано использование лапароцентеза.
Лапароскопическая операция способна решить следующие поставленные задачи:
- Подтверждение наличия у больного патологии.
- Достоверное выявление признаков тяжелой формы заболевания.
- Проведение лечебного процесса.
В процессе развития болезни наблюдается возникновение экзокринной недостаточности поджелудочной железы. После операционного вмешательства указанное функциональное нарушение усиливается и для компенсации используется заместительная пожизненная терапия. Дозировка принимаемых ферментативных лекарственных средств зависит от степени развития панкреатической недостаточности.
В процессе осуществления заместительной терапии применяются препараты, содержащие в своем составе ферменты поджелудочной железы.
Дополнительно проводится сопутствующая терапия, которая заключается в приеме комплекса жирорастворимых витаминных комплексов, включающих в своем составе витамины А,D, Е, К и витамины группы В.
Также сопутствующая медикаментозная терапия предполагает использование препаратов кальция.
Возможные послеоперационные осложнения
 При устранении патологии для удаления пораженных участков применяются хирургические методы.
При устранении патологии для удаления пораженных участков применяются хирургические методы.
Послеоперационный период восстановления заключается в проведении комплексной медикаментозной терапии и соблюдении клинических рекомендаций для лечения патологии.
Возникновение послеоперационных осложнений является частым явлением при ХП. В соответствии со статистическими данными осложнения возникают в 40% случаев.
В послеоперационном периоде возможно формирование свищей, резекция головки поджелудочной способна спровоцировать появление раннего кровотечения.
Устранение осложнений острого панкреатита проводится в отделении реанимации с использованием антибактериальных лекарственных препаратов. Указанная группа лекарственных средств применяется для исключения возникновения септических осложнений.
Восстановительный послеоперационный период требует проявления большого внимания к рациону питания, особенно к соблюдению его режима.
Клинические рекомендации при панкреатите обязывают употреблять в пищу только протертые продукты. Приготовление блюд должно осуществляться только на пару или путем отваривания. Температура употребляемых в пищу продуктов должна быть не более 50 градусов Цельсия.
Слишком холодная и горячая еда способна нанести вред поджелудочной. Режим питания должен быть дробным, количество приемов пищи должно быть не менее шести раз в сутки.
Оперативное вмешательство по устранению осложнений ХП относится к сложным хирургическим процедурам, поэтому такие процедуры должны проводиться высококвалифицированными врачами с использованием современного оборудования.
О хроническом панкреатите рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Длительный по времени воспалительный процесс в тканях поджелудочной приводит к возникновению необратимых патологических изменений в органе — панкреатиту.
В настоящий момент эта разновидность болезни
Эта патология сопровождается рядом специфических признаков и симптомов.
Такие симптомы заключаются в следующем:
- появляются болевые ощущения;
- возникает чувство тошноты и приступы рвоты;
- наблюдается расстройство функционирования органа.
Медиками разработаны специальные рекомендации по хроническому панкреатиту, использование которых позволяет не только диагностировать наличие патологии у человека, но и проводить профилактические мероприятия для предупреждения появления ХП
Сущность патологии и этиологический механизм возникновения заболевания
При выявлении болезни следует выполнять все рекомендации специалистов.
Выполнение советов лечащего врача позволит правильно использовать выбранную схему лечения, учитывая наличие особенностей имеющихся в течении болезни и организме больного.
Рекомендации при хроническом панкреатите для медперсонала разрабатываются национальной и международной гастроэнтерологическими ассоциациями.
ХП является очень сложной патологией, как в плане осуществления терапии, так и в плане диагностики.
Особенностью заболевания является неоднородность течения патологического процесса и клинической картины проявления болезни. В некоторых случаях к выявленным сложностям могут добавляться неизвестные этиологические нюансы.
Неоднородности в течении болезни способствуют возникновению разногласий среди врачей по вопросам, как диагностирования патологии, так и ее лечения.
Появление таких разногласий требует выработки единого подхода к методам выявления и терапии болезни.
Такой подход к диагностике и терапии отражен в методиках разработанных международными и национальными ассоциациями гастроэнтерологов.
В настоящий момент исследованиями не установлены все этиологические процессы способствующие порождению болезни, а выявление причин развития патологии является очень важным фактором, влияющим на выбор метода терапии.
При анализе ХП и классификации патологии по этиологическим признакам используется классификация, предложенная международной ассоциацией гастроэнтерологов.
Выделяются следующие разновидности патологии:
- Токсическая, например, алкогольная или лекарственная форма. Выявляется у 2/3 всех случаев обнаружения заболевания.
- Идиопатическая форма.
- Инфекционная.
- Билиарнозависимая.
- Наследственная.
- Аутоиммунная.
- Обструктивная.
Чаще всего ХП является дальнейшим развитием острого панкреатита, но встречаются случаи, когда хроническая разновидность болезни развивается как самостоятельный недуг.
Кроме алкогольной интоксикации рекомендуется учитывать и дополнительные причины, которыми могут являться:
- желчекаменная болезнь;
- отравление токсическими соединениями;
- наличие инфекционных заболеваний;
- нарушения в рационе питания;
- нарушения кровообращения локального характера (спазмы и формирование тромбов);
- почечная недостаточность.
Помимо этого причиной развития ХП могут быть разнообразные воспалительные процессы.
Если у пациента выявлен и купирован острая разновидность патологии, рекомендации при выписке пациент получает такие, которые направлены против развития в организме заболевания в хронической форме.
В России ассоциацией гастроэнтерологов разработаны специальные национальные рекомендации по лечению панкреатита.
Целью таких рекомендаций является выработка единого подхода к диагностике и терапии ХП.
Проведение диагностических мероприятий
Наличие у больного ХП можно заподозрить у больного при наличии у него специфических приступов болевых ощущений в абдоминальной области и клинических признаков, возникновение которых характерно при внешнесекреторной недостаточности поджелудочной железы. Появление этих признаков характерно для больных регулярно употребляющих алкоголь и курящих табак.
Фактором, способствующим появлению патологии, в соответствии с разработанными методическими рекомендациями, могут являться наличие сходных заболеваний у членов семьи.
Отличием ХП от острого, является редко наблюдаемое явление, заключающееся в повышении уровня ферментов в крови и моче.
Если такая ситуация наблюдается то, чаще всего она характерна для процессов формирования в организме псевдо кистозного формирования или развития панкреатического асцита.
При выявлении в организме повышенного уровня амилазы можно предположить влияние на организм внешних источников гиперамилаземии.
Для диагностирования применяются следующие методы диагностики:
- УЗИ органов брюшной полости.
- Мультиспиральная компьютерная томография.
- МРПХГ и ЭУЗИ.
- Эндоскопическая ретроградная холангиопанкреатография.
- Классические методы зондового определения объема панкреатического сока.
- Определение эластазы-1 в составе кала при помощи иммуноферментного метода
УЗИ органов брюшной полости может подтвердить наличие только тяжелой формы ХП с явными патологическими изменениями структуры ткани поджелудочной железы.
Руководство для врачей по диагностированию рекомендуетиспользование ультразвукового обследования в динамике для наблюдения за состоянием больного при установленном диагнозе и при наличии у человека псевдокист в поджелудочной.
Следует помнить, что отсутствие признаков развития болезни по данным УЗИ не исключает ее наличия в организме больного.
Мультиспиральная компьютерная томография представляет собой методику, являющуюся значительно более информативной по сравнению с УЗИ органов брюшной полости.
Максимально информативными и позволяющими провести визуальную диагностику изменений паренхимы поджелудочной на самых ранних стадиях прогрессирования недуга являются методы МРПХГ и ЭУЗИ с одновременной стимуляцией секретином, но на территории РФ секретин является не зарегистрированным.
Применение МРТ и МРХПГ без секретина не предоставляет преимуществ в диагностике ХП.
Проведение лечения болезни
Национальные рекомендации по лечению панкреатита советуют консервативные методы терапии применять для купирования симптомов заболевания и предупреждения прогрессирования, характерных для этого недуга, осложнений.
Устранение не тяжелой формы осуществляется на основе применения базового лечебного комплекса, включающего в себя лечебное голодание, диетическое питание,
осуществление зондирования желудка, использование холода на живот в области расположения поджелудочной железы, назначение обезболивающих лекарственных средств и спазмолитических препаратов.
В том случае, если положительный эффект от применения базисных методов лечения не достигнут на протяжении шести часов, констатируется наличие у пациента тяжелой формы заболевания.
В соответствии с рекомендациями выделяются шесть задач проведения терапии:
- прекращение потребления спиртных напитков и отказ от курения;
- определение причин появления болевых ощущений в области живота;
- устранение внешнесекреторной недостаточности поджелудочной железы;
- выявление и устранение эндокринной недостаточности на ранних стадиях;
- нутритивная поддержка;
- скрининг аденокарциномы поджелудочной.
Проведение лечебного процесса предполагает проведение интенсивной консервативной терапии. Максимально возможный положительный результат проведения лечения достигается только в случае раннего начала проведения терапии на самых первых стадиях развития заболевания.
Лечение консервативными методами следует начать в первые 12 часов после появления первых признаков заболевания. В такой ситуации вероятность получения положительного результата значительно возрастает.
В соответствии с указаниями, в разработанных рекомендациях, устранение осложнений, которые являются неустранимыми эндоскопическими методами, проводится путем использования хирургического метода — лапаротомии.
Показания к проведению оперативного вмешательства
В случае выявления тяжелой формы показано хирургическое вмешательство. Дело в том, что развитие заболевания приводит к утрате органом своей эндокринной и экзокринной функции. Метод лапароскопии применяется как в качестве диагностики, так и в лечебных целях.
Применение этого метода хирургического вмешательства в организм пациента проводится в том случае если выявлено наличие перитонеального синдрома.
Помимо этого хирургом используется лапароскопия когда в брюшной полости выявлено наличие свободной жидкости.
В том случае если оперативное вмешательство методом лапароскопии невозможно, то показано использование лапароцентеза.
Лапароскопическая операция способна решить следующие поставленные задачи:
- Подтверждение наличия у больного патологии.
- Достоверное выявление признаков тяжелой формы заболевания.
- Проведение лечебного процесса.
В процессе развития болезни наблюдается возникновение экзокринной недостаточности поджелудочной железы. После операционного вмешательства указанное функциональное нарушение усиливается и для компенсации используется заместительная пожизненная терапия. Дозировка принимаемых ферментативных лекарственных средств зависит от степени развития панкреатической недостаточности.
В процессе осуществления заместительной терапии применяются препараты, содержащие в своем составе ферменты поджелудочной железы.
Дополнительно проводится сопутствующая терапия, которая заключается в приеме комплекса жирорастворимых витаминных комплексов, включающих в своем составе витамины А,D, Е, К и витамины группы В.
Также сопутствующая медикаментозная терапия предполагает использование препаратов кальция.
Возможные послеоперационные осложнения
При устранении патологии для удаления пораженных участков применяются хирургические методы.
Послеоперационный период восстановления заключается в проведении комплексной медикаментозной терапии и соблюдении клинических рекомендаций для лечения патологии.
Возникновение послеоперационных осложнений является частым явлением при ХП. В соответствии со статистическими данными осложнения возникают в 40% случаев.
В послеоперационном периоде возможно формирование свищей, резекция головки поджелудочной способна спровоцировать появление раннего кровотечения.
Устранение осложнений острого панкреатита проводится в отделении реанимации с использованием антибактериальных лекарственных препаратов. Указанная группа лекарственных средств применяется для исключения возникновения септических осложнений.
Восстановительный послеоперационный период требует проявления большого внимания к рациону питания, особенно к соблюдению его режима.
Клинические рекомендации при панкреатите обязывают употреблять в пищу только протертые продукты. Приготовление блюд должно осуществляться только на пару или путем отваривания. Температура употребляемых в пищу продуктов должна быть не более 50 градусов Цельсия.
Слишком холодная и горячая еда способна нанести вред поджелудочной. Режим питания должен быть дробным, количество приемов пищи должно быть не менее шести раз в сутки.
Оперативное вмешательство по устранению осложнений ХП относится к сложным хирургическим процедурам, поэтому такие процедуры должны проводиться высококвалифицированными врачами с использованием современного оборудования.
О хроническом панкреатите рассказано в видео в этой статье.
Смотрите видео: Хронический панкреатит Национальные рекомендации РГА
Источник


