Реактивный панкреатит симптомы и лечение у подростков
Воспалительные и инфекционные заболевания редко проходят бесследно для организма. После них врачи часто диагностируют реактивный панкреатит. У детей симптомы этого заболевания свидетельствуют о поражении главного органа пищеварительной системы — поджелудочной железы. Однако дискомфорт в животе, отрыжка и изжога не всегда указывают на воспалительный процесс. Если ребенок жалуется на боли, нужно незамедлительно вызвать врача. Самостоятельное лечение может закончиться осложнением патологического процесса.
Что необходимо знать о болезни?
Панкреатит является одним из самых распространенных заболеваний поджелудочной железы. Он бывает как у взрослых, так и у детей. Клиническая картина и характер течения патологического процесса определяют его форму — острую или хроническую. Такое состояние очень опасно. Если своевременно не предпринять шаги по устранению причины заболевания, придется соблюдать строгую диету на протяжении всей жизни.
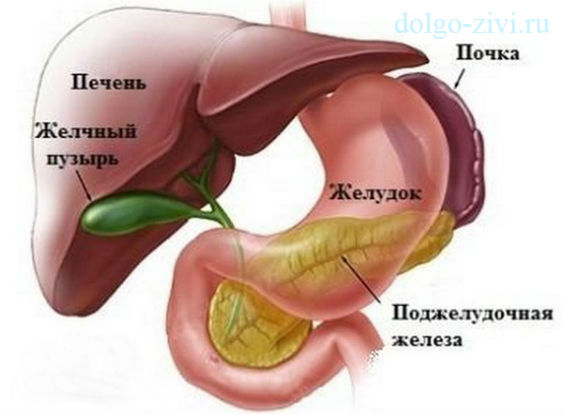
Реактивный панкреатит у ребенка несколько отличается от основной формы заболевания. Его развитие начинается с воспаления поджелудочной железы. В результате нарушается работа органа, а возложенные на него функции не выполняются в полном объеме. Ферменты, которые принимают участие в процессе расщепления пищи, не могут пройти через воспаленные протоки. Они остаются в поджелудочной железе и начинают буквально переваривать ее изнутри.
Причины воспалительного процесса
В последнее время реактивный панкреатит у детей диагностируется все чаще. Врачи объясняют данную тенденцию изменением вкусовых пристрастий населения. Сегодня рацион ребенка состоит преимущественно из продуктов, в составе которых присутствует большое количество консервантов, красителей и ароматизаторов. Эти вещества негативно отражаются на работе поджелудочной железы. Они провоцируют спазм протоков органа, в результате чего ферменты не попадают в пищеварительный тракт. Постепенно развивается воспалительный процесс.
Реактивный панкреатит у ребенка может возникнуть вследствие перенесенных недавно инфекционных заболеваний. Например, ОРВИ или ОРЗ часто выступают в роли пускового механизма патологического процесса. Другой причиной заболевания является антибиотикотерапия. Использование «Метронидазола» или «Фуросемида» при лечении повышает риск развития недуга.
В редких случаях реактивный панкреатит развивается на фоне врожденных заболеваний поджелудочной железы. К ним относится лактазная недостаточность, муковисцидоз, аномальное изменение проходов двенадцатиперстной кишки. Такие пациенты с ранних лет знают о проблемах со здоровьем, поэтому соблюдают специальную диету и принимают лекарства. Вероятность возникновения воспаления в поджелудочной железе у них ничтожно мала, но все же существует.

Первые проявления недуга
Признаки реактивного панкреатита у детей практически не отличаются от симптомов заболевания у взрослых. Развитие патологического процесса сопровождается сильной болью в эпигастральной области. Клиническая картина дополняется тошнотой, нарушением стула. Приступы диареи сменяются запором. При поносе стул жидкий, а каловые массы покрыты блестящим налетом. Дети часто жалуются на сухость во рту, сильную жажду. Аппетит ухудшается, а некоторые малыши вовсе отказываются от еды.
Заболевание часто сопровождается симптомами общего недомогания. Ребенок становится вялым и апатичным, теряет интерес ко всему происходящему. Ему постоянно хочется спать, а высокая температура не позволяет заниматься привычными делами.

Выраженность симптомов заболевания зависит от возраста пациента. Чем старше ребенок, тем сильнее проявляются признаки недуга. У новорожденных боль в животе выражается капризностью и усилением двигательной активности. Реактивный панкреатит у детей младшего возраста также сопровождается сильным дискомфортом в области пупка. Однако они не могут показать точное место локализации боли. Дети старшего возраста обычно жалуются на сильную тошноту и рвоту. Все перечисленные симптомы могут служить основанием для незамедлительного обращения к врачу.
Первая помощь при приступе панкреатита
При появлении симптомов реактивного панкреатита необходимо сразу вызвать бригаду медицинских работников. До приезда помощи нужно аккуратно уложить ребенка на диван или кровать, обеспечить ему полный покой. На область живота можно положить холодную грелку. Не рекомендуется давать больному анальгетики или другие лекарственные препараты, поскольку они могут смазать общую клиническую картину. Реактивный панкреатит у детей, симптомы которого часто застают врасплох родителей, является скоротечным заболеванием. Поэтому к его лечению следует относиться со всей серьезностью и ответственностью.

Методы диагностики
Прежде чем приступать к лечению заболевания, юному пациенту необходимо пройти полное медицинское обследование.
- Общий анализ крови требуется для подсчета лейкоцитов. Количество этих элементов увеличивается при панкреатите.
- УЗИ органов брюшной полости показывает уплотнения в железе, а также иные патологические изменения в органе.
- Биохимический анализ крови позволяет оценить уровень содержания ферментов, вырабатываемых поджелудочной железой.
- С помощью гастроскопии доктор может взять материал для цитологического исследования в лабораторных условиях.
Если анализы подтверждают реактивный панкреатит у ребенка, лечение заболевания начинают незамедлительно.
Основные принципы терапии
Лечение воспаления в поджелудочной железе требует комплексного подхода. Обычно оно включает прием лекарственных средств и соблюдение строгой диеты. Выбор конкретных медикаментов для лечения зависит от состояния пациента и особенностей его организма. Больного обязательно помещают в стационар. В течение первых нескольких дней ему следует обеспечить полный покой. Больничный режим в период обострения недуга позволяет не мучиться вопросом о том, каким должно быть меню при реактивном панкреатите у детей.
Родителям нужно строго придерживаться рекомендаций врача, ведь он желает ребенку только скорейшего выздоровления. Поэтому все ограничения в питании нельзя считать капризом доктора, как может показаться многим. Если у маленького пациента уже случился приступ реактивного панкреатита, проявились его симптомы, соблюдение строгой диеты является неотъемлемой частью терапии. В противном случае может произойти рецидив.
Диета при воспалении поджелудочной железы
Что необходимо изменить в рационе при диагнозе «реактивный панкреатит»? Ребенка диета не должна смущать. Он должен считать ее частью привычного образа жизни, ведь основные ограничения распространяются только на вредные продукты. В этот список входят жирные и острые блюда, копчености и фаст-фуд. Также рекомендуется исключить шоколад, какао и концентрированные соки. Остальные правила диетического питания перечислены ниже.
- Необходимо обеспечить поджелудочной железе функциональный покой. Из рациона маленького пациента в первую очередь нужно исключить все раздражители. Продукты, сваренные или приготовленные на пару, следует подавать в измельченном виде комнатной температуры.
- Важно позаботиться о сохранении энергетической и пищевой ценности рациона. Нет необходимости кормить малыша исключительно белковой пищей. Рацион должен быть максимально разнообразным и также включать углеводные продукты.
- Кушать следует небольшими порциями, но часто. Рекомендуется вспомнить о принципах дробного питания. Промежуток между приемами пищи не должен превышать четырех часов.
Чтобы предупредить новые вспышки болезни, нужно постоянно следить за питанием. Любые эксперименты с едой могут привести к новому приступу и необходимости принимать лекарства.

Каким должно быть питание при реактивном панкреатите?
Детей с признаками воспалительного процесса в первую очередь сажают на голодную диету. В течение двух суток больным разрешается пить только обычную минеральную воду. С третьего дня лечения рацион дополняют домашними сухариками и чаем без сахара, овсяной кашей на воде. Затем можно включать кисель, кисломолочные продукты, черствый белый хлеб. На пятый день терапии разрешаются несложные овощные бульоны или пюре. Еще через пять суток, при условии положительной динамики, больные могут есть постное мясо, паровые котлеты. Свежие овощи и фрукты следует вводить в рацион постепенно, лучше самыми последними. Полный перечень разрешенных блюд на каждом этапе диеты должен определить лечащий врач.
Лечение реактивного панкреатита медикаментами
Использование при этом заболевании лекарственных препаратов позволяет остановить его прогрессирование и купировать симптоматику. Все медикаменты, входящие в стандартный курс терапии, можно разделить на две условные группы:
- Спазмолитики. К этой группе относятся «чистые» медикаменты («Но-шпа») и препараты, имеющие в своем составе обезболивающие компоненты («Анальгин», «Парацетамол»).
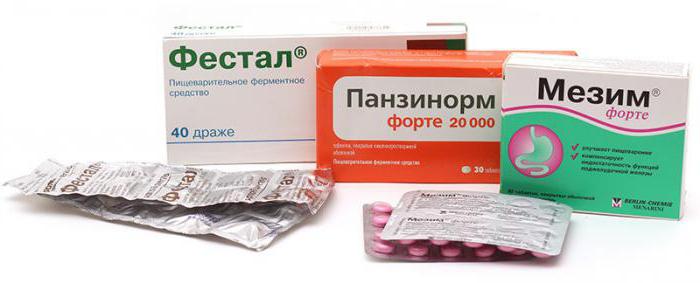
- Ферментные средства. Их действие направлено на улучшение процесса пищеварения. В этой группе препараты делятся на две категории: имеющие в своем составе ферменты («Мезим», «Панкреатин») и содержащие желчь («Фестал», «Ферестал»). Злоупотреблять лекарствами не нужно, ведь организм может привыкнуть к такой искусственной помощи. Препараты из второй группы дают хороший терапевтический эффект, но их применение противопоказано при желчекаменной болезни и обострении гастрита.
Чтобы усилить лечебное воздействие медикаментов, врачи рекомендуют дополнительно принимать антацидные средства. Они способствуют снижению кислотности желудка, увеличивая тем самым полезный эффект от лекарств.
Лечение народными средствами
Реактивный панкреатит у ребенка нельзя вылечить без использования лекарственных препаратов. Однако для купирования симптоматики можно прибегнуть к помощи рецептов народных лекарей. Перед началом курса терапии следует проконсультироваться с врачом.
Одним из популярных продуктов в лечении панкреатита является маточное молочко. Применять его можно только в том случае, если у ребенка нет аллергии на мед. Продолжительность курса терапии составляет 2-3 месяца. Затем необходимо сделать короткий перерыв на несколько дней. Принимать маточное молочко рекомендуется по чайной ложке трижды в день. Лучше медленно рассасывать сладкое лакомство, а не глотать его целиком.
Также можно сделать домашний квас из чистотела. Для его приготовления потребуется 3 л молочной сыворотки. Если ее найти не удается, можно заменить обычной водой. Жидкость необходимо налить в сосуд, добавить по чайной ложке сметаны и сахара. В марлевый мешочек следует насыпать полстакана травы чистотела, опустить в банку с водой или молочной сывороткой. В течение двух недель нужно ежедневно помешивать квас. Если четко следовать представленной инструкции, на 10 сутки напиток должен начать пениться. Принимают квас на протяжении недели по столовой ложке трижды в день.

Меры профилактики
Не всегда родители могут уберечь свое чадо от факторов, способствующих возникновению реактивного панкреатита. Именно поэтому они должны объяснить ребенку всю серьезность заболевания, рассказать о необходимости соблюдения специальной диеты.
Многие дети являются сладкоежками. Именно торты и пирожные наносят самый сильный удар по поджелудочной железе. Одной из мер профилактики заболевания является ограничение потребления сладостей. В роли их заменителя может выступать самый обычный мед. Однако и с этим лакомством важно не переусердствовать. Малышу достаточно двух столовых ложек данного продукта, при условии отсутствия аллергии. Еще одно важное правило — не переедать. Ребенок должен вставать из-за стола с легким чувством голода.
Другим способом профилактики недуга является своевременное лечение инфекционных и воспалительных патологий, болезней ЖКТ. Очень часто на фоне подобных проблем и развивается реактивный панкреатит у ребенка. Только благодаря грамотной терапии можно избежать саморазрушения поджелудочной железы. Следует заметить, что любые препараты для лечения должен назначать врач. Самостоятельный подбор медикаментов категорически запрещен.
Подведем итоги
Реактивный панкреатит у детей, симптомы и лечение которого описаны в этой статье, считается опасным состоянием. При появлении первых симптомов заболевания необходимо срочно обратиться за медицинской помощью. Игнорирование патологии может привести к неприятным последствиям. Среди них самым тревожным является саморазрушение поджелудочной железы. По причине несвоевременного обращения к врачу в будущем у ребенка может развиться сахарный диабет.
Источник
Детский панкреатит (ДП) представляет собой воспалительный процесс, локализующийся в тканях и протоках поджелудочной железы. Патология обусловлена усилением активности собственных ферментов. Заболевание сопровождается выраженной болевой симптоматикой и повышением температуры тела. Панкреатит может принять хроническую форму.
Последствием воспалительного процесса будут потеря веса, отсутствие аппетита, регулярная диарея и астеновегетативный синдром. При ранней диагностике прогнозы для ребенка благоприятны, но осложнения могут стать причиной опасных болезней, некоторые из которых не совместимы с жизнью.
1. Что такое детский панкреатит?
Панкреатит — это воспалительно-дистрофическое поражение поджелудочной железы. Отличительной особенностью заболевания в детском возрасте является слабо выраженная симптоматика, которая напоминает другие болезни пищеварительного тракта. Развивается патология на фоне активного воздействия ферментов поджелудочной железы (происходит своеобразное саморазрушение органа).
Провоцирующие факторы включают в себя погрешности в питании, некоторые хронические болезни пищеварительного тракта и последствия инфекционных процессов.
В каком возрасте может появиться болезнь?
Симптомы панкреатита могут проявиться у детей с самого раннего возраста, но в особой группе риска находятся дошкольники и школьники. Связан такой фактор с разнообразием рациона питания и погрешностями в нем.
2. Классификация
Детский панкреатит может проявляться в острой или хронической форме (каждый тип имеет свои особенности симптоматики и отличается по степени поражения пищеварительного тракта). По характеру изменений в тканях железы различают гнойный, острый отечный, геморрагический и жировой панкреонекроз. Такая классификация проводится с учетом осложнений болезни. По скорости развития ДП может быть латентным или рецидивирующим.
Классификация в зависимости от происхождения:
- наследственный тип (аутосомно-доменантная передача);
- вторичная форма (на фоне воспалительных процессов в других органах);
- первичный тип (проявляется в виде приступа острого панкреатита).
3. Причины
В некоторых случаях причины ДП остаются невыясненными. Среди распространенных факторов, провоцирующих заболевание, выделяются наследственная предрасположенность, аномалии в развитии системы пищеварения, последствия аллергических реакций или инфекционного поражения желудочно-кишечного тракта.
Обязательным условием для возникновения панкреатита является нарушение процесса выработки поджелудочной железой собственных ферментов (расщепление и переваривание собственных тканей). Спровоцировать такую патологию может множество внутренних и внешних факторов.
Причины ДП:
- нарушение оттока панкреатического секрета;
- последствия гельминтозов;
- злокачественные патологические процессы;
- осложнения бактериальных или вирусных инфекций;
- тупые травмы живота;
- лактазная недостаточность;
- аномалии развития протоков поджелудочной железы;
- критичные нарушения в обменных процессах;
- осложнения желчнокаменной болезни или холецистита;
- бактериальное поражение пищеварительного тракта;
- патологии желчевыводящих протоков;
- нарушения режима питания;
- некоторые эндокринные болезни;
- нарушение режима питания при восстановительном процессе;
- последствия тяжелых токсико-аллергических реакций.
4. Формы панкреатита
Детский панкреатит может быть острым, хроническим или реактивным по характеру течения. Каждая форма заболевания имеет свои особенности проявления. Масштаб поражения поджелудочной железы отличается. Панкреатиты разных видов подразумевают разные схемы терапии.
Определить конкретную форму воспалительного процесса может только специалист на основании комплексного обследования ребенка.
Острый
Острый панкреатит у детей характеризуется отечностью тканей поджелудочной железы. Осложнения такой патологии могут проявляться в виде некрозов и кровоизлияний. В группу риска входят дети 10-13 лет. Основными причинами болезни у данной возрастной категории пациентов являются последствия пищевой аллергии и неправильное питание. Симптоматика панкреатита проявляется в выраженной форме (харакрены внезапные приступы).
Хронический
Хронический панкреатит развивается на фоне фиброза, склероза или паренхимы поджелудочной железы. Функции органа при таком заболевании нарушаются постепенно. Для развития воспалительного процесса необходимо наличие дегенеративных изменений в системе пищеварения. Хронический ДП может быть первичным или вторичным. По течению заболевание подразделяется на латентную и рецидивирующую форму. В первом случае симптоматика слабо выражена, но регулярна. Во втором — периоды обострения сменяются разными по длительности ремиссиями.
Классификация по тяжести течения:
- легкая форма;
- среднетяжелая форма;
- тяжелая форма.
Реактивный панкреатит у детей
Реактивный ДП представляет собой ответную реакцию поджелудочной железы на воспалительные процессы в других органах пищеварения. Истинным панкреатитом такая патология становится только при отсутствии адекватной и своевременной терапии. В группе риска находятся дети 10-14 лет.
Самым распространенным провоцирующим фактором болезни является инфекционное поражение пищеварительного тракта.
5. Симптомы и признаки панкреатита
Детский панкреатит в большинстве случаев развивается в легкой форме. Гнойно-воспалительные процессы относятся к единичным эпизодам в медицинской практике. Симптоматика острого и хронического заболевания отличается. В первом случае приступы возникают внезапно и сопровождаются сильным болевым синдромом. Во втором — проявления панкреатита менее выражены, но носят регулярный характер.
Симптомы ДП острой формы:
- повышение температуры тела;
- боль опоясывающего характера;
- приступообразная боль в эпигастральной зоне;
- признаки метеоризма;
- боль в левом подреберье;
- многократная рвота;
- потеря аппетита;
- отрыжка или изжога;
- бледность или мраморность кожных покровов;
- сухость во рту;
- нарастающие признаки интоксикации.
Симптоматика хронического ДП зависит от степени поражения поджелудочной железы. Болевые ощущения имеют регулярный характер. Обострение наблюдается после употребления вредных продуктов питания (острая, жирная, жареная пища, фаст-фуд). Спровоцировать приступ могут чрезмерные физические или эмоциональные нагрузки. Симптоматика сохраняется в течение нескольких часов или дней. Сопутствующими признаками хронического панкреатита являются регулярная изжога, тошнота или рвота, плохой аппетит, а также диарея, чередующаяся с запорами.
6. Диагностика патологии
При диагностике панкреатита у детей используются методы инструментальных и лабораторных исследований. При пальпации брюшной части проявляется выраженный болевой синдром. У ребенка могут наблюдаться все или только некоторые симптомы, характерные для заболевания.
Лабораторные анализы подтверждают наличие воспалительного процесса, а окончательный диагноз ставится после проведения инструментальных процедур.
Методы диагностики:
- липидограмма каловых масс;
- биохимический и общий анализ крови;
- анализ на СОЭ;
- капрограмма кала;
- УЗИ брюшной полости;
- обзорная рентгенография;
- УЗИ поджелудочной железы;
- КТ или МРТ брюшной полости.
Дифференциальная диагностика должна быть проведена с кишечной непроходимостью, острым холециститом или аппендицитом, а также язвенной болезнью. ДП по симптоматике напоминает почечные или желчные колики. Данные заболевания также должны быть исключены. Диагностика панкреатита у детей затруднена многочисленными факторами. Чем шире будет комплекс процедур обследования, тем выше шанс точной постановки диагноза.
7. Методы лечения
Терапия ДП включает в себя прием медикаментов, консервативные методы и хирургическое вмешательство. При подтверждении диагноза ребенок должен лечиться в стационаре под контролем врачей. Длительность госпитализации зависит от степени поражения пищеварительной системы. После выписки родителям даются рекомендации, соблюдение которых позволит исключить повторные приступы воспалительного процесса. В качестве дополнения к основной терапии разрешено использовать некоторые средства альтернативной медицины.
Консервативное лечение
Целью консервативного лечения ДП является обеспечение пораженному органу функционального покоя, купирование симптомов воспаления и устранение причин его возникновения. В период терапии проводятся мероприятия по предотвращению химического или механического воздействия на пищеварительный тракт. В первые сутки ребенку рекомендована «пищевая пауза» (голодание в течение двух-трех дней). Разрешается употреблять щелочные минеральные воды без газа. Питание начинается с третьих суток с щадящих продуктов и небольшими порциями.
Другие меры консервативного лечения:
- внутривенное введение растворов глюкозы и блокаторов протеолитических ферментов (Контрикал);
- постельный режим и полный покой организма;
- голодание в течение 48 часов после госпитализации.
Медикаментозное лечение
Медикаментозная терапия ДП проводится не только для купирования симптомов заболевания, но и улучшения функционального состояния системы пищеварения. Препараты подбираются индивидуально. При наличии осложнений схема лечения дополняется антибиотиками. В условиях стационара большинство лекарственных средств назначается детям в виде инъекций.
Принимать таблетированные медикаменты можно только после восстановления режима питания.
Примеры препаратов для лечения ДП:
- антисекреторные средства (Фамотидин, Пирензепин);
- спазмолитики и анальгетики (Папаверин, Но-шпа, Анальгин, Баралгин);
- антигистаминные препараты;
- средства для улучшения микроциркуляции (Пентоксифиллин);
- препараты ферментов поджелудочной железы (Панкреатин);
- антибиотики;
- ингибиторы протеаз (Пентоксил).
Хирургическое лечение
Хирургическое вмешательство используется при наличии серьезных осложнений ДП и отсутствия результата других методов лечения. Операции могут подразумевать резекцию части пораженного органа, дренирование абсцесса в тканях или удаление некротического участка. Хирургические процедуры являются радикальными мерами и при терапии детей их используют только при наличии угрозы для жизни маленького пациента.
8. Средства народной медицины
Рецепты альтернативной медицины можно использовать только для детей старше четырех лет. При подборе конкретных средств важно учитывать индивидуальные особенности организма (например, наличие пищевой аллергии).
Народные методы можно использовать в качестве дополнения, но не применять как основной способ терапии воспаления.
Примеры народных средств:
- мед с травами (по 50 г корня аира и одуванчика смешать с чабрецом, корнем крапивы и хмелем (по 25 г), ингредиенты рекомендуется измельчить в порошок, к приготовленной смеси добавить 200 г меда, принимать два раза в день по чайной ложке);
- кукурузные рыльца, календула и ромашка (соединить компоненты в равных частях, чайную ложку смеси залить кипятком, настоять, после процеживания принимать небольшими порциями перед каждым приемом пищи);
- семена укропа, ромашка аптечная и ягоды боярышника (ингредиенты соединить в равных пропорциях, столовую ложку заготовки залить кипятком, настоять в термосе, принимать несколько раз в день перед едой).
9. Диета при панкреатите у детей
После перенесенного панкреатита меню ребенка должно быть скорректировано. Блюда из мяса и рыбы рекомендуется готовить на пару. Все ингредиенты тщательно измельчаются. Крупные кусочки пищи могут причинить вред ослабленной системе пищеварения маленького пациента. Питание должно быть дробным (минимум 5-6 раз в день, небольшими порциями).
Из рациона исключаются:
- колбасные изделия;
- жирные сорта мяса или рыбы;
- шоколад;
- сгущенное молоко;
- газированные напитки;
- пшенная или перловая крупа;
- щавель;
- редька;
- орехи;
- горох;
- редис;
- сладкие сдобы;
- маринады или соленья;
- чипсы;
- острые блюда.
Что можно кушать?
После купирования приступа панкреатита возобновлять питание ребенка разрешается примерно с четвертого или пятого дня госпитализации. В первые сутки можно вводить в рацион протертые каши (исключением является пшено). Затем меню можно разнообразить овощным пюре и вегетарианским супом. Из напитков разрешено употреблять кисели и компоты из сухофруктов.
Постепенно в меню можно включать:
- печеные яблоки;
- фрикадельки, тефтели или котлеты из нежирных сортов мяса;
- паровые овощи;
- запеканки на основе овощей;
- белковый омлет (паровой);
- нежирные сорта рыбы;
- кисломолочные продукты.
Пример меню
Завтрак | Белковый омлет, ломтик пшеничного хлеба, чай |
Второй завтрак | Печеное яблоко, травяной чай |
Обед | Овощной суп, рис с куриной грудкой, сок |
Полдник | Банан, вода |
Ужин | Паста с нежирной рыбой, зеленый салат, сок |
Перед сном | Нежирный йогурт или травяной чай |
10. Профилактика
Профилактика детского панкреатита включает в себя элементарные правила. Важно соблюдать режим питания (меню должно соответствовать возрасту ребенка). Если у маленького пациента выявлены заболевания пищеварительной системы, то лечить их надо полноценно и своевременно. Нельзя допускать бесконтрольного приема лекарственных средств и самолечения. Дополнительно следует избегать чрезмерных физических и эмоциональных нагрузок. Нарушение психоэмоционального состояния может стать причиной ряда пищеварительных патологий.
Видео на тему: Панкреатит — эффективное лечение + диета. Лечение поджелудочной железы без лекарств или лекарствами.
11. Прогноз по лечению
При легкой форме панкреатита прогнозы и своевременной его терапии прогнозы для детей благоприятны. От патологии можно избавиться навсегда, если вовремя ее диагностировать и предпринять соответствующие меры лечения. Гнойные воспалительные процессы или осложнения могут стать причиной летального исхода ребенка.
Игнорирование заболевания может стать причиной серьезного поражения пищеварительного тракта.
Возможные осложнения:
- ложная киста;
- плеврит;
- перитонит;
- флегмона;
- абсцесс;
- сахарный диабет.
12. Итоги
- детский панкреатит представляет собой заболевание пищеварительной системы, сопровождающееся воспалением поджелудочной железы;
- при острой форме болезни железа поражается в минимальной степени (в виде отечности), при хроническом типе воспаления происходит активное разрушение ее тканей (некротические участки, абсцессы);
- если заболевание выявлено на ранних стадиях, то прогнозы для ребенка будут благоприятными (осложнения могут стать причиной летального исхода маленького пациента);
- лечение ДП включает в себя консервативную и медикаментозную терапию с обязательной госпитализацией (при наличии осложнений используется хирургическое вмешательство);
- для профилактики панкреатита, при его лечении и на восстановительном этапе следует соблюдать диету (погрешности в питании провоцируют рецидивы и осложнения).
Что еще почитать:
— Как помочь себе при приступе панкреатита? https://gastrocure.net/bolezni/pankreatit/pristup-pankreatita.html#h2-osnovnye-prichiny-patologii
— Международная классификация болезней (МКБ-10) — Острый панкреатит https://gastrocure.net/bolezni/pankreatit/ostryj-pankreatit.html
— Какие виды панкреатита бывают? https://gastrocure.net/bolezni/pankreatit.html
— Какие травы помогают избавиться от реактивного панкреатита https://gastrocure.net/bolezni/pankreatit/travy-pri-pankreatite.html
Эндоскопист
Проводит эндоскопическую диагностику патологий желудочно-кишечного тракта. Делает заключения на основании результатов осмотра, а также проводит лечебные манипуляции при гастритах, язвах и других нарушениях в ЖКТ.Другие авторы
Комментарии для сайта Cackle
Источник