Реактивный панкреатит есть такой диагноз в мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Реактивный панкреатит.
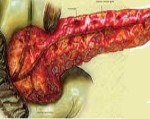
Реактивный панкреатит
Описание
Реактивный панкреатит. Острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Дополнительные факты
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой реактивного панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
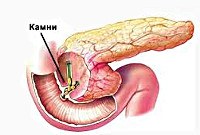
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и тд Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на повышенный метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Реактивный панкреатит – острый асептический процесс, протекающий в поджелудочной железе. Возникает на фоне патологии пищеварительного тракта и других органов. Особенность заключается в быстром регрессе симптоматики после начала лечения.
При возникновении болезни происходит спазм протоков поджелудочной железы. Из-за этого ферменты не попадают в пищеварительный тракт, остаются внутри железы. Из-за этого происходит нарушение целостности слизистой, развитие воспалительного процесса.
Код по МКБ-10
Реактивный панкреатит не имеет кода по МКБ-10.
В классификации выделен острый (К 85) и хронический (К 86). По статистическим данным форма встречается в 35-40 случаях на 100 тыс. населения. Это значит, что у 52 человек в России диагностируют реактивный панкреатит. Большинство заболевших – мужчины. По статистике, летальный исход наблюдается часто. Примерно в 20-25% случаев.
Причины
 Заболевание не является самостоятельным. Может выступать в качестве ответной реакции на продукты питания или другие воспалительные процессы органов пищеварения, стрессы и лекарственные препараты.
Заболевание не является самостоятельным. Может выступать в качестве ответной реакции на продукты питания или другие воспалительные процессы органов пищеварения, стрессы и лекарственные препараты.
Основные причины:
- Погрешности в рационе. Развитие панкреатита реактивной формы наблюдается при злоупотреблении жирной, острой и соленой пищи. Она раздражает тонкие стенки желудка и кишечника. При пищевом нарушении желудок перестает нормально функционировать, возникает атония.
- Вредные привычки. К ним относится алкоголь и курение. Табачный дым содержит больше 10 химических веществ. Он попадает в желудок и кишечник, медленно разрушает слизистую оболочку.
- Заболевания ЖКТ. Часто реактивный панкреатит возникает на фоне холецистита, сосудистых и инфекционных патологий. Иногда связан с отравлением тяжелыми химическими составами. Спровоцировать возникновение панкреатита может гастрит, язвы, атеросклероз.
- Лекарства. Бесконтрольное применение медикаментов приводит к нарушениям слизистой желудка и кишечника. Витамины, антибиотики и противовоспалительные средства, особенно в форме таблеток, должны применяться строго по инструкции.
Симптомы реактивного панкреатита
Клиническая картина появляется в течение нескольких часов после воздействия провоцирующего фактора. К проявлениям основного заболевания присоединяются признаки поражения поджелудочной железы.
Появляется сильная опоясывающая боль, которая усиливается при приеме пищи. Но ее характер не столь сильных, как при других формах воспалительных процессов поджелудочной железы.
Боли сопровождаются тошнотой, которая переходит в рвоту. В массах можно заметить примеси слизи и желчи. Поскольку рвота приводит к повышению внутрипротокового давления, после нее боль усиливается. Ее основная локализация – верхняя часть живота с переходом в левое подреберье. Точная локализация зависит от размера воспаленного участка.
При отсутствии лечения состояние больного усугубляется. Это связано с попаданием протеолитических ферментов в кровь. Появляются признаки интоксикации, повышается температура тела, падает давления.
У детей симптоматика схожа. Кроме описанных выше симптомов можно обнаружить расстройство стула. Кал становится желтым со слизью. Иногда наблюдается запор. Моча темнеет, кожа может приобрести желтоватый оттенок. У новорожденных детей возникают периоды резкого крика и плача.
Осложнения
Игнорирование признаков болезни, отсутствие диеты и лечения может привести к некрозу тканей поджелудочной железы. Этот процесс практически необратимый.
При остром течении последствия могут появиться в первый день болезни. Поэтому обращение за помощью должно быть незамедлительным.
Среди последствий выделяют:
- перитонит;
- панктеатогенный шок;
- флегмона или абсцесс забрюшинного пространства;
- кровотечения из органов ЖКТ;
- появление некроза;
- образование панкреатических свищей.
Диагностика
Одним из главных методов является сбор анамнеза. В процессе опроса выявляются текущие и хронические заболевания, условия жизни. Эти сведения нужны для определения методов диагностики.
Берутся биохимические и клинические анализы крови. При повышенном уровне лейкоцитов предполагают наличие воспаления. Высокие показатели амилазы и липазы говорят о патологии в поджелудочной железе.
Одним из самых точных методов является компьютерная томография. При необходимости с помощью рентгеноконтрастных веществ усиливают полученное изображение.
ЭРХПГ – еще одна техника, позволяющая сделать рентген желчных протоков. Используется для выявления причины воспаления органа, позволяет правильно составить схему лечения.
Терапия у взрослых и детей
 Лечение проводится в условиях стационара. Начинается с устранения болевого синдрома и внутривенных вливаний, необходимых для дезинтоксикации организма.
Лечение проводится в условиях стационара. Начинается с устранения болевого синдрома и внутривенных вливаний, необходимых для дезинтоксикации организма.
Эффективны спазмолитики (Дротаверин, Спазмалгон, Но-шпа и другие). При выраженной боли дополнительно применяется Нурофен, Баралгин или Ибупрофен.
Схема лечения включает и прием других лекарств:
- Капельницы с сильными обезболивающими средствами.
- Мочегонные средства, необходимые для улучшения оттока мочи.
- Препараты, препятствующие формированию в больших количествах поджелудочного сока.
- Ферментные препараты для восстановления правильной работы ЖКТ.
В некоторых случаях не обходится без хирургического лечения. Особенно если произошло формирование ложных кист.
Есть пациенты, которые не могут самостоятельно питаться. Им назначается нулевая диета и парентеральное питание. Оно поддерживает поступление питательных веществ в организм. Для лечения могут использоваться и антибиотики.
Диета
Главным элементом терапии реактивного панкреатита является диета. Она нужна для обеспечения нормальной работы поджелудочной железы. Устанавливается новый образ жизни.
Исключаются из рациона пряные, жирные, жареные блюда, копчености, спиртосодержащие напитки, шоколад, газировка, соленья, консервы.
Еда должна быть маложирной, низкокалорийной. Порции еды – небольшие, при этом теплые. Принимать еду следует 5-6 раз в день. Акцент можно сделать на белковой пище, но в острый период от нее тоже стоит отказаться на несколько дней.
Мясо и рыбу нужно готовить на пару. Любые продукты питания, приготовленные в отварном виде, должны быть измельчены на мелкие кусочки.
В процессе ремиссии меню расширяется, но необходимо придерживаться некоторых принципов, которые не позволят вновь развиться заболеванию:
- Не нарушайте рекомендованную диету.
- Не голодайте.
- Соблюдайте график приема пищи.
Строгая диета длится не меньше трех месяцев, а основы правильного питания придется соблюдать всю жизнь.
В заключение отметим, что прогноз при неосложненном течении реактивного панкреатита благоприятный. В целях профилактики рекомендуется регулярно проходить медицинский осмотр, отказаться от вредных привычек.
Загрузка…
Источник
| Код | Название |
|---|---|
| K86.0 | Хронический панкреатит алкогольной этиологии |
| K86.1 | Другие хронические панкреатиты |
| B25.2 | Цитомегаловирусный панкреатит (K87.1*) |
| B26.3 | Паротитный панкреатит (K87.1*) |
| K85.0 | Острый идиопатический панкреатит |
| K85.1 | Острый билиарный панкреатит |
| K85.2 | Острый панкреатит алкогольной этиологии |
| K85.3 | Острый панкреатит лекарственной этиологии |
| K85.8 | Другой острый панкреатит |
| K85.9 | Острый панкреатит неуточненный |
| A06.1 | Хронический кишечный амебиаз |
| A24.2 | Подострый и хронический мелиоидоз |
| A39.3 | Хроническая менингококкемия |
| B18.0 | Хронический вирусный гепатит B с дельта-агентом |
| B18.1 | Хронический вирусный гепатит B без дельта-агента |
| B18.2 | Хронический вирусный гепатит C |
| B18.8 | Другой хронический вирусный гепатит |
| B18.9 | Хронический вирусный гепатит неуточненный |
| B38.1 | Хронический легочный кокцидиоидомикоз |
| B39.1 | Хроническая легочная инфекция, вызванная Histoplasma capsulatum |
| B40.1 | Хронический легочный бластомикоз |
| B57.2 | Болезнь Шагаса (хроническая) с поражением сердца (I41.2*, I98.1*) |
| B57.3 | Болезнь Шагаса (хроническая) с поражением пищеварительной системы |
| B57.4 | Болезнь Шагаса (хроническая) с поражением нервной системы |
| B57.5 | Болезнь Шагаса (хроническая) с поражением других органов |
| C91.1 | Хронический лимфоцитарный лейкоз |
| C92.1 | Хронический миелоидный лейкоз |
| C93.1 | Хронический моноцитарный лейкоз |
| C94.1 | Хроническая эритремия |
| C95.1 | Хронический лейкоз неуточненного клеточного типа |
| D47.1 | Хроническая миелопролиферативная болезнь |
| D47.5 | Хроническая эозинофильная лейкемия (гиперэозинофильный синдром) |
| D50.0 | Железодефицитная анемия вторичная вследствие потери крови (хроническая) |
| D60.0 | Хроническая приобретенная чистая красноклеточная аплазия |
| D63.8 | Анемия при других хронических болезнях, классифицированных в других рубриках |
| D73.2 | Хроническая застойная спленомегалия |
| E06.2 | Хронический тиреоидит с преходящим тиреотоксикозом |
| E06.5 | Другой хронический тиреоидит |
| F22.8 | Другие хронические бредовые расстройства |
| F22.9 | Хроническое бредовое расстройство неуточненное |
| F95.1 | Хронические моторные тики или вокализмы |
| G03.1 | Хронический менингит |
| G44.3 | Хроническая посттравматическая головная боль |
| H04.4 | Хроническое воспаление слезных протоков |
| H05.1 | Хронические воспалительные болезни глазницы |
| H10.4 | Хронический конъюнктивит |
| H20.1 | Хронический иридоциклит |
| H65.2 | Хронический серозный средний отит |
| H65.3 | Хронический слизистый средний отит |
| H65.4 | Другие хронические негнойные средние отиты |
| H66.1 | Хронический туботимпанальный гнойный средний отит |
| H66.2 | Хронический эпитимпано-антральный гнойный средний отит |
| H66.3 | Другие хронические гнойные средние отиты |
| H70.1 | Хронический мастоидит |
| H73.1 | Хронический мирингит |
| I09.2 | Хронический ревматический перикардит |
| I25.8 | Другие формы хронической ишемической болезни сердца |
| I25.9 | Хроническая ишемическая болезнь сердца неуточненная |
| I31.0 | Хронический адгезивный перикардит |
| I31.1 | Хронический констриктивный перикардит |
| I48.2 | Хроническая форма фибрилляции предсердий |
| I87.2 | Венозная недостаточность (хроническая) (периферическая) |
| I88.1 | Хронический лимфаденит, кроме брыжеечного |
| J31.0 | Хронический ринит |
| J31.1 | Хронический назофарингит |
| J31.2 | Хронический фарингит |
| J32.0 | Хронический верхнечелюстной синусит |
| J32.1 | Хронический фронтальный синусит |
| J32.2 | Хронический этмоидальный синусит |
| J32.3 | Хронический сфеноидальный синусит |
| J32.4 | Хронический пансинусит |
| J32.8 | Другие хронические синуситы |
| J32.9 | Хронический синусит неуточненный |
| J35.0 | Хронический тонзиллит |
| J35.8 | Другие хронические болезни миндалин и аденоидов |
| J35.9 | Хроническая болезнь миндалин и аденоидов неуточненная |
| J37.0 | Хронический ларингит |
| J37.1 | Хронический ларинготрахеит |
| J40 | Бронхит, не уточненный как острый или хронический |
| J41.0 | Простой хронический бронхит |
| J41.1 | Слизисто-гнойный хронический бронхит |
| J41.8 | Смешанный, простой и слизисто-гнойный хронический бронхит |
| J42 | Хронический бронхит неуточненный |
| J44.0 | Хроническая обструктивная легочная болезнь с острой респираторной инфекцией нижних дыхательных путей |
| J44.1 | Хроническая обструктивная легочная болезнь с обострением неуточненная |
| J44.8 | Другая уточненная хроническая обструктивная легочная болезнь |
| J44.9 | Хроническая обструктивная легочная болезнь неуточненная |
| J68.4 | Хронические респираторные состояния, вызванные химическими веществами, газами, дымами и парами |
| J70.1 | Хронические и другие легочные проявления, вызванные радиацией |
| J70.3 | Хронические интерстициальные легочные нарушения, вызванные лекарственными средствами |
| J95.3 | Хроническая легочная недостаточность вследствие операции |
| J96.1 | Хроническая респираторная недостаточность |
| K04.5 | Хронический апикальный периодонтит |
| K05.1 | Хронический гингивит |
| K05.3 | Хронический пародонтит |
| K25.4 | Язва желудка хроническая или неуточненная с кровотечением |
| K25.5 | Язва желудка хроническая или неуточненная с прободением |
| K25.6 | Язва желудка хроническая или неуточненная с кровотечением и прободением |
| K25.7 | Язва желудка хроническая без кровотечения или прободения |
| K25.9 | Язва желудка, неуточненная как острая или хроническая, без кровотечения или прободения |
| K26.4 | Язва двенадцатиперстной кишки хроническая или неуточненная с кровотечением |
| K26.5 | Язва двенадцатиперстной кишки хроническая или неуточненная с прободением |
| K26.6 | Язва двенадцатиперстной кишки хроническая или неуточненная с кровотечением и прободением |
| K26.7 | Язва двенадцатиперстной кишки хроническая без кровотечения или прободения |
| K26.9 | Язва двенадцатиперстной кишки неуточненная как острая или хроническая, без кровотечения или прободения |
| K27.4 | Пептическая язва неуточненной локализации хроническая или неуточненная с кровотечением |
| K27.5 | Пептическая язва неуточненной локализации хроническая или неуточненная с прободением |
| K27.6 | Пептическая язва неуточненной локализации хроническая или неуточненная с кровотечением и прободением |
| K27.7 | Пептическая язва неуточненной локализации хроническая без кровотечения или прободения |
| K27.9 | Пептическая язва неуточненной локализации неуточненная как острая или хроническая, без кровотечения или прободения |
| K28.4 | Гастроеюнальная язва хроническая или неуточненная с кровотечением |
| K28.5 | Гастроеюнальная язва хроническая или неуточненная с прободением |
| K28.6 | Гастроеюнальная язва хроническая или неуточненная с кровотечением и прободением |
| K28.7 | Гастроеюнальная язва хроническая без кровотечения или прободения |
| K28.9 | Гастроеюнальная язва неуточненная как острая или хроническая, без кровотечения или прободения |
| K29.3 | Хронический поверхностный гастрит |
| K29.4 | Хронический атрофический гастрит |
| K29.5 | Хронический гастрит неуточненный |
| K51.0 | Язвенный (хронический) энтероколит |
| K51.1 | Язвенный (хронический) илеоколит |
| K51.2 | Язвенный (хронический) проктит |
| K51.3 | Язвенный (хронический) ректосигмоидит |
| K55.1 | Хронические сосудистые болезни кишечника |
| K60.1 | Хроническая трещина заднего прохода |
| K72.1 | Хроническая печеночная недостаточность |
| K73.0 | Хронический персистирующий гепатит, не классифицированный в других рубриках |
| K73.1 | Хронический лобулярный гепатит, не классифицированный в других рубриках |
| K73.2 | Хронический активный гепатит, не классифицированный в других рубриках |
| K73.8 | Другие хронические гепатиты, не классифицированные в других рубриках |
| K73.9 | Хронический гепатит неуточненный |
| K76.1 | Хроническое пассивное полнокровие печени |
| K81.1 | Хронический холецистит |
| L12.2 | Хроническая буллезная болезнь у детей |
| L28.0 | Простой хронический лишай |
| L41.1 | Питириаз лихеноидный хронический |
| L53.3 | Другая хроническая узорчатая эритема |
| L57.8 | Другие изменения кожи, вызванные хроническим воздействием неионизирующего излучения |
| L57.9 | Изменение кожи, вызванное хроническим воздействием неионизирующего излучения, неуточненное |
| L58.1 | Хронический радиационный дерматит |
| L90.4 | Акродерматит хронический атрофический |
| L98.4 | Хроническая язва кожи, не классифицированная в других рубриках |
| M12.0 | Хроническая постревматическая артропатия [Жакку] |
| M23.5 | Хроническая нестабильность коленного сустава |
| M70.0 | Хронический крепитирующий синовит кисти и запястья |
| M86.3 | Хронический многоочаговый остеомиелит |
| M86.4 | Хронический остеомиелит с дренированным синусом |
| M86.5 | Другие хронические гематогенные остеомиелиты |
| M86.6 | Другой хронический остеомиелит |
| N03.0 | Хронический нефритический синдром с незначительными гломерулярными нарушениями |
| N03.1 | Хронический нефритический синдром с очаговыми и сегментарными гломерулярными повреждениями |
| N03.2 | Хронический нефритический синдром при диффузном мембранозном гломерулонефрите |
| N03.3 | Хронический нефритический синдром при диффузном мезангиальном пролиферативном гломерулонефрите |
| N03.4 | Хронический нефритический синдром при диффузном эндокапиллярном пролиферативном гломерулонефрите |
| N03.5 | Хронический нефритический синдром при диффузном мезангиокапиллярном гломерулонефрите |
| N03.6 | Хронический нефритический синдром при болезни плотного осадка |
| N03.7 | Хронический нефритический синдром при диффузном серповидном гломерулонефрите |
| N03.8 | Хронический нефритический синдром с другими изменениями |
| N03.9 | Хронический нефритический синдром с неуточненным изменением |
| N11.0 | Необструктивный хронический пиелонефрит, связанный с рефлюксом |
| N11.1 | Хронический обструктивный пиелонефрит |
| N11.8 | Другие хронические тубулоинтерстициальные нефриты |
| N11.9 | Хронический тубулоинтерстициальный нефрит неуточненный |
| N12 | Тубулоинтерстициальный нефрит, не уточненный как острый или хронический |
| N18.1 | Хроническая болезнь почки, стадия 1 |
| N18.2 | Хроническая болезнь почки, стадия 2 |
| N18.3 | Хроническая болезнь почки, стадия 3 |
| N18.4 | Хроническая болезнь почки, стадия 4 |
| N18.5 | Хроническая болезнь почки, стадия 5 |
| N18.8 | Другие проявления хронической почечной недостаточности |
| N18.9 | Хроническая болезнь почки неуточненная |
| N30.1 | Интерстициальный цистит (хронический) |
| N30.2 | Другой хронический цистит |
| N41.1 | Хронический простатит |
| N70.1 | Хронический сальпингит и оофорит |
| N71.1 | Хроническая воспалительная болезнь матки |
| N73.1 | Хронический параметрит и тазовый целлюлит |
| N73.4 | Хронический тазовый перитонит у женщин |
| N76.1 | Подострый и хронический вагинит |
| N76.3 | Подострый и хронический вульвит |
| P27.8 | Другие хронические болезни органов дыхания, возникшие в перинатальном периоде |
| P27.9 | Неуточненные хронические болезни органов дыхания, возникшие в перинатальном периоде |
| Z82.5 | В семейном анамнезе астма и другие хронические болезни нижних дыхательных путей |
| Z82.8 | В семейном анамнезе другие состояния, снижающие трудоспособность, и хронические болезни, ведущие к инвалидности, не классифицированные в других рубриках |
Источник


