Реактивная фаза острого панкреатита
 Острый деструктивный панкреатит
Острый деструктивный панкреатитОстрый деструктивный панкреатит представляет собой один из тяжелейших недугов, которые встречаются у человека при расстройствах функционирования поджелудочной.
Панкреатиты представляют собой комплекс недугов, при которых фиксируется появление и развитие острого воспаления в тканях органа, сопровождающееся возникновением деструктивных процессов, связанных с патразрушением структуры и целостности клеток железы. В процессе прогрессирования острого деструктивного панкреатита клеточной мембраны наблюдается заполнение свободного межклеточного пространства ферментами, синтезируемыми клетками поджелудочной, что вызывает самопереваривание тканей.
Общая характеристика и фазы прогрессирования острой деструктивной формы панкреатита
В случае прогрессирования в 15-20% случаев болезнь приобретает деструктивные формы острого панкреатита. При развитии острой формы деструктивного панкреатита смертность составляет до 30% случаев. В случае развития тяжелой формы недуга летальность может достигать 100%.
При остром деструктивном панкреатите максимальная летальность наблюдается в первую, третью и четвертую недели с момента начала развития заболевания в организме. Смерть пациента при остром деструктивном панкреатите на второй неделе прогрессирования недуга фиксируется реже всего. Летальный исход на этой стадии характерен для людей в пожилом возрасте. Неблагоприятный исход на второй неделе течения заболевания может наступить в случае развития недуга у человека с ослабленным организмом.
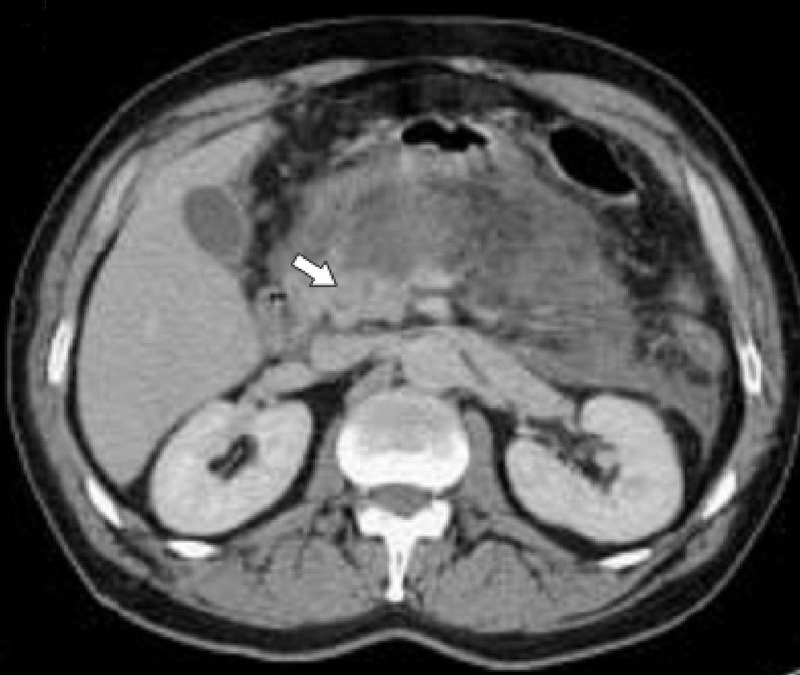 Компьютерная томография деструктивного панкреатита
Компьютерная томография деструктивного панкреатита
При прогрессировании острой формы деструктивного панкреатита выделяются несколько фаз, для которых характерно проявление определенных изменений в тканях поджелудочной и тканях, окружающих орган.
Фазы заболевания:
- Первая фаза острого деструктивного панкреатита носит название ферментативной. Длительность этой фазы составляет до 3 суток с момента начала развития болезни, при этом наблюдается формирование участков некроза тканей поджелудочной. В конце ферментативной фазы наблюдается светлый промежуток, при котором происходит снижение проявлений симптомов болезни и переход ферментативной фазы в реактивную.
- Вторая фаза острой формы деструктивного панкреатита носит название реактивной, как правило, эта фаза недуга регистрируется со второй недели развития нарушения. Реактивная фаза является промежуточной и носит название фазы перипанкреатического инфильтрата.
- Третья фаза острого деструктивного панкреатита носит название стадии секвестрации. Эта фаза развивается с третьей недели течения болезни.
Третья фаза острого деструктивного панкреатита в своем прогрессировании может иметь 3 типа развития событий.
Первое направление характеризуется процессом рассасывания перипанкреатического инфильтрата и наступлением выздоровления пациента, такое течение недуга наблюдается в 35% случаев выявления болезни.
У 1/3 пациентов, заболевших острым деструктивным панкреатитом, наблюдается прогрессирование асептической секвестрации, которая заключается в осуществлении процесса отторжения некротизированного участка от тканей органа, сохранивших свою жизнеспособность. В случае развития недуга в этом направлении происходит формирование парапанкреатической кисты без нагноений.
У 30-35% пациентов наблюдается прогрессирование септической секвестрации, при которой происходит формирование гнойных и септических осложнений. Этот вариант третьей фазы является наиболее опасным для здоровья и жизни человека.
Причины и симптоматика развития острой формы деструктивного панкреатита
В соответствии с данными, полученными в результате научных исследований, которые проведены в последнее время, основными факторами острого деструктивного панкреатита являются:
- алкогольсодержащие напитки;
- недуги, связанные с нарушениями в работе желчевыводящих путей;
- заражение глистами;
- травмы брюшины;
- интоксикации различного генеза.
 При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать
При наличии соответствующего опыта любой медик без особых трудностей способен выявить у пациента прогрессирование острого деструктивного панкреатита. Заболевание легко определяется по наличию триады признаков:
- Сильные боли в области эпигастрия.
- Возникновение регулярных рвотных позывов.
- Сильный метеоризм.
Болевые ощущения чаще всего возникают внезапно и имеют высокую интенсивность и силу, очень часто наблюдаются при употреблении жирной пищи или алкоголя при остром деструктивном панкреатите. Болевые ощущения могут сопровождаться шоком, потерей сознания и частыми рвотными позывами. Частая и изнуряющая рвота ведет к прогрессированию обезвоживания.
Помимо указанных признаков у человека наблюдаются симптоматика, характерная для общей интоксикации – это повышение температуры тела, возникновение озноба, тахикардии, одышки и цианоза слизистых оболочек организма больного.
Особенности ощущаемых болей находятся в полной зависимости от формы недуга и причин его возникновения. Основными особенностями проявлениями болей считаются следующие:
- возникновение дискомфортных ощущений;
- впадение пациента в состояние коллапса;
- развитие острых болей в области эпигастрия;
- появление нестерпимых болевых ощущений.
Возникающая в процессе прогрессирования болезни рвота не приносит облегчения пациенту. Кожные покровы лица при этом приобретают красный оттенок, а при впадении человека в коллапс наблюдается побледнение кожного покрова.
Прогрессирующее заболевание приводит к повышению концентрации эластазы, которая провоцирует запуск процесса разрушения сосудов кровеносной системы, что приводит к возникновению кровотечений в органах, входящих в систему пищеварения.
Методики диагностирования острого деструктивного панкреатита у пациента
Важно! Для того чтобы лечение было максимально эффективным, необходимо оперативно и точно поставить диагноз.
При проведении диагностики заболевания особое внимание следует обращать на пациентов, которые имеют функциональные нарушения в работе поджелудочной.
При первых подозрениях на панкреатит пациента следует немедленно госпитализировать.
Внимание! Сложность заболевания заключается в том, что нарушения, возникающие в организме, способны очень быстро спровоцировать развитие коматозного состояния и других опасных для организма состояний.
Для выявления патологических изменений применяется ультразвуковое обследование пациента, которое позволяет выявить:
- наличие отека поджелудочной;
- прогрессирование некротических процессов;
- неравномерность структуры тканей органа.
 УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
УЗИ брюшной полости позволяет выявить изменения в тканях поджелудочной
Помимо УЗИ применяются компьютерная томография и цилиакография.
Наиболее информативным методом обследования является лапароскопия. Применение этого метода позволяет провести дифференциацию диагноза, отличить панкреонекроз от холецистита, прободной язвы и некоторых других острых состояний организма, связанных с нарушениями в работе органов брюшной полости.
Современные методы проведения лечения
Чаще всего пациента госпитализируют с недугом, находящимся на стадии токсемии. Первичный диагноз лечащий врач устанавливает по характерным признакам. В дальнейшем диагноз требуется подтвердить или опровергнуть путем проведения инструментальной диагностики и лабораторных анализов.
Так как недуг способен развиваться непредсказуемо, то врач, занимающийся лечением, должен быть готов к развитию заболевания по любому сценарию. Лечебные мероприятия должны быть направлены на инактивирование ферментов, которые продуцируются поджелудочной. В процессе проведения лечебных мероприятий большое внимание следует уделить нормализации оттока секрета поджелудочной и очистке ее от образующихся токсичных соединений. Большое внимание в процессе лечения следует уделить купированию болевых ощущений.
Важно! Для пациента следует обеспечить голодание и полный эмоциональный покой.
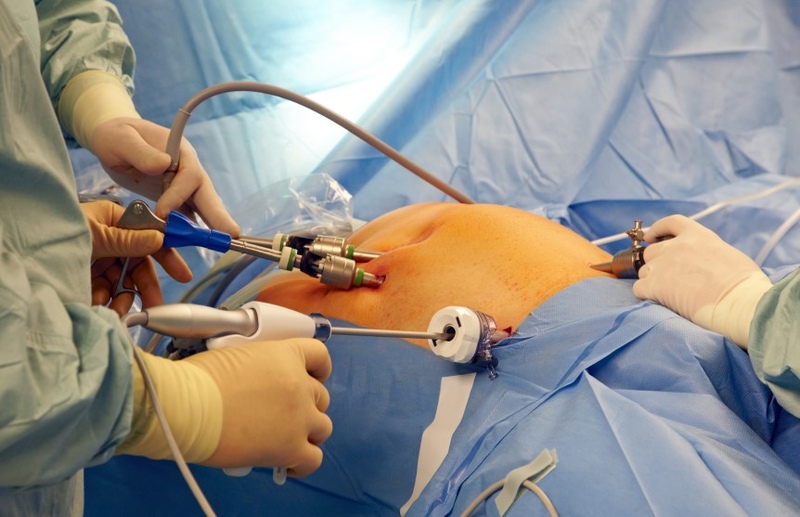 Наиболее информативным методом обследования является лапароскопия
Наиболее информативным методом обследования является лапароскопия
В процессе проведения лечебных процедур осуществляется промывание желудка при помощи холодной воды. Для этой цели используется зонд.
При осуществлении лечения проводится детоксикация. Это состояние достигается путем введения в организм мочегонных препаратов.
При правильном проведении лечебных процедур фаза токсемии завершается выздоровлением больного. В редких случаях она способна перерасти в фазу гнойных осложнений. При таком варианте течения болезни проводится хирургическое вмешательство, которое предполагает удаление пораженных участков органа.
Источник
Острый панкреатит
— это остро протекающее асептическое
воспаление поджелудочной железы
демаркационного типа, в основе которого
лежат некробиоз панкреатоцитов и
ферментная аутоагрессия с последующим
некрозом и дистрофией железы и
присоединением вторичной гнойной
инфекции.
Острый панкреатит
— заболевание полиэтиологическое. К
предрасполагающим факторам прежде
всего относятся особенности анатомического
строения поджелудочной железы и тесная
связь сжелчно-выделительной
системой.
Имеют также значение аномалии развития,
сужение протоковой системы железы,
нарушение иннервации, сдавление соседними
органами. Важную роль играет систематическое
переедание, злоупотребление обильной,
особенно жирной, мясной и острой пищей
в сочетании с приёмом спиртных напитков.
Действие алкоголя на поджелудочную
железу является комплексным и состоит
из нескольких компонентов: усиления
панкреатической секреции, нарушения
проходимости панкреатического протока
вследствие отёка слизистой оболочки
двенадцатиперстной кишки и большого
дуоденального соска, что ведёт к повышению
давления в протоках поджелудочной
железы.
Наиболее частая причина
возникновения острого панкреатита
-холелитиаз.
Наличие конкрементов в желчных протоках
или желчном пузыре выявляется у 41-80 %
больных панкреатитом.
Объяснение этому
дал ещё в 1901 году Опие. Разработанная
им теория “общего канала” объясняет
развитие панкреатита при холелитиазе
возможностью заброса желчи в панкреатические
протоки при наличии конкрементов в
общей для панкреатического протока и
общего желчного протока ампулы.
В настоящее время
большинство учёных придерживаются
ферментативной теории патогенеза
острого панкреатита.
Для острого
панкреатита характерно фазовое развитие
местного патологического процесса. При
прогрессирующих формах панкреатита
первоначальная фаза серозного, а затем
геморрагического отёка сменяется фазой
паренхиматозного и жирового некроза,
после чего наступает фаза расплавления
и секвестрации омертвевших участков
поджелудочной железы и забрюшинной
клетчатки. Таким образом, эти три фазы
и создают три периода развития болезни.
Классификация
острого панкреатита
Формы острого
панкреатита:
I. Отёчный (интерстициальный)
панкреатит.
II. Панкреонекроз
стерильный
по характеру
некротического поражения: жировой,
геморрагический, смешанный;по распространённости
поражения: мелкоочаговый, крупноочаговый,
субтотальный;по локализации:
головчатый, хвостовой, с поражением
всех отделов поджелудочной железы.
III. Инфицированный
панкреонекроз.
Осложнения
острого панкреатита:
1. Парапанкреатический
инфильтрат.
2. Панкреатический
абсцесс.
3. Перитонит:
ферментативный (абактериальный),
бактериальный.
4. Септическая
флегмона забрюшинной клетчатки:
парапанкреатической, параколической,
тазовой.
5. Арозивное
кровотечение.
6. Механическая
желтуха.
7. Псевдокиста:
стерильная, инфицированная.
8. Внутренние
и наружные дигестивные свищи.
Стадии развития
деструктивного панкреатита
1) Стадия
гемодинамических нарушений и
панкреатогенного шока –
начинается с начала болезни и продолжается
3-5 суток; в это время превалируют симптомы
ферментативной токсемии, чрезмерного
образования и накопления в крови
биологически активных веществ (различного
рода кининов, продуктов распада белковых
тел) в самой железе и окружающем
клетчаточном пространстве;
2) Стадия
функциональной недостаточности
внутренних органов,
когда именно в этот период клинического
течения панкреонекроза местные признаки
болезни выражены наиболее отчётливо,
хотя преобладают симптомы полиорганной
недостаточности, что в основном зависит
от площади поражения поджелудочной
железы (начинается с третьих
суток);
3) Стадия
местных осложнения —
парапанкреатический инфильтрат,
«незрелая» псевдокиста поджелудочной
железы, абсцесс или флегмона железы или
забрюшинной клетчатки, поддиафрагмальный
абсцесс илираспространённый
гнойный перитонит.
Фазы течения
острого деструктивного панкреатита
Острый деструктивный
панкреатит имеет фазовое течение, причём
каждой его фазе соответствует определённая
клиническая форма.
I
фаза — ферментативная,
первые пять суток заболевания, в этот
период происходит формирование
панкреонекроза различной протяжённости,
развитие эндотоксикоза (средняя
длительность гиперферментемии составляет
5 суток), а у части пациентов полиорганной
недостаточности и эндотоксинового
шока. Максимальный срок формирования
панкреонекроза составляет трое суток,
после этого срока он в дальнейшем не
прогрессирует. Однако при тяжёлом
панкреатите период формирования
панкреонекроза гораздо меньше (24-36
часов). Целесообразно выделять две
клинические формы: тяжёлый и нетяжёлый
острый панкреатит.
Тяжёлый острый
панкреатит. Частота встречаемости 5%,
летальность — 50-60%. Морфологическим
субстратом тяжёлого острый
панкреатит является
распространённый панкреонекроз
(крупноочаговый и тотально-субтотальный),
которому соответствует эндотоксикоз
тяжёлой степени.Нетяжёлый острый
панкреатит. Частота встречаемости 95%,
летальность — 2-3%. Панкреонекроз при
данной форме острого панкреатита либо
не образуется (отёк поджелудочной
железы), либо носит ограниченный характер
и широко не распространяется (очаговый
панкреонекроз — до 1,0 см). Нетяжёлый острый
панкреатит сопровождается
эндотоксикозом, выраженность которого
не достигает тяжёлой степени.
II фаза —
реактивная (2-я
неделя заболевания), характеризуется
реакцией организма на сформировавшиеся
очаги некроза (как в поджелудочной
железе, так и в парапанкреальной
клетчатке). Клинической формой данной
фазы является перипанкреатический
инфильтрат.
III
фаза — расплавления и секвестрации (начинается
с 3-ей недели заболевания, может длиться
несколько месяцев). Секвестры в
поджелудочной железе и в забрюшинной
клетчатке начинают формироваться с
14-х суток от начала заболевания. Возможно
два варианта течения этой фазы:
асептические
расплавление и секвестрация —
стерильный панкреонекроз; характеризуется
образованием постнекротических кист
и свищей;септические
расплавление и секвестрация —
инфицированный панкреонекроз и некроз
парапанкреальной клетчатки с дальнейшим
развитием гнойных осложнений. Клинической
формой данной фазы заболевания являются
гнойно-некротический парапанкреатит
и его собственные осложнения
(гнойно-некротические затёки, абсцессы
забрюшинного пространства и брюшной
полости, гнойный оментобурсит, гнойный
перитонит, аррозионные и желудочно-кишечные
кровотечения, дигестивные свищи, сепсис
и т.д.).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Современные представления о патогенезе этого заболевания позволяют рассматривать острый панкреатит как токсическую энзимопатию. Пусковым механизмом развития острого панкреатита служит высвобождение из ацинарных клеток поджелудочной железы активированных панкреатических ферментов, обычно присутствующих в виде неактивных проферментов.
По мнению ряда авторов, изначальным катобиохимическим фактором, обуславливающим аутодигестивные процессы в поджелудочной железе, являются липолитические ферменты — фосфолипаза А и липаза, которые выделяются железой в активном состоянии. Липаза поджелудочной железы не повреждает здоровую клетку. Повреждающим фактором является фосфолипаза А, разрушающая клеточные мембраны и способствующая проникновению в клетку липазы. Усилению липолитического эффекта способствует освобождение тканевой липазы.
Так возникают очаги жирового панкреонекробиоза, вокруг которых формируется демаркационный вал. Если патобиохимический процесс ограничивается этим, то формируется жировой панкреонекроз. Если в результате накопления в поврежденных липазой панкреатоцитах свободных жирных кислот рН сдвигается до 3,5-4,5, то внутриклеточный трипсиноген трансформируется в трипсин.
Трипсин активирует лизосомные ферменты, а также другие протеиназы, вызывающие протеолитический некробиоз панкреатоцитов. Эластаза лизирует стенки сосудов, междольковые соединительно-тканные перемычки, что способствует быстрому распространению ферментного аутолиза в поджелудочной железе и за ее пределами. То есть, по мнению ряда авторов, геморрогический панкреонекроз обязательно трансформируется из жирового.
Такой вариант развития некробиотических изменений, вероятно, возможен. Однако, исходя из многочисленных исследований, возможно и самостоятельное, без стадии жирового, развитие геморрогического панкреонекроза.
Природа протеиназы, участвующей в первичном (триггерном) активировании трипсиногена, точно не установлена. Часто высказывается предположение, что в активации трипсиногена принимают участие клеточные катепсины.
Гипотеза о включении лизосомных ферментов в патогенез острого панкреатита подтверждается увеличением их активности в разных моделях острого панкреатита. Протеиназы гранулоцитов способны усилить воспалительную реакцию организма за счет деструкции кровеносных сосудов и изменения сосудистой проницаемости. Из накапливающихся в очаге воспаления ферментов наиболее выраженным деструктивным действием обладает эластаза гранулоцитов.
Высвобождение активатора плазминогена приводит к инициации различных протеолитических систем, так как в крови циркулирует большое количество профермента, а плазмин обладает широкой субстратной специфичностью.
Таким образом, главным механизмом развития острого панкреатита служит преждевременная активация панкреатических ферментов. Под действием трипсина активизируются все зимогены ферментов поджелудочной железы (эластазы, карбоксипептидазы, химотрипсина, фосфолипазы, колипазы), калликреин-кининовая система, система фибринолиза и свертывания крови, что приводит к местным и общим патобиохимическим расстройствам. Кроме местных нарушений, связанных с патологическим процессом в самой железе, наблюдается общий интоксикационный процесс, приводящий к поражению почек, легких, печени, сердца.
Источник


