Пульсация аорты при панкреатите
Симптомы обострения хронического панкреатита
Добавлено: 06.11.2019
Добавил: СветланаСергеевна
Просмотров: 19653
Комментариев: 0
Хронический панкреатит протекает волнообразно. Периоды ремиссии, даже если они бывают долгими и проходят с минимальной выраженностью симптомов, рано или поздно сменяются периодами обострения. Они обычно протекают относительно легко и не всегда требуют госпитализации. Больного беспокоит боль в животе, тошнота, снижение аппетита.
Но бывают и сильные обострения хронического панкреатита, которые могут привести к развитию опасных для жизни осложнений. Чаще всего тяжелые обострения заболевания случаются у пациентов, злоупотребляющих алкоголем. В таких случаях развиваются симптомы, напоминающие признаки острого панкреатита. Они обусловлены:
- попаданием ферментов в кровь
- раздражением брюшины
- отеком поджелудочной железы
- интоксикацией организма
Симптомы, которые вызваны попаданием ферментов в кровь (по авторам):
- Куллена – посинение кожи в области пупка
- Тернера – посинение боковых поверхностей живота
- Дэвиса – посинение живота в сочетании с мелкими точечными кровоизлияниями на пояснице
- Мондора – на лице и животе появляются пятна фиолетового цвета
- Холстеда – синие пятна на передней брюшной стенке
- Турнера – посинение участка кожи, который находится между позвоночным столбом и двенадцатым ребром слева
- Бальзера – участки некроза в подкожно-жировом слое
- Гюльзова – гиперемия лица
- Лагерлефа – посинение лица
- Грюнвальда – кровоизлияние, диаметр которых не превышает 3 мм, на ягодицах и вокруг пупка
Все вышеперечисленные признаки развиваются чаще при остром панкреатите, но могут встречаться и при обострении хронического воспаления поджелудочной железы. Стоит также упомянуть симптом Тужилина. Он чаще всего наблюдается при хроническом рецидивирующем панкреатите. На коже спины, груди и живота появляются сосудистые аневризмы. Они выглядят, как небольшие красные пятна, не исчезающие при надавливании стеклом.
Симптомы, следствием которых является отек поджелудочной железы:
- больной стремится занять коленно-локтевое положение, потому что так он снижает интенсивность болевого синдрома (уменьшается давление на солнечное сплетение)
- желтуха
- икота
- симптом Фитца – выпячивание в верхней части живота (в зоне, которая находится чуть ниже ребер)
У некоторых больных могут наблюдаться симптомы обострения хронического панкреатита, которые связаны с раздражением брюшины. Чаще всего они развиваются при панкреонекрозе. Может быть положительным симптом Щеткина-Блюмберга, при котором медленное надавливание рукой на живот не сопровождается неприятными ощущениями, а если быстро убрать руку, больной почувствует резкую боль.
При наличии интоксикационного синдрома у больного может учащаться сердцебиение, повышаться кровяное давление. На верхушке сердца можно услышать систолический шум. Тоны приглушены. Границы сердца расширены. Наблюдаются внеочередные сокращения сердечной мышцы.
Симптомы обострения хронического панкреатита, которые определяются при пальпации:
- боль в точке Мейо-Робсона (левый реберно-позвоночный угол) при надавливании – свидетельство локализации патологического процесса в хвосте поджелудочной железы
- повышение чувствительности кожи на спине, на уровне 8-11 грудных позвонков (это чуть выше поясницы)
- симптом Малле – боль ниже ребер слева
- симптом Ниднера – под ребрами слева усилена пульсация аорты
- симптом Воскресенского (наблюдается при сильном увеличении поджелудочной железы) – пульсация аорты в области живота отсутствует, так как она полностью передавлена воспалившимся органом
В целом, симптомы тяжелого обострения хронического панкреатита практически неотличимы от симптомов, вызванных острым панкреатитом, так как в их основе лежат одни и те же патологические процессы – воспаление поджелудочной железы, разрушение ее паренхимы, увеличение органа в размерах, выход ферментов в кровь, поражение окружающих тканей. Могут развиваться такие же осложнения – кисты, абсцессы, кровотечения. Иногда обострение хронического панкреатита приходится лечить хирургическими методами.
Источник
Различные методы обследования при определении диагноза позволяют наиболее точно сделать вывод о причинах нарушения функций организма. Одним из распространенных методов при подозрении на нарушение работы различных органов пищеварительной системы является пальпация живота.

Симптом Воскресенского: клинические проявления
При проведении пальпации живота в надчревье определяется, что у пациента отсутствует или значительно ослаблена пульсация брюшной части нисходящей аорты. Такой симптом является характерным признаком острого панкреатита.
Но симптом Воскресенского не патогномоничен. То есть аналогичные явления могут быть свидетельством не только острого панкреатита, но и забрюшинной гематомы, увеличения некоторых лимфатических узлов и т.д.
Обоснование с топографо-анатомической точки зрения
Известно, что поджелудочная железа проецируется на переднебоковой брюшной стенке в надчревной области и на левой подреберной области. Самая нижняя часть поджелудочной железы и нижний край проецируются на расстоянии около 5 см выше места расположения пупка, а верхний — примерно на 10 см выше пупка. Расположение головки поджелудочной железы — справа от VI-VII ребра , а хвоста — левое подреберье.
Ретроперитонеальное расположение головки обусловливает ее тесную связь с двенадцатиперстной кишкой. Сзади от поджелудочной железы находится брюшная часть нисходящей аорты.
Если нет патологии, в процессе пальпации живота в надчревье легко определяется пульсация аорты.
Отсутствие пульсации в брюшной области нисходящей аорты при наличии острого панкреатита можно объяснить тем, что увеличение и уплотнение поджелудочной железы приводит к тому, что она загораживает значительный участок аорты спереди, что препятствует прощупыванию ее пульсации.

Другие симптомы при панкреатите
Симптом Воскресенского при панкреатите является одним из наиболее важных проявлений именно этого заболевания.
Панкреатит — это воспалительно-дистрофическое заболевание ткани поджелудочной железы. Чаще возникает как хроническая форма и имеет быстропрогрессирующий характер. Финальная стадия характеризуется прекращением выполнения поджелудочной железой своего функционала.
Наиболее типичными причинами возникновения данного недуга являются:
- Частое и чрезмерное употребление алкогольных напитков.
- Болезни желчевыводящей системы (как правило, у женщин).
- Рацион питания с недостаточным содержанием белка и жира.
- Наследственные патологии, связанные с нарушением аминокислотного обмена.
Преобладающая часть жалоб связана с возникновением сильных болей различной локализации. Острый панкреатит вызывает нестерпимые боли в верхней части живота, отдающие в спину. Хронический болевой синдром характеризуется меньшей интенсивностью и порой по болевым ощущениям напоминает инфаркт.
Объективные симптомы панкреатита, в числе которых находится симптом Воскресенского, не связаны с болевым порогом пациента, поэтому именно эти признаки становятся в этом случае главным критерием при определении диагноза. К ним также относятся явное пожелтение склеры глаз; цвет лица больного меняется от бледного до землистого; глазные впадины становятся ярко выраженными; наблюдается появление кровянистых пятен на животе и в паховой области; язык покрывается желтым налетом; дыхание учащается; возникают сильнейшие боли при пальпации.

Методы обследования при подозрении на острый аппендицит
У представительниц женского пола острый аппендицит бывает значительно чаще, чем у мужчин. Проявляется, как правило, внезапно. Возникают сильные боли в надчревной области, усиливающиеся и распространяющиеся по всему животу. Затем происходит локализация боли в правой подвздошной области (симптом Кохера). Часто может возникать однократная рвота, задержка стула. В некоторых случаях возможен и понос, который усиливается, если воспаленный червеобразный отросток локализуется в тазовой области. Возможна иррадиация болей в область поясницы или правую ногу, что носит название «симптом завязывания башмака».
Если имеют место деструктивные формы, то характерно ослабление болей и появление озноба; учащение пульса и небольшое повышение температуры. При этом возникает жажда, а живот остается правильной формы. Осмотр позволяет диагностировать отставание в дыхании в зоне правой нижней части живота. Возникает гиперестезия кожного покрова в правой подвздошной области, что носит название симптома Раздольского. Также возникают клинические проявления симптома Крымского, заключающиеся в болезненности в процессе ощупывания правого пахового кольца
Ретроцекальное расположение отростка в случае острого аппендицита провоцирует активизацию мышечной защиты в области поясничного треугольника (симптом Петитова).
Симптом скольжения (Воскресенского) при остром аппендиците
Симптом заключается в том, что доктор, находясь с правой стороны от больного, натягивает левой рукой вниз его рубашку, а правой осторожно скользит кончиками пальцев по направлению от подложечной области к правой подвздошной. Важно, по завершении скольжения не убирать сразу пальцы от брюшной стенки. Дело в том, что именно в конце скольжения пациент чувствует резкую боль. При этом, при скольжении в обратном направлении болевых ощущений не возникает.
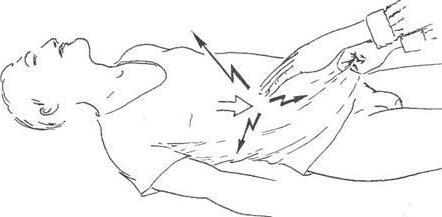
Симптом рубашки — это название, которое часто применяют в этом случае. Но оно несколько некорректно. Правильнее использовать термин «синдром скольжения».
В каких случаях этот симптом положительный?
Итак, симптом Воскресенского положительный , когда у пациента острый панкреатит. А симптом скольжения, также открытый этим ученым, наблюдается в случае острого аппендицита.
Источник
Симптомы подергивания и пульсации в области желудка многими докторами рассматриваются признаком заболевания. Такая симптоматика может проявляться в любом возрасте, даже у здоровых людей. Пульсация не представляет угрозы для жизни, когда она вызвана физическими нагрузками или при сидении в одной позе на протяжении длительного периода времени. В других случаях подергивание свидетельствует, что в организме происходит патологический процесс.
Особенности проявления пульсации
Поджелудочная железа является одним из главных органов пищеварительной системы. От нее зависит правильность работы желудка и кишечника. Поэтому стоит уделять большое внимание ее состоянию. В зависимости от пульсации можно определить причину, которая спровоцировала у пациента расстройство. При наличии проблем с поджелудочной железой дерганье ощущается с правой стороны, при этом может смещаться ближе к центральной части живота. Пульсация желудка происходит в левой части от средней линии. Когда у больного происходит пульсация по центру, это говорит о проблемах с кишечно-пищеварительным трактом. Но это также является признаком увеличения внутренних сосудов, то есть, спровоцирован синдром аневризма. Такая патология является весьма серьезной, и приступы дергания не прекращаются. В таком случае не обойтись без медицинской помощи. Когда пульсация происходит после сильного физического напряжения, то можно не обращаться к врачу. Это вполне нормальный симптом в такой ситуации. Достаточно сделать легкий массаж и пульсация сама пройдет.

Причины пульсации в поджелудочной железе
Факторы развития патологии могут быть самыми разнообразными, чаще всего они спровоцированы расстройствами желудочно-кишечного тракта. Дискомфортное ощущение возникает при длительном голодании. Спазмы появляются в диафрагме и передаются в поджелудочную железу. Чтобы нормализовать состояние достаточно полноценно покушать и боль пройдет. Пульсация и дергание в поджелудочном органе возникает у женщин, которые находятся в стадии беременности. Признак часто наблюдается в первом триместре, это связано с перестройкой внутренних органов и поджелудочная железа не является исключением. Таким способом организм производит подготовку к родовому процессу. У некоторых беременных симптом проходит, а у других сохраняется до момента родов. Физические нагрузки и нахождение туловища в одной позе вызывает дергание, но не воспринимается серьезной патологией. И устраняется полноценным отдыхом, за время которого мышечная система принимает привычную форму. Как нестранно, но приступ икоты влияет на появление дергания. Это происходит за счет спазмов в диафрагме, и они постепенно смещаются в сторону эпигастрии.
Симптомы расстройства в поджелудочной железе могут возникнуть у людей, которые имеют высокий рост, а телосложение худощавое. Обусловлено это тем, что аорта расположена близко к органу. В такой ситуации приступ пульсации считается в пределах нормы. Когда неприятное ощущение спровоцировано неправильным рационом питания, стоит обратиться к врачу. Некоторые люди не задумывается над тем, что потребляют неправильную еду, тем самым нарушая обменные процессы в желудке и кишечнике. Переедание является фактором недуга, так как пищеварение не способно быстро усваивать большой объем продуктов питания. Также это оказывает негативное влияние на поджелудочную железу, которой приходится в активной форме расщеплять ферменты.
Когда пульсация возникает в области поджелудочной железы, то это может быть симптомом патологического состояния. Дискомфорт возникает при следующих болезнях:
- уменьшение или твердость брюшной аорты;
- аневризм — развивается за брюшной стенкой поджелудочной. Сопровождается другой симптоматикой – это вздутие, тошнота, отрыжка и постоянные болевые ощущения в области живота;
- изменения в стенках мягких тканей сосудов. При их сужении, повышается артериальное давление и человек чувствует, как у него пульсирует в области поджелудочной;
- нарушение функционирования ЦНС любого характера;
- различные болезни печеночной системы — это цирроз, гепатит, холестаз;
- злокачественные раковые опухоли. Неприятные ощущения возникают в верхней части брюшного органа;
- гастрит – характер заболевания не имеет значения, пульсация проявляется при острой и хронической форме;
- панкреатит – пульсирует в верней зоне брюшной полости. У больных расстройство сопровождается болями в животе, также на этом фоне возникает тяжесть и нарушаются процессы дефекации.

Что делать, когда пульсирует в области поджелудочной железы
Если неприятное ощущение появилось впервые, то лучше не принимать никаких мер. Это может быть единичный случай, который спровоцирован эмоциональным стрессом, или любым перенапряжением. Ведь организм человека устроен таким образом, что все системы в нем взаимосвязаны. Стрессовая ситуация, депрессия, хроническая усталость эти психические расстройства проявляются в виде пульсации или дергания в поджелудочной железе. При эмоциональном перенапряжении для снятия симптоматики назначаются седативные медикаментозные средства. Они помогают расслабиться и успокоиться, тем самым уходит дискомфорт.
Если пульсация повторяется или не прекращается, то требуется обратиться к врачу. Не рекомендуется применять самолечение, в первую очередь нужно установить причину возникновения симптома. Для этого проводится полное обследования организма. Только поле всех исследований врач делает вывод и ставит диагноз. И на основе всех данных составляет курс лечения.
Важно. Терапия назначается в зависимости от патологии или фактора, который спровоцировал развитие пульсации в области поджелудочной железы.
Диагностика симптома пульсации
Когда дергается в поджелудочной железе, и симптом не исчезает при домашнем лечении, то необходимо пройти комплекс диагностических мер. Для выявления причин пульсации могут использоваться следующие методы обследования:
- сдача анализов крови, мочи, кала на лабораторное исследование;
- МРТ – безопасная диагностика, при которой больной не получает рентгеновского облучения. А врач имеет полные сведения клинической картины;
- компьютерная томография;
- рентгенография – не может назначаться часто, из-за неблагоприятного воздействия на организм;
- ультразвуковое исследование органов пищеварительного тракта – самый эффективный способ установить причину расстройства поджелудочной железы.

После того, как врач получает всю информацию о состоянии здоровья пациента, то назначается терапия. Она может состоять из рекомендаций по режиму питания, а также назначения различных медикаментозных средств. В том случае, если эти исследования не помогли установить истинную причину дискомфорта, то доктор дает направление к другим специалистам, например, кардиолог, невропатолог, терапевт. Так как признаки пульсации не связаны с гастроэнтерологическим расстройством.
Профилактические мероприятия по предотвращению пульсации
Профилактика дискомфортного состояния в поджелудочной железе напрямую зависит от синдрома. Если пульсация возникла на фоне расстройства пищеварительного тракта, а именно болезнь панкреатит, то врачи назначают прием лекарственных средств. Для нормализации состояния подходит Мезим или Креон. При возникновении симптома пульсации на фоне эмоционального стресса или хронической усталости, то требуется устранить раздражающий фактор. Принять лекарственные средства на растительной основе. Они помогут расслабиться и полноценно отдохнуть. И симптом пройдет самостоятельно.
Если дерганье возникает на фоне вздутия живота, то можно принять медикамент Эспумизан. Он эффективно устраняет причины недомогания в пищеварительной системе. Чаще всего улучшение наблюдается после одного дня приема препарата. При болезни гастрит, которое сопровождается пульсацией и дерганьем, больному рекомендуется принять медикаментозное средство, которое позволить снизить показатель соляной кислоты в поджелудочной железе.
Важно. Довольно действенным препаратом является Гастал, который помогает справиться с повышенной кислотностью в организме.
Предотвратить любой патологический процесс можно, если следить со своим здоровье и вести правильный образ жизни. Многие нарушения в поджелудочной железе связаны с неправильным рационном питания. По этой причине человеку требуется держать правильный рацион питания. Желательно перестать курить и употреблять спиртное, это разрушает стенки органа. При первых признаках недуга следует пройти обследование. При соблюдении всех рекомендаций доктора, возможно быстро и эффективно устранить недомогание.
Источник
Острый панкреатит — это воспалительно-некротическое поражение поджелудочной железы, в основе которого лежат процессы ферментного аутолиза («самопереваривания») панкреатоцитов с последующим развитием некроза, дегенерации железы и возможным присоединением вторичной инфекции.
Классификация (по Савельеву В.С.).
Формы острого панкреатита:
Отечный панкреатит.
Стерильный панкреонекроз:
по характеру поражения: жировой, геморрагический, смешанный;
по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный.
Осложнения острого панкреатита включают: парапанкреатический инфильтрат, инфицированный панкреонекроз, панкреатогенный абсцесс, псевдокисту, панкреатогенный ферментативный асцит-перитонит, инфицированный перитонит, септическую флегмону забрюшинной клетчатки, механическую желтуху, аррозивное кровотечение, внутренние и наружные дигестивные свищи.
Этиология и патогенез. Острый панкреатит возникает из-за нарушения оттока панкреатического сока в поджелудочную железу. В результате этого растет давление в панкреатических протоках, повреждаются ацинозные клетки поджелудочной железы, что ведет к выходу из этих клеток протеолитических и липолитических ферментов, вызывающих ферментативный некроз и процесс «самопереваривания» панкреатоцитов с последующим возможным присоединением гнойной инфекции. Таким образом, острый панкреатит в не осложненной его форме – процесс асептический, не связанный с какими-либо микробами. Он может начаться и закончиться без присоединения инфекции. Но в некоторых тяжелых осложненных случаях некротизированные ткани поджелудочной железы могут инфицироваться кишечной микрофлорой, что значительно ухудшает состояние больного и оставляет меньше шансов на его выздоровление.
Причинами развития острого панкреатита являются желчнокаменная болезнь, стеноз фатерова сосочка, прием алкоголя и потребление обильной жирной пищи, травма поджелудочной железы и др.
Ведущая роль в патогенезе острого панкреатита принадлежит ферментам поджелудочной железы. Происходит ферментативный аутолиз ткани железы с развитием воспалительной реакции и образованием микротромбов. Прогрессирующее течение острого панкреатита характеризуется панкреатогенной токсемией, гемодинамическими нарушениями, угнетением функции паренхиматозных органов и постнекротическими осложнениями.
Многими поддерживается следующая схема динамики развития тяжелого приступа панкреатита – неделя за неделей.
1-я неделя – воспаление, когда образуется воспалительный инфильтрат, который состоит из поджелудочной железы и окружающих структур (так называемая панкреатическая флегмона);
2-я неделя – некроз, когда в некротический процесс вовлекаются поджелудочная железа и окружающие структуры. Тяжесть состояния при этом зависит от глубины и распространенности некротического процесса, от присоединения вторичной инфекции, от образования в сальниковой сумке так называемых острых перипанкреатических жидкостных скоплений, которые могут рассосаться самостоятельно или трансформироваться в панкреатическую ложную кисту;
3-я неделя – инфицирование, когда микрофлора может проникнуть из близлежащей толстой кишки и вызвать инфицирование некротических масс или ложной кисты;
4-я неделя – исход заболевания, который при благоприятном течении может выразиться в рассасывании неинфицированной некротизированной ткани с выздоровлением больного или в формировании панкреатического абсцесса как результата вторичного инфицирования этой некротизированной ткани поджелудочной железы и окружающих ее структур.
Анамнез Острый панкреатит начинается внезапно, после приема острой, жирной пищи или алкоголя. У большинства больных в анамнезе имеются указания на желчнокаменную болезнь, гастрит, дуоденит, язвенную болезнь или травму живота. Большинство приступов острого отечного панкреатита протекают в слабовыраженной или умеренной форме и разрешаются самостоятельно. Неосложненный приступ острого панкреатита – это, как правило, «болезнь одной недели». Отсутствие тенденции к выздоровлению и сохраняющиеся более 7 дней симптомы воспаления поджелудочной железы могут свидетельствовать о развивающихся осложнениях.
Жалобы на интенсивные, порой очень сильные боли в эпигастрии, опоясывающего характера. Боли иррадиируют в спину, левую и правую лопатку, в область сердца. Наблюдается мучительная многократная рвота с примесью желчи. Рвота не приносит облегчения.
Обследование больного. Особенности клинических проявлений зависят от степени и распространенности морфологических изменений в железе.
При остром отечном панкреатите общее состояние средней тяжести. Больные беспокойны, мечутся в постели, иногда принимают коленно-локтевое положение. Кожные покровы бледные. Нередко наблюдается иктеричность склер и желтуха, обусловленные нарушениями оттока желчи. Температура тела нормальная. Наблюдается умеренная тахикардия. Артериальное давление обычно нормальное. Язык суховат, обложен белым или зеленоватым налетом. Осмотр живота выявляет умеренное вздутие в эпигастральной области, незначительное отставание в акте дыхания. Перкуторно определяется тимпанический звук. При поверхностной пальпации живот мягкий, слегка или умеренно болезненный в эпигастрии (в виде поперечной полосы). Глубокая пальпация выявляет более значительную болезненность в проекции поджелудочной железы. Иногда пальпируется увеличенный и болезненный желчный пузырь. Аускультативно отмечается некоторое ослабление перистальтики кишечника.
Специальные симптомы острого панкреатита:
Симптом Воскресенского — исчезновение пульсации брюшной аорты в эпигастральной области при глубокой пальпации.
Симптом Керте — легкое напряжение брюшных мышц или ригидность их в эпигастрии и болезненность по ходу поджелудочной железы.
Симптом Мейо — Робсона — болезненность при пальпации в реберно-позвоночном углу слева.
Симптомы Ортнера, Мюсси обычно положительны слева.
При панкреонекрозе общее состояние тяжелое. Больные обычно лежат в полусогнутом положении, малоподвижны. При выраженной интоксикации может наблюдаться возбуждение, бред, развитие делириозных психозов. Кожные покровы бледные, выявляется акроцианоз, сосудистые пятна, мраморный рисунок на коже туловища. Температура тела повышена, при гнойно-септических осложнениях она приобретает гектический харак茥ер. Пульс значительно учащен, при тяжелой интоксикации — 120 и более ударов в минуту. Артериальное давление снижено, иногда у больных наблюдается коллапс. Отмечается одышка, наиболее выраженная у больных с тяжелой интоксикацией. Язык сухой, обложен. При осмотре живота определяется значительное его вздутие, причем в основном в эпигастральной области за счет пареза поперечной ободочной кишки, корень брыжейки которой вовлекается в воспалительный процесс. Перкуторно определяют тимпанический звук, иногда в боковых отделах живота — притупление за счет свободной жидкости в брюшной полости (ферментативный перитонит). Поверхностная пальпация выявляет выраженную болезненность и ригидность брюшных мышц в эпигастрии. Глубокая пальпация позволяет обнаружить панкреатогенный инфильтрат в эпигастральной области в проекции поджелудочной железы. Иногда выявляется увеличение печени и желчного пузыря. Аускультативно перистальтика резко ослаблена, при тяжелом перитоните — отсутствует. Симптомы Воскресенского, Керте, Мейо — Робсона, Ортнера, Мюсси положительны.
Кроме того, могут выявляться следующие симптомы, связанные с нарушением проницаемости сосудистой стенки на фоне гиперферментемии, имбибиции подкожной жировой клетчатки эритроцитами и продуктами химических превращений гемоглобина.
Симптом Куллена — желтовато-цианотичная окраска в области пупка.
Симптом Грея — Тернера — цианоз кожи живота.
Симптом Мондора — появление фиолетовых пятен на коже лица и туловища.
При наличии панкреатогенного перитонита появляется симптом Щеткина — Блюмберга.
Диагностика. При легком течении острого панкреатита (отечной его форме) выявляется умеренный лейкоцитоз, сдвиг лейкоформулы влево. Характерно повышение содержания в крови амилазы. При повышении давления в системе желчных путей из-за сдавления их увеличенной головкой поджелудочной железы определяется гипербилирубинемия. В моче наблюдается повышение содержания диастазы свыше 128 ед., уменьшается суточный диурез. Также в моче можно выявить наличие трипсиногена, который в норме не определяется.
При тяжелом течении острого панкреатита (панкреонекрозе) исследование крови выявляет выраженный лейкоцитоз, значительный сдвиглейкоформулы влево, лимфоцитопению. При затяжном течении заболевания, гнойно-септических осложнениях наблюдается анемия. Повышается содержание в крови ферментов поджелудочной железы (амилазы, трипсина, липазы), сахара. Значительное повышение уровня сахара крови можно объяснить обширным некрозом поджелудочной железы, включая островки Лангерганса, поврежденные клетки которых не в состоянии вырабатывать инсулин. При нарушении оттока желчи в двенадцатиперстную кишку увеличивается содержание билирубина в крови. У больных наблюдается олигурия вплоть до анурии при развитии острой почечной недостаточности, появляется трипсиноген и повышается содержание диастазы в моче. Исключением является полное расплавление железы, когда содержание диастазы в моче не только не повышено, но может быть снижено. Кроме того, в моче выявляется наличие сахара, белка, эритроцитов, цилиндров.
Из инструментальных методов исследования при остром панкреатите основным является УЗИ, которое выполняется всем больным с этой патологией. Основными признаками острого панкреатита при этом являются увеличение поджелудочной железы в объеме (переднезадний размер головки поджелудочной железы – более 30 мм), неоднородность ее структуры и нечеткость, размытость ее контуров.
Компьютерная томография – очень информативный метод при остром панкреатите, позволяющий более достоверно судить о состоянии поджелудочной железы, окружающей ее клетчатки и соседних анатомических структур. Метод особенно ценен при тяжелых и осложненных формах заболевания, формировании панкреатогенных инфильтратов и гнойников сальниковой сумки, забрюшинных флегмон.
Лапароскопия при панкреонекрозе позволяет увидеть в брюшной полости характерный геморрагический выпот, при лабораторном исследовании которого находят высокое содержание ферментов поджелудочной железы. О жировом некрозе свидетельствуют характерные «стеариновые бляшки», которые в виде мелких белесых пятен покрывают поверхность анатомических структур брюшной полости, содержащих жир в большом количестве – большой и малый сальник, кишечную брыжейку. Иногда обнаруживается растянутый, увеличенный в размере желчный пузырь – признак желчной гипертензии вследствие сдавления холедоха увеличенной головкой поджелудочной железы.
На обзорной рентгенограмме при панкреонекрозе в левой плевральной полости нередко определяют жидкость в реберно-диафрагмальном синусе (за счет распространения воспаления с поджелудочной железы на диафрагмальную плевру). Экскурсия диафрагмы слева ограничена.
Лечение. Основной метод лечения острого панкреатита – консервативный. Он проводится во всех случаях легкого течения панкреатита (отечный панкреатит) и в большинстве случаев стерильного панкреонекроза. К хирургическому вмешательству приходится прибегать при развитии осложнений – гнойно-септических, аррозионно-геморрагических, механической желтухе, сопутствующем деструктивном холецистите, а также в случае обширных неинфицированных панкреатических и парапанкреатических некрозов, при формировании ложных кист.
1. Консервативное лечение острого панкреатита заключается, прежде всего, в создании «функционального покоя» поджелудочной железе, чтобы свести к минимуму ее экзокринную функцию и тем самым разорвать порочный круг процесса аутолиза железы. С этой целью применяются постельный режим, полный голод, холод на эпигастральную область, назогастральный зонд в случае пареза желудка с аспирацией его содержимого, парентеральное введение октреотида (сандостатина, соматостатина), снижение кислотности желудочного сока (блокаторы «протонной помпы» — омепразол, лосек, или блокаторы Н2-гистаминовых рецепторов – квамател), атропин подкожно.
2. Другим направлением консервативной терапии является ингибиция циркулирующих в крови протеолитических ферментов путем в/в введения контрикала или его аналогов.
3. Очень важным компонентом лечения является сбалансированная инфузионная терапия (в/в введение физиологического раствора хлорида натрия, 5% раствора глюкозы и др.), которая бы восполняла дефицит циркулирующей крови, оказывала дезинтоксикационное действие и улучшала микроциркуляцию.
4. С первого же дня течения тяжелой формы панкреатита (панкреонекроза) показано в/в введение антибиотиков широкого спектра действия с целью профилактики гнойно-септических осложнений. Оптимальным является применение имипенема (тиенама) илиᕻмеронема.
5. Для профилактики синдрома диссеминированного внутрисосудистого свертывания крови показано введение гепарина, лучше в виде низкомолекулярных его форм (клексана, фраксипарина или фрагмина).
6. В случае выраженной и нарастающей интоксикации организма показаны внепочечные способы очищения крови – плазмаферез, гемосорбция и др.
Хирургическое лечение тяжелых форм острого панкреатита – будь то инфицированный или неинфицированный панкреонекроз – заключается в удалении некротизированных тканей. Основные цели при операции:
· эвакуировать некротические и инфицированные субстраты,
· дренировать токсические продукты, гной,
· предотвратить дальнейшее накопление этих продуктов,
· избежать повреждения соседних органов и сосудов.
В настоящее время используется 3 оперативных подхода в зависимости от распространенности инфицированного панкреонекроза и тяжести заболевания:
1. Очищение, широкое дренирование и закрытие живота. Дальнейшие вмешательства выполняются «по необходимости»,
2. Локальная ирригация сальниковой сумки через дренажные трубки в течение нескольких недель, с последующей повторной операцией «по необходимости»,
3. Метод лапаростомии, когда живот оставляют открытым, и планируют релапаротомии для повторного очищения от некротизированных тканей.
Если до или во время операции выявляется желчная гипертензия с механической желтухой, вызванная сдавлением увеличенной отечной головкой поджелудочной железы общего желчного протока, появляются показания для наложения декомпрессионной холецистостомы.
Дата добавления: 2015-04-01; просмотров: 3861; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Только сон приблежает студента к концу лекции. А чужой храп его отдаляет. 8795 — | 7513 — или читать все…
Читайте также:
Источник


