Причины образования симптоматических язв желудка и двенадцатиперстной кишки
Открытие микроорганизма H. pylori и изучение его роли в патогенезе язвенного поражения желудка и двенадцатиперстной кишки (ДПК) привели к настоящему прорыву в лечении язвенной болезни (ЯБ). Схемы эрадикации уже прочно внедрены в сознание практикующих врачей. Повсеместно поступают данные о значительном снижении заболеваемости и смертности от осложнений ЯБ. Казалось бы, недалек тот час, когда мы провозгласим «победу над язвой». Однако нишу HP-ассоциированной ЯБ стали занимать вторичные, симптоматические язвы, распространенность которых растет с каждым годом. Мы все чаще сталкиваемся с пациентами, у которых, несмотря на эффективную эрадикацию, гастродуоденальные язвы постоянно рецидивируют либо изначально отсутствуют маркеры НР-инфекции. Практикующим врачам хорошо известно, как сложно работать с этой группой пациентов.
Немного терминологии:
Язва – дефект слизистой оболочки, проникающий в подслизистый слой.
Гастродуоденальные язвы (ГДЯ) подразделяют на первичные и вторичные.
Первичные ГДЯ (собственно ЯБ) – заболевание, основным этиологическим фактором которого является инфекция H. pylori.
Вторичные, или симптоматические, ГДЯ – острые или хронические деструкции слизистой оболочки (СО) желудка, являющиеся не самостоятельным заболеванием, а следствием других патологических состояний.
В зависимости от причины можно выделить следующие группы симптоматических ГДЯ:
1. Стрессовые язвы, возникающие в экстремальных ситуациях при распространенных ожогах (язвы Курлинга), тяжелых травмах, операциях, ОНМК, инфаркте миокарда.
2. Лекарственные язвы, развивающиеся при приеме ряда лекарственных препаратов, прежде всего НПВС.
3. Язвы при тяжелых соматических заболеваниях, к которым относятся заболевания печени и желчевыводящих путей (ЖВП), хроническая сердечная недостаточность (ХСН), хроническая болезнь почек (ХБП), ХОБЛ и др.
4. Эндокринные язвы при сахарном диабете, болезни Иценко – Кушинга, синдроме Золлингера – Эллисона, гиперпаратиреозе.
5. Кроме того, все чаще приходится дифференцировать первичные ГДЯ с проявлением болезни Крона, распространенность которой в последнее время значительно выросла.
Мы видим, что спектр патологии, приводящей к развитию ГДЯ, довольно широк. С учетом высокой распространенности данных заболеваний в популяции, а также повсеместного использования НПВС количество пациентов с симптоматическими ГДЯ неуклонно растет. Так, язвенные поражения встречаются в 80% после обширных операций и травм, у 10–30% пациентов с тяжелыми соматическими заболеваниями, у 25% лиц, регулярно принимающих НПВС.
Важными клиническими особенностями вторичных ГДЯ являются:
– часто бессимптомное течение;
– высокая частота осложнений, прежде всего желудочно-кишечных кровотечений (ЖКК).
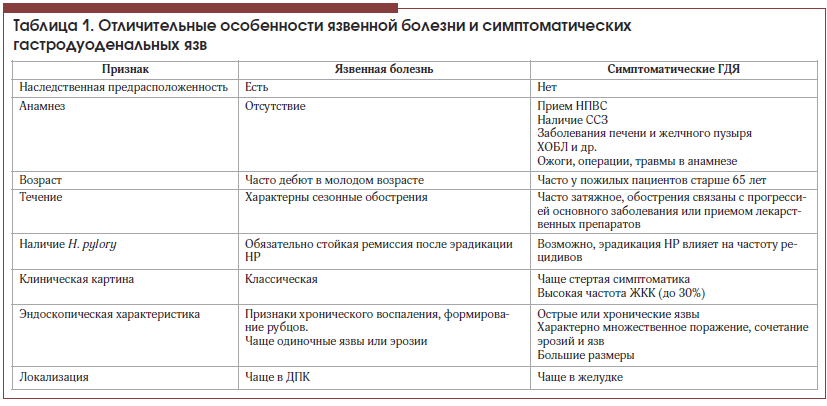
Некоторые отличительные особенности ЯБ и симптоматических язв, наиболее часто использующиеся в клинической практике, приведены в таблице 1.
Необходимость диагностического поиска вторичной причины язвенного поражения желудка или ДПК возникает в следующих случаях:
– отсутствие НР-инфекции (отрицательный результат как минимум 2-х методов диагностики НР);
– множественные эрозивно-язвенные поражения желудка и ДПК;
– крупные или гигантские размеры язвы;
– резистентность к терапии;
– дебют заболевания в возрасте старше 65 лет;
– отсутствие симптомов или стертая клиническая картина.
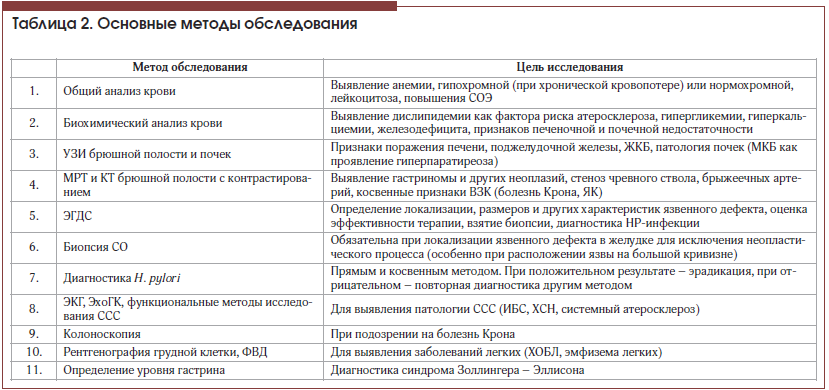
Перечень основных методов обследования пациентов приведен в таблице 2.
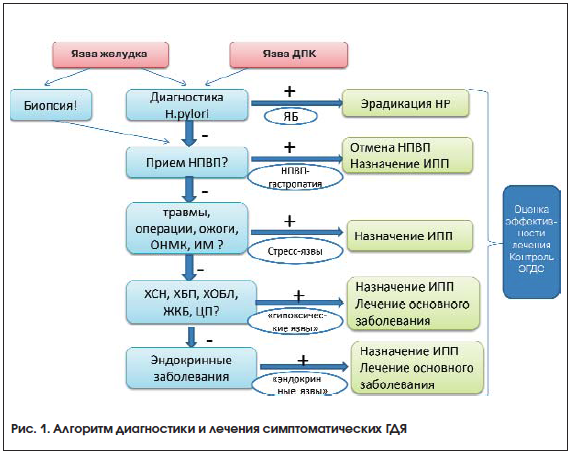
Алгоритм диагностического поиска при симптоматических ГДЯ представлен на рисунке 1.
Теперь подробнее остановимся на некоторых наиболее распространенных вариантах вторичных язв.
Лекарственные язвы в общетерапевтической практике, пожалуй, встречаются наиболее часто. Безусловно, ведущей причиной является прием НПВС. Механизм их повреждающего действия реализуется посредством угнетения синтеза простагландина Е, который является важным фактором защиты СО желудка. Прием антитромбоцитарных препаратов (аспирин, клопидогрел, тиклопидин) входит в современные рекомендации по профилактике сердечно-сосудистых осложнений у пациентов с ишемической болезнью сердца (ИБС) [1]. С учетом высокой распространенности ССЗ в популяции количество пациентов, длительно принимающих антитромбоцитарные препараты, весьма велико. У 25% таких пациентов развивается эрозивно-язвенное поражение верхних отделов ЖКТ [2]. Частота ЖКК при применении аспирина составляет от 1,8 до 3,7%, а при приеме двойной антитромбоцитарной терапии (аспирин и клопидогрел) – от 3,0 до 4,9% [3].
Факторы риска развития НПВП-гастропатии сформулированы в рекомендациях Американской коллегии гастроэнтерологов (The American College of Gastroenterology -ACG) [4]. Выделены градации по степени риска: высокий, умеренный и низкий риск (табл. 3).

Гастродуоденальные язвы при заболеваниях сердечно-сосудистой системы
Симптоматические язвы при ССЗ обнаруживаются у 10–30% пациентов. Это так называемые гипоксические язвы.
Основную роль в их возникновении играют следующие факторы: нарушение микроциркуляции в СО желудка, снижение скорости кровотока, повышение показателей свертывания крови, атеросклеротическое поражение брюшного отдела аорты и ее висцеральных ветвей (чревной, верхнебрыжеечной артерий). Ситуация усугубляется необходимостью приема такими пациентами антитромбоцитарных препаратов, что значительно повышает риск развития ГДЯ.
Трофические язвы, развившиеся у больных с декомпенсацией кровообращения, обычно локализуются в желудке, бывают множественными, нередко наблюдаются гигантские язвы диаметром > 3 см, характерны кровотечения. Именно ЖКК оказывается ведущим симптомом язвенного поражения у больных с кардиальной декомпенсацией [5].
Гастродуоденальные язвы при хронических заболеваниях легких
В патогенезе таких язв играют роль гипоксия и гиперкапния, которая вызывает спазм артерий подслизистого слоя стенки желудка. Это приводит к ишемии и гипоксии СО. Гиперкапния сама по себе определяет развитие нескольких факторов: накопление в тканях недоокисленных продуктов обмена (ацидоз), появление вазоактивных метаболитов, действующих в основном как вазодилататоры, снижение тонуса гладкомышечных клеток в стенках резистивных сосудов и увеличение проницаемости капилляров. Доказано, что гиперкапнии принадлежит первичная, пусковая роль в нарушении регуляции сосудистого тонуса стенки желудка. Повреждения в СО желудка могут возникнуть за счет побочного действия лекарственных средств, применяемых для лечения заболеваний легких. К ним относятся производные метилксантина, адреностимуляторы, системные глюкокортикостероиды (на фоне их применения при бронхиальной астме увеличиваются частота и выраженность таких заболеваний, как эзофагит, хронический гастрит, симптоматические язвы, дуоденит). Теофиллин и его аналоги способствуют развитию гастростаза и снижению тонуса сфинктера пищевода, адреномиметики усиливают тканевую гипоксию СО желудка и кишечника.
При гиперпаратиреозе происходит избыточная продукция паратгормона, регулирующего обмен кальция в организме. Паратгормон стимулирует секрецию соляной кислоты в желудке, а гиперкальциемия – секрецию соляной кислоты и гастрина.
Синдром Золлингера – Эллисона возникает в результате развития опухоли, продуцирующей гастрин. Локализоваться она может в самых различных местах: в области головки или хвоста поджелудочной железы (85% случаев). В 15% случаев опухоль локализуется в желудке или является проявлением множественной эндокринной неоплазии (МЭН).
Развитие язв, устойчивых к лечению, связано с повышенной выработкой желудочного сока и, соответственно, соляной кислоты и ферментов. Поскольку содержащаяся в желудке соляная кислота не успевает нейтрализоваться, она поступает ДПК и тонкий кишечник. При этом нормальная кислотность содержимого кишечника повышается, рН снижается, что приводит к развитию синдрома избыточного бактериального роста (СИБР).
Механизмом развития острой стрессовой язвы является нарушение баланса факторов защиты и агрессии СО желудка и ДПК. Механизм развития язв включает в себя выброс в кровь стрессорных гормонов глюкокортикостероидов и катехоламинов, которые стимулируют выброс соляной кислоты, уменьшают продукцию желудочной слизи, способствуют нарушению микроциркуляции. Чаще всего такие симптоматические стрессовые язвы образуются на слизистой оболочке дна и тела желудка, реже в двенадцатиперстной кишке. Гастродуоденальные язвы, возникшие при стрессовых ситуациях (распространенные ожоги и травмы, обширные операции), наблюдаются почти в 80% случаев.
Лечение и профилактика симптоматических ГДЯ
Лечение симптоматических ГДЯ во многом зависит от причины, их вызвавшей. В первую очередь следует лечить основное заболевание, параллельно должна проводиться противоязвенная терапия.
При СГДЯ, развивающихся на фоне других заболеваний внутренних органов, важное место отводится комплексной терапии основного заболевания, борьбе с гипоксией, сердечно-сосудистой, почечной и печеночной недостаточностью и т. д. При лекарственных язвах следует отменить ульцерогенные препараты, а при невозможности сделать это – заменить их на менее активно действующие на СО желудка и ДПК [6]. При эндокринных язвах необходимо выявить и удалить гормонально активную опухоль. При резистентности к консервативной терапии и невозможности радикального лечения решается вопрос о гастрэктомии.
Противоязвенная терапия. Из всех противоязвенных препаратов предпочтение на сегодняшний день отдается ИПП, имеющим наилучший профиль эффективности и безопасности (уровень доказательности А). Назначаются ИПП в высоких терапевтических дозах, на продолжительный срок и с обязательным контролем ЭГДС (до заживления дефекта СО). При выявлении НР-инфекции обязательна эрадикация (А).
Профилактика
У пациентов с высоким риском развития эрозивно-язвенного поражения ЖКТ необходимость профилактики не вызывает сомнения. Она связана с опасностью возникновения массивных кровотечений, летальность при которых достигает 60–80%. Профилактику следует проводить больным с политравмой, ожогами, перенесшим обширные оперативные вмешательства, длительно принимающим НПВП, соматическим больным с тяжелыми расстройствами дыхания, кровообращения и др.
Больным с высокой степенью риска показана длительная антисекреторная терапия ИПП (уровень доказательности А).
Очевидно, что необходимо проводить профилактику НПВС-гастропатии и ЖКК на фоне антитромбоцитарной терапии. Действенным способом снижения риска желудочно-кишечных осложнений является назначение ИПП. Согласно международным рекомендациям, ИПП служат препаратами выбора для терапии и профилактики НПВС-индуцированных гастропатий и поражений ЖКТ на фоне антитромбоцитарной терапии (класс доказательности А). Назначение ИПП эффективно не только при монотерапии аспирином, но и при двойной антитромбоцитарной терапии [7–9].
При назначении ИПП необходимо оценить факторы риска и сопутствующие заболевания (табл. 3). Возраст, использование варфарина, стероидов, НПВС или инфекция Н. pylori увеличивают риск ЖКК на фоне антитромбоцитарной терапии.
При выборе ИПП для пациентов с ССЗ необходимо помнить о возможности лекарственного взаимодействия. Показано, что некоторые ИПП, метаболизирующиеся посредством системы цитохрома Р450, могут приводить к снижению антитромбоцитарной эффективности клопидогрела. Клопидогрел – пролекарство, которое при помощи системы цитохрома Р450 в печени трансформируется в активный метаболит. Применение ИПП может ингибировать превращение клопидогрела в активный метаболит за счет влияния на CYP2C19, приводя к ослаблению его активности [10, 11].
Препаратом выбора в таких случаях является пантопразол (Контролок®), который имеет более низкую афинность к системе цитохрома Р450 и не влияет на ее активность. Таким образом, именно пантопразол является оптимальным препаратом для совместного назначения с другими препаратами, что особенно актуально для коморбидных пациентов, вынужденных одновременно принимать несколько лекарств. Контролок® является оригинальным препаратом пантопразола с высокой степенью эффективности и оптимальным профилем безопасности. Кроме того, Контролок® характеризуется более продолжительным кислотоснижающим эффектом в сравнении с другими ИПП [12].
Молекула оригинального пантопразола имеет уникальную двойную оболочку, которая защищает действующее вещество от агрессивной кислой среды желудка и позволяет ему всасываться в кишечнике. Контролок® обладает такими свойствами, как необратимая и полная блокада протонных помп, линейная биодоступность (одинаковая для каждого дня терапии), независимость от приема пищи, совместимость с другими лекарственными средствами, в т. ч. с антитромбоцитарными препаратами [13]. Назначается препарат в дозе 40 мг 1–2 р./сут сроком до 4 нед. и более до полного рубцевания язвенного дефекта.
Таким образом, Контролок® является препаратом выбора как для лечения, так и для профилактики вторичных ГДЯ, в особенности у пациентов с сопутствующей патологией, вынужденных принимать другие лекарственные препараты. Это обусловлено минимальными межлекарственными взаимодействиями, влиянием пантопразола на систему цитохрома Р450 и продолжительным, стойким кислотоснижающим эффектом.
Источник
Симптоматические гастродуоденальные язвы – это язвенные дефекты слизистой оболочки желудка и двенадцатиперстной кишки, развивающиеся при воздействии различных ульцерогенных факторов. Термин «ульцерогенность» означает способность вызывать язвенные поражения слизистой оболочки желудочно-кишечного тракта.
Ульцерогенные факторы:
- Врожденные: увеличение массы париетальных клеток; особенности реактивности нервной системы; группа крови 0(I)
- Стрессовые: профессиональная перегрузка; психоэмоциональный стресс; тяжелая травма; сильные ожоги; сепсис
- Гастроз перестройки: повышенная кислотно-пептическая секреция; кишечная метаплазия слизистой оболочки желудка
- Антродуоденальная дисмоторика: ускоренная эвакуация из желудка; гастростаз; дуоденогастральный рефлюкс
- Неправильный ритм питания, хроническое голодание
- Медикаменты: ацетилсалициловая кислота; индометацин; глюкокортикоиды
- Эндокринные влияния: гипогликемия; синдром Золлингера-Эллисона; аденома паращитовидных желез; аденома гипофиза; аденома надпочечника
- Хронические заболевания поджелудочной железы: хронический панкреатит со снижением внешнесекреторной функции
- Хронические заболевания печени (цирроз): нарушение инактивации гистамина, гастрина; изменение состава слизи; нарушение микроциркуляции вследствие застоя в воротной вене
- Заболевания почек: гипергастринемия; гиперкальциемия; метаболический ацидоз; уремическая интоксикация
- Хронические заболевания легких с дыхательной недостаточностью: туберкулез, хроническая пневмония; эмфизема легких
- Острые и хронические нарушения кровообращения: инфаркт миокарда; ишемическая болезнь сердца; атеросклеротические изменения сосудов желудка с эмболизацией тромбами
Перечисленные факторы в различных сочетаниях создают условия для развития пептической язвы, приводят в действие сложные общие и местные патогенетические механизмы. Общие патогенетические механизмы развития язвенной болезни: нарушения нервной и гормональной регуляции деятельности желудка и двенадцатиперстной кишки. Местные патогенетические механизмы развития язвенной болезни: кислотно-пептический фактор, расстройства местных механизмов ауторегуляции кислото-продукции и моторики, защитный барьер и регенерация слизистой оболочки, морфологическая перестройка слизистой оболочки, органный кровоток.
Симптоматические язвы желудка и двенадцатиперстной кишки развиваются главным образом как местный процесс. В этих случаях на слизистую оболочку желудка и двенадцатиперстной кишки оказывают воздействие химические и физические факторы, лекарственные препараты, а также различные заболевания других органов и систем. В результате возникают изменения в слизистой оболочке (нарушения кровообращения, гипоксия и др.), которые ведут к образованию язвенного дефекта. К симптоматическим гастродуоденальным язвам относят:
- Стрессовые язвы
- Лекарственные язвы
- Эндокринные язвы
- Язвы, возникающие при заболеваниях внутренних органов.
Стрессовые язвы желудка и двенадцатиперстной кишки
Стрессовые язвы — это остроразвивающиеся эрозии и язвы у больных, находящихся в экстремальных, критических ситуациях: при распространенных ожогах (язва Курлинга), сепсисе, черепно-мозговых травмах, кровоизлияниях в головной мозг (язва Кушинга), тяжелых ранениях и травмах, инфаркте миокарда. Чаще всего они бывают множественными и локализуются в активно секретирующих кислоту стенках желудка, реже – антральном отделе и двенадцатиперстной кишке.
Патогенез. Точный механизм изъязвления в слизистой оболочке пока не установлен. Предполагают, что основное значение в их развитии имеют:
- ишемия слизистой оболочки в условиях расстройства микроциркуляции и гиповолемии;
- увеличение при стрессе продукции АКТГ и кортикостероидов;
- нарушение гастродуоденальной моторики (парез желудка и кишечника, дуоденогастральный рефлюкс).
Возможную роль играет уменьшение диффузии водородных ионов в результате увеличения концентрации гистамина, катехоламинов и других биологически активных веществ.
Симптомы. Основным клиническим синдромом стрессовых язв и эрозий является безболезненное желудочно-кишечное кровотечение. Незначительное кровотечение появляется через 24–48 ч, массивное – через 2–3 дня и более после травм. Редко развивается перфорация. Диагноз подтверждается при эндоскопии верхних отделов пищеварительного тракта.
Профилактическое лечение. Больным из группы высокого риска назначают антациды через каждые 30–60 мин с целью нейтрализации кислотности желудочного содержимого. Менее эффективны антагонисты Н2-рецепторов, хотя они и предупреждают изъязвление. Антихолинергические препараты неэффективны. Кровотечение удается обычно остановить медикаментозно. Операции (пилоропластика с ваготомией вплоть до тотальной гастрэктомии) показаны при некупирующихся кровотечениях. При «язвах Кушинга» дополнительно проводят коррекцию внутричерепного давления, если это возможно.
Лекарственные (медикаментозные) язвы
Лекарственные язвы и эрозии включают язвенные поражения слизистой оболочки желудка и двенадцатиперстной кишки при приеме ацетилсалициловой кислоты, нестероидных противовоспалительных средств (НПВС) и кортикостероидов.
- Ацетилсалициловая кислота. Предполагают существование двух механизмов воздействия салицилатов на слизистую оболочку и образования язв. Во-первых, салицилаты разрушают слизистый барьер желудка и облегчают обратную диффузию водородных ионов и, во-вторых, ингибируют синтез простагландинов за счет снижения цитопротективного эффекта, что и приводит к образованию или эрозий, или язв.
- Нестероидные противовоспалительные средства повреждают слизистую оболочку желудка при длительном приеме. Механизм их повреждающего действия аналогичен таковому салицилатов.
- Кортикостероиды. Четкие данные об ульцерогенном действии кортикостероидов отсутствуют, хотя у отдельных больных они могут обусловить развитие язвенной болезни в желудке, например, у больных ревматоидным артритом, длительно принимающих кортикостероиды в сочетании с НПВС. Но при контролируемых исследованиях не выявляют увеличения частоты образования язв у больных, принимающих кортикостероиды.
Лекарственные язвы протекают обычно без выраженных клинических проявлений и часто осложняются кровотечением, появляющимся внезапно.
Язвы при синдроме Золлингера-Эллисона
К эндокринным язвам относят язвенные поражения желудка и двенадцатиперстной кишки при синдроме Золлингера-Эллисона. Эндокринные язвы, в свою очередь, причисляют к симптоматическим гастродуоденальным язвам.
Этиология и патогенез. Синдром Золлингера-Эллисона характеризуется образованием гастродуоденальных язв, обусловленных резким повышением секреции соляной кислоты в желудке под влиянием увеличения количества гастрина в крови, продуцируемого опухолями – гастриномами. Золлингер и Эллисон в своей оригинальной трактовке синдрома предполагают, что гастринпродуцирующая опухоль исходит из островковых клеток поджелудочной железы. Но впоследствии гастриномы были обнаружены в проксимальной части двенадцатиперстной кишки, желудке, печени и селезенке (10–15%). В редких случаях синдром бывает связан с гастринпродуцирующими опухолями, например, аденомами гипофиза, надпочечников и яичников, являющихся составной частью множественных эндокринных генетически обусловленных злокачественных опухолей I типа.
Симптомы. Клинические проявления часто бывают сходными с таковыми при типичной язвенной болезни. Однако симптомы, обусловленные язвой, появляются нередко внезапно, прогрессируют и с трудом поддаются медикаментозному и хирургическому лечению. У 40% больных выявляется диарея, обусловленная поступлением большого количества соляной кислоты в проксимальную часть двенадцатиперстной кишки. Синдромом Золлингера–Эллисона болеют преимущественно мужчины в возрасте 30–60 лет. Язвы почти у 75% больных определяются в начальной части двенадцатиперстной кишки или желудка; они обычно единичны, но могут быть множественными и локализоваться в дистальном отделе двенадцатиперстной кишки и даже в тощей кишке. Язвы рецидивируют, кровоточат, происходит их перфорация. Синдром Золлингера–Эллисона следует диагностировать также при развитии пептической язвы культи после резекции по поводу язвенной болезни и анастамоза тощей кишки.
Диагностика. Диагностируют синдром при резком повышении уровня гастрина в сыворотке крови до 1000 нг/мл. При низких показателях используют секретиновую пробу. Если после внутримышечного введения 2 МЕ секретина уровень гастрина в сыворотке крови повышается более 200 нг/мл, диагностируют синдром Золлингера–Эллисона. Дополнительным диагностическим признаком является уровень базальной секреции более 15 ммоль/ч у неоперированных больных и более 5 ммоль/ч у перенесших операцию.
Лечение. Медикаментозное и хирургическое лечение больных с синдромом Золлингера–Эллисона малоэффективно. Для снижения секреции кислоты в желудке широко используют блокаторы Н2-рецепторов (циметидин, фамотидин, ранитидин и др.), которые улучшают общее состояние больных, уменьшают секрецию соляной кислоты и способствуют заживлению язв у 80–85% больных. Но эти препараты больной должен принимать через 4–6 ч в общей суточной дозе, в 2–4 раза превышающей обычную дозу, принимаемую при лечении язвы желудка или двенадцатиперстной кишки. Более эффективными оказались ингибиторы протонного насоса (омепрозол, ланзопрозол). В некоторых случаях эффективна пристеночная ваготомия на фоне длительного приема циметидина. Осложнения заболевания и летальность при таком лечении в основном зависят от роста опухоли. Следует выявить опухоль, чтобы определить возможность резекции. Если невозможно удаление опухолевого узла, проводится гастрэктомия.
Язвы, возникающие при заболеваниях внутренних органов
Симптоматические гастродуоденальные язвы могут развиваться при заболеваниях внутренних органов — сердечно-сосудистой системы, печени, поджелудочной железы, почек.
Заболевания сердечно-сосудистой системы. Основными заболеваниями сердечно-сосудистой системы, приводящими к развитию симптоматических язв желудка и двенадцатиперстной кишки, являются атеросклероз, гипертоническая болезнь и хроническая сердечная недостаточность (ХСН) III и IV ф.класса.
- Атеросклеротическое поражение аорты и ее ветвей сопровождается образованием крупных язв желудка, имеющих стертую и малотипичную клиническую картину, у больных старше 60 лет. Язвы обычно имеют большие размеры, но их заживление происходит сравнительно быстро без деформации стенки желудка.
- У больных гипертонической болезнью развивается хроническая язва в результате поражения слизистой оболочки вследствие гипертонической микроангиопатии по А. П. Грибеневу.
- Развитие язв при декомпенсации хронической сердечной недостаточности, ишемической болезни сердца, гипертонической болезни, пороков сердца и кардиомиопатий происходит в результате глубоких трофических нарушений в слизистой оболочке. Язвы обычно бывают множественными, имеют большие размеры и нередко осложняются кровотечением, которое может быть основным проявлением язвенного поражения.
Заболевания поджелудочной железы. Течение хронического панкреатита может осложниться образованием язв в двенадцатиперстной кишке, характерна их постбульбарная локализация. Основной причиной развития язв является внешнесекреторная недостаточность поджелудочной железы, сопровождающаяся уменьшением поступления бикарбонатов в двенадцатиперстную кишку.
Заболевания печени. Хронические гепатиты и циррозы печени являются частой причиной симптоматических гастродуоденальных язв, образование которых связывают со снижением инактивации эндогенных стимуляторов желудочной секреции (гастрин, гистамин и др.) и портальной гипертензией, нарушающей кровоток в желудке и двенадцатиперстной кишке. Клинические проявления язв у больных с поражением печени обычно отсутствуют, и первым признаком может быть кровотечение. Подобные язвы имеют длительное течение и плохо рубцуются при консервативном лечении.
Заболевания почек. При заболеваниях почек, осложнившихся хронической почечной недостаточностью, обнаруживают язвы желудка и двенадцатиперстной кишки у 5–7% больных. Особенно часто (20–30%) язвы развиваются при программном диализе и после пересадки почки, осложнившейся отторжением трансплантанта и сепсисом. Уремия и гипергастринемия, обусловленная уменьшением разрушения гастрина в почках, являются причиной язвообразования. Язвы обычно не имеют клинических проявлений, но у 3–12% больных возможно язвенное кровотечение.
Источник


