Повышенный аппетит при хроническом панкреатите
04 апреля 2011 г.
Хронический панкреатит – это прогрессирующее заболевание поджелудочной железы, которое во время обострения сопровождается признаками острого воспалительного процесса, развитием боли и диспепсией.
В результате заболевания часть клеток поджелудочной железы погибает и замещается соединительной тканью. Нарушения выработки пищеварительных ферментов поджелудочной железой ведут к плохому усвоению пищи, нарушается обмен веществ, вплоть до развития сахарного диабета.
Изменения, которые развиваются в поджелудочной железе, сохраняются и после обострения заболевания. За последние 30 лет в мире отмечен двукратный рост числа больных острым и хроническим панкреатитом.
Причины возникновения хронического панкреатита
- Поражения органов желудочно-кишечного тракта – билиарный тракт (желчные ходы и желчный пузырь), ЖКБ (желчнокаменная болезнь).
- Травмы поджелудочной железы, в том числе оперативные вмешательства.
- Поражение желудка и 12-перстной кишки.
- Сахарный диабет.
- Заболевания чревного ствола и его ветвей, питающих поджелудочную железу.
- Алкоголизм.
- Курение.
- Диета с повышенным содержанием жиров.
- Недоедание.
- Стойкое повышение содержания ионов кальция в крови.
- Муковисцидоз.
- Гипертриглицеридемия (повышенное содержание триглицеридов в плазме крови).
- Вирусные инфекции (паротит, гепатит В).
- Эндокринные заболевания (гиперпаратиреоз).
- Воздействие лекарственных средств (кортикостероиды, эстрогены, тиазидные диуретики, азатиоприн, цитостатики, тетрациклины, сульфаниламиды и др.).
Симптомы хронического панкреатита
- Боль в области живота (чаще в левом подреберье, реже – в правом, иногда с отдачей в спину, за грудину, лопатку), обычно возникает или усиливается через 40-60 минут после еды (особенно после обильной, острой, жирной, жареной), может усиливаться в положении лежа и ослабевать в положении сидя, при небольшом наклоне вперед.
- Ухудшение аппетита.
- Потеря веса.
- Отрыжка.
- Тошнота.
- Рвота.
- Вздутие и урчание живота.
- Диарея.
- Метеоризм.
Этапы заболевания хроническим панкреатитом
Хронический панкреатит отличается медленным течением. Начальный этап заболевания может составлять до 10 лет (в среднем 1-5 лет). В это время наиболее специфичным признаком хронического панкреатита является боль различной степени интенсивности в верхней части правой стороны живота, в эпигастральной области, в левом подреберье, гораздо реже – боли опоясывающего характера.
На среднем этапе развития хронического панкреатита (в среднем 5-10 лет) наблюдается не только боль, но и признаки внешнесекреторной недостаточности:
- Плохая переносимость жирной пищи, особенно жареной и копченой.
- Панкреатическая стеаторея (выделение с калом жира).
- Вздутие живота, коликообразная боль.
- Боли в костях, повышенная ломкость костей.
- Судорожные сокращения мышц (гиповитаминоз D).
- Нарушения в системе свертывания крови в виде кровоточивости (гиповитаминоз К).
- Повышение сухости кожи (гиповитаминоз А).
- Склонность к инфекциям.
- Снижение либидо, потенции (гиповитаминоз Е).
- Бледность кожных покровов.
- Одышка.
- Учащенное сердцебиение.
- Быстрая утомляемость, снижение работоспособности.
- Снижение массы тела.
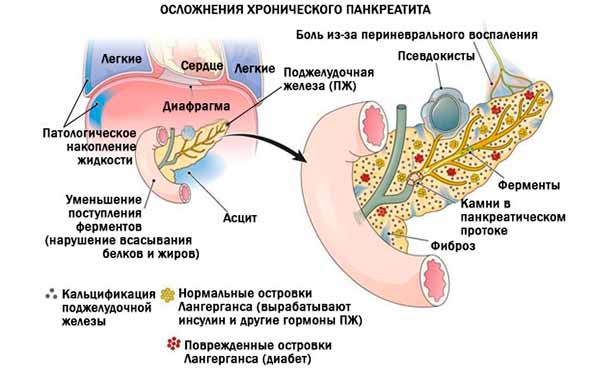
Осложнения хронического панкреатита
В отсутствие лечения через 7-15 лет после начала заболевания активный патологический процесс стихает, наблюдается адаптация больного (в 2/3 случаев), у 1/3 больных могут развиться следующие осложнения:
- Панкреатическая протоковая гипертензия (повышение давления в просвете главного панкреатического протока).
- Кисты и псевдокисты поджелудочной железы.
- Холестаз (застой желчи).
- Инфекционные осложнения (воспалительные инфильтраты, гнойные холангиты, перитониты, септические состояния).
- Обструкция 12-перстной кишки.
- Тромбоз портальной и селезеночной вен.
- Подпеченочная портальная гипертензия.
- Кровотечения (эрозивный эзофагит, синдром Мэллори-Вейса, гастродуоденальные язвы).
- Выпотной плеврит.
- Панкреатический асцит.
- Гипогликемические кризы.
- Абдоминальный ишемический синдром.
Диагностика хронического панкреатита
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови с определением амилазы, липазы, эластазы в сыворотке крови.
- Копрограмма.
- Анализ крови на сахар или определение глюкозы в биохимическом анализе крови.
- УЗИ органов брюшной полости.
- МРТ или КТ поджелудочной железы.
- Ангиография.
- ФГДС.
Диета при хроническом панкреатите
В первые дни обострения назначают голод и минеральную воду, без газа. Далее больного переводят на щадящую диету. Прием пищи должен быть дробным – 4-5 раз в день. Ограничивается прием продуктов, способных стимулировать секрецию – жирных, кислых, молочных продуктов.
Запрещается употребление алкоголя, консервов, острой пищи, газированных напитков, кислых фруктов и ягод, соков. Из медикаментозной терапии используются препараты, снижающие панкреатическую секрецию и нормализующие моторику желудочно-кишечного тракта. Заместительная терапия (ферментативная) может назначаться пожизненно, в зависимости от степени тяжести воспаления поджелудочной железы.
Прогноз хронического панкреатита благоприятен при строгом соблюдении диеты, отказе от употребления алкоголя, адекватности терапии. Все это снижает частоту и выраженность обострений.
Лечение хронического панкреатита в ГУТА КЛИНИК
Осложнения хронического панкреатита очень серьезны, в связи с чем лечение хронического панкреатита рекомендовано проводить только в специализированных стационарах под наблюдением врача.
Лечение хронического панкреатита в ГУТА КЛИНИК основано на нескольких принципах: индивидуальная лечебная диета, купирование болевых синдромов, стабилизация функции поджелудочной железы. При необходимости применяются медикаментозные средства.
При тяжелых формах хронического панкреатита, рубцово-воспалительном стенозировании общего желчного и панкреатического протоков, абсцессе или кисте поджелудочной железы рекомендовано хирургическое лечение.
Гастроэнтерологи ГУТА КЛИНИК имеют большой опыт лечения хронических панкреатитов различных стадий и степеней сложности, являются членами профессиональных врачебных сообществ, используют самые передовые лечебные методики лечения хронического панкреатита, позволяющие нормализовать функцию поджелудочной железы и избавить пациента от приступов за сравнительно небольшой промежуток времени.
При условии строгого соблюдения рекомендаций лечащего врача мы гарантируем успешный прогноз лечения заболевания.
Гастроэнтерологи утверждают: лечение хронического панкреатита – в руках самого больного хроническим панкреатитом. Отказ от употребления алкоголя, желание скорректировать свой образ жизни и действительно избавиться от заболевания – залог выздоровления
Источник
Согласно медицинской статистике, около 9% от всех болезней органов желудочно-кишечного тракта припадает на панкреатит хронической формы. За последние три десятка лет частота проявлений этой тяжелой патологии возросла в два раза, и значительно «помолодела», так, на сегодняшний день средний возраст пациентов составляет 39 лет. На 30% увеличился показатель заболеваемости у женщин, а алкогольный панкреатит достиг отметки в 75%.
Итак, каковы причины развития и симптомы хронического панкреатита?
Хронический панкреатит и его особенности
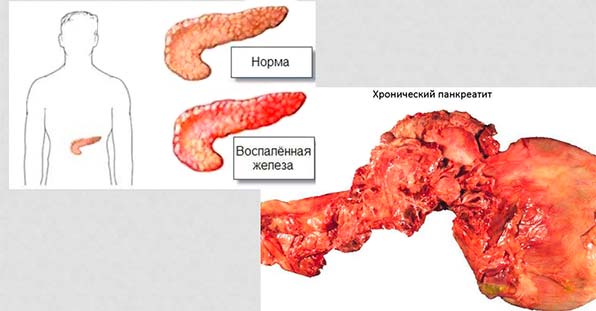
Воспаление полости поджелудочной железы, протекающего в хронической форме — это затяжной аномальный процесс с периодами затихания и внезапными обострениями. В соответствии со степенью тяжести, болезнь имеет три формы:
- Легкая. Рецидивы не часты, всего 1-2 раза в течение года, отличаются быстротечностью, слабой болезненностью, которая быстро устраняется, при этом потеря массы тела не наблюдается, а сама железа функционирует в нормальном режиме (нарушение внешнесекреторной функции отсутствует).
- Средняя. Обостряется 3-4 раза на протяжении года, приступы продолжительны, порог болезненности существенно повышается, в кале отмечается повышенное присутствие жиров, волокон мышц, белка. Кроме этого больной теряет в весе, а активность внутрисекреторной функции органа падает.
- Тяжелая. Рецидивные моменты случаются больше 5 раз на протяжении года. Человек значительно теряет в весе, наблюдается истощение из-за частых поносов. Начинают развиваться осложнения, к примеру, сахарный диабет, а также стеноз 12-ти перстной кишки из-за увеличения в размерах головки ПЖ.
Кроме этого, под хроническим воспалением подразумевается обширная группа патологий, которые классифицируются как:
- Токсико-метаболический (вследствие приема лекарств и алкоголя).
- Идиопатический (не имеет явных причин).
- Наследственный (генетический фактор).
- Аутоиммунный (агрессивное воздействие иммунной системы на железу).
- Рецидивирующий (отличается длительной ремиссией, которая чередуется внезапными обострениями).
- Обструктивный (как следствие закупорки либо передавливания протоков железы).
- Первичный (проявляется без предшествующей ему болезни).
- Вторичный (является побочным осложнением другого заболевания).
К сожалению, хронический панкреатит – серьезнейшая болезнь, для которой характерно пожизненное течение. Поэтому часто пациенты интересуются, дают ли инвалидность при хроническом панкреатите?
Медико-социальная экспертиза отмечает, инвалидность по данной патологии стойко занимает 3 место, при этом, большинстве пациентов с данным диагнозом во время первичного освидетельствования присваивается вторая группа инвалидности. Однако назначение конкретной группы нетрудоспособности во многом зависит от особенностей протекания болезни и насколько она негативно повлияла на здоровье больного.
Причины и последствия развития болезни
Как правило, воспаление поджелудочной железы возникает по причине неправильного образа жизни и наследственности. К хроническому панкреатиту могут привести:
- Чрезмерное увлечение алкоголем.
- Патология 12-ти перстной кишки.
- Заболевания соединительных тканей.
- Прием некоторых лекарств.
- Язвенная болезнь.
- Хронический гастрит.
- Травмы органа.
- Наследственные отклонения в обмене веществ.
В отношении последствий присутствия данной патологии, то продолжительность жизни пациентов с хроническим панкреатитом составляет:
- Летальность – 20% на протяжении первых 10 лет с момента первичного диагностирования хронического воспаления ПЖ.
- Смертельные исходы – 50% через 20 лет после установления болезни.
В отношении прогноза на полное излечение от болезни, то по статистике гастроэнтерологии в большинстве случаев летальные исходы являются следствием осложнений, спровоцированные рецидивом заболевания, сопровождающиеся развитием инфекций и нарушением пищеварительных функций, в том числе и тяжелой интоксикацией организма вследствие попадания пищеварительных ферментов в кровеносные сосуды, то есть, в кровь.
Больные часто спрашивают, чем опасен хронический панкреатит? Врачи отвечают: при несвоевременном лечении вероятность раковых образований в железе увеличивается в 5 раз.
Признаки проявления болезни
Многие пациенты не знают, как правильно определить приступ хронического панкреатита, и не спутать его симптомы с другими болезнями ЖКТ. Следует сказать, клиника рецидива достаточно разнообразна и проявляется индивидуально в соответствии со степенью тяжести воспаления, и какая именно часть железы воспалилась:
- Сильнейшая боль.
- Диспепсические явления.
- Внешнесекреторная недостаточность железы.
- Внутрисекреторная недостаточность органа.
Рассмотрим более подробно, как именно симптомы присутствую у взрослых в момент рецидива этого тяжелого недуга.
Сильнейшая боль
Болевой синдром в момент приступа ощущается в глубине брюшной полости и отдает в ее верхнюю часть. Обычно начинает проявляться через 1,5-2 часа после обильной еды, или употребления острых и жирных блюд.
В случае погрешности с пищей болезненность начинает тревожить намного позже, примерно через 6-12 часов, а вот после употребления охлажденных напитков с газом боль проявляется практически сразу, через несколько минут, и носит как кратковременный так продолжительный характер (3-4 часа) либо быть постоянной.
- Боль может отдавать в сердечную область, левую часть тела и плечо, тем самым имитируя проявления стенокардии.
- Если воспалительный процесс затрагивает головку железы, то дискомфорт будет чувствоваться в правом подреберье.
- Если воспалилось тело ПЖ, болезненность проявляется «под ложечкой».
- В случае воспаления всей железы, боль имеет опоясывающийся характер и отдает даже в спину.
При этом боль возрастает, если человек лежит на спине, и ослабевает, если принять сидящую позу, слегка наклонившись вперед, подтянув ноги к грудной клетке.
Диспепсические явления
Под этим понятием в гастроэнтерологии подразумеваются следующие клинические проявления, характерные для приступа хронического панкреатита:
- Сильная тошнота.
- Снижение либо отсутствие аппетита.
- Отрыжка.
- Вздутие живота.
- Сильный метеоризм.
- Изжога.
- Урчание в животе.
- Волнообразные движения в брюшине.
- Диарея.
- Снижение массы тела.
Помимо этого, вместо отсутствия аппетита, возникает патологический голод (повышенный аппетит), поднимается температура тела.
Внешнесекреторная и внутрисекреторная недостаточность
Для этого признака характерна некорректность пищеварительных функций, увеличение численности болезнетворных бактерий в ЖКТ. Вследствие этого у больного развивается:
- Метеоризм.
- Стеаторея.
- Снижение аппетита.
- Понос.
Внутрисекреторное отклонение отмечается у 1/3 пациентов с хроническим панкреатитом. Возникает вследствие неправильной работы островков Лангерганса, вырабатывающие глюкагон и инсулин, которые важны для углеводного обмена.
Методы диагностирования заболевания
Диагностика хронического панкреатита осуществляется при помощи инновационных аппаратных механизмов, привлекаются возможности лабораторий и другие способы. На сегодняшний день известно около 90 методов, применяемых при исследовании данной патологии на разных стадиях развития.
Для диагностирования болезни назначается:
- Лабораторная диагностика.
- Инструментальная диагностика.
Лабораторные исследования подразумевают:
- Общий анализ крови (выявление воспалительного процесса).
- Биохимический забор крови (устанавливается уровень ферментов железы).
- Анализ мочи (установления присутствия амилазы).
- Анализ каловых масс (выявление частиц непереваренной клетчатки).
В отношении инструментальной диагностики, то в данном случае используется:
- Ультразвуковое исследование (УЗИ).
- Рентгенография.
- Панкреатохолангиография.
- Компьютерная томография.
- Манометрия сфинктера Одди.
- Эндоскопическая ультрасонография.
- Внутрижелудочная рН-метрия.
В случае подтверждения диагноза назначается соответствующее лечение и ряд других необходимых мероприятий.
Особенности терапии хронического панкреатита
Для лечения этой формы болезни применяется комплексное лечение, действие которого направлено на восстановление нормального функционирования больного органа и состоит из следующих методов:
- Применение медикаментозных лекарств.
- Использование рецептов нетрадиционной медицины.
- Соблюдение диеты.
- Устранение алкогольной зависимости (если она присутствует).
- Хирургическое вмешательство (по показаниям).
Хронический панкреатит способен проявляться по разным причинам и разной степени яркости, поэтом ответ на вопрос, как вылечить его рецидив, только один – немедленный вызов скорой помощи и срочная госпитализация. В первые трое суток с момента приступа рекомендован полнейший голод, максимальный покой, при котором пациент должен находиться в горизонтальном положении, холод на область желудка и чистый воздух.
Лекарственная терапия

В случае проявления рецидива, главным моментом лечения является купирование боли и диспепсического синдрома.
- Для снятия болезненного дискомфорта назначаются анальгетики и спазмолитики.
- Для снижения рабочей деятельности ПЖ показаны средства с антигистаминными свойствами.
- Для уменьшения активности секреции железы и желудка рекомендованы ингибиторы протонной помпы.
- Для нейтрализации соляной кислоты, тем самым создавая покой для воспаленного органа, показаны антацидные лекарства, а при недостаточности сфинктера Одди и отклонениях моторных функций ЖКТ назначаются прокинетики.
- Для поддержания рабочих функций ПЖ прописываются ферментативные средства, которые придется принимать пожизненно.
Медикаментозная терапия панкреатита не даст должного эффекта, если в дальнейшем не будут соблюдаться шаги по предупреждению новых приступов. Основными правилами, как жить с хроническим панкреатитом для больных с этим диагнозом, является:
- Полный отказ от алкоголя.
- Своевременное лечение болезней органов брюшной полости и ЖКТ.
- Постоянное соблюдение диеты.
Соблюдение этих мероприятий позволяют продлить стабильность ремиссий, а правильно подобранные медикаментозные средства укрепляют их длительность.
Особенности питания

Строгое соблюдение диеты при данной патологии позволяет существенно снизить риск рецидивных моментов. Если приступ имеет яркую выраженность, пациенту показано голодание на протяжении 3-5 дней. Такие препараты, как раствор белков, плазмы и электролиты вводятся в организм при помощи инъекций.
Если через 3-5дней состояние больного заметно улучшилось, можно потихоньку начинать принимать еду. Вся пища быть перетертой или тщательно измельченной, содержать в себе много легкоперевариваемых белков (нежирные виды рыбы и мяса, яичный белок). Нельзя увлекаться жирными и кислыми продуктами. Нижеприведенная категория пищевых товаров строго под запретом:
- Алкоголь.
- Газированные напитки.
- Консервы и соленья.
- Кислые фрукты и ягоды.
- Бобовые культуры.
- Жирные сорта мяса, птицы и рыбы, дичь.
- Острые специи и приправы.
Питание больного с хроническим панкреатитом должно быть дробным и не менее чем 5-6 раз в день.
Лечение народными рецептами

Нетрадиционная медицина предлагает немало хороших народных средств, помогающие снизить проявления этого серьезного недуга. В комплекте с медикаментозными препаратами и диетой, отвары, настои, фиточаи укрепляют лечебный эффект лекарств, а также благотворно воздействуют на общее состояние организма и на воспаленную железу.
Сборы должны состоять из трав с противовоспалительным действием, антибактериальным и ветрогонным свойствами, выраженной спазмолитической активностью, без резкого желчегонного эффекта и не усугубляющие воспалительный процесс. Например, перечная мята, аптечная ромашка, плоды фенхеля или укропа, кориандр, корневища валерианы, бессмертник, календула и др.
При сочетании хронического воспалительного процесса и заболеваний других органов ЖКТ (желудка, печени, желчного пузыря, кишечника и пр.) рекомендуется составлять комплексные сборы, направленные на устранение сразу нескольких проблем.
- При сильном метеоризме рекомендован сбор из смеси мяты и ромашки (по три части каждого ингредиента) и корня валерианы (две части).
- От запоров – сочетание листьев сены и коры крушины (по три части) с семенами аниса (по две части), корнем солодки и семенами кориандра (по одной части).
- На фоне развития сахарного диабета показан сбор из равных частей листьев малины, черники и брусники.
- Для укрепления иммунитета используют сбор из плодов шиповника и боярышника (по три части), корневищ девясила и эхинацеи (по две части), корневища родиолы розовой и семена лимонника китайского (по одной части)
Примерно ½ ложки выбранного сбора заливают стаканом кипятка и настаивают 20-30 минут, после чего делят на три части и выпивают в течение дня до приема пищи.
Однако их прием непременно следует согласовать с лечащим врачом, и пациент должен неукоснительно следовать правилу: допустимость применение всех средств нетрадиционной лечебницы целесообразно только тогда, когда болезнь находится в ремиссии. В случае обострения патологии употребление любых травяных настоев и так далее могут раздражать ткани воспаленной железы, тем самым усугубляя состояние больного.
Заключение
Лечение хронического воспаления поджелудочной железы должно осуществляться под присмотром гастроэнтеролога, а при необходимости потребуется консультация диетолога и эндокринолога. Только тщательное соблюдение всех рекомендаций вышеуказанных специалистов помогут человеку уменьшить риск активного проявления обострений.
Загрузка…
Источник


