Полиорганная недостаточность при деструктивном панкреатите
Библиографическое описание:
Нестеренко С. П. Оценка полиорганной недостаточности при остром панкреатите // Молодой ученый. 2014. №19. С. 112-115. URL https://moluch.ru/archive/78/13569/ (дата обращения: 23.01.2020).
Изучено функциональное состояние органов/систем при различных клинико-морфологических формах острого панкреатита. Установлены сроки и последовательность поражения органов и систем при данной патологии.
Ключевые слова: острый панкреатит, полиорганная недостаточность.
Синдром полиорганной недостаточности в настоящее время определяется как универсальное поражение двух и более органов и систем организма в результате тяжёлой неспецифической стресс-реакции на множественные этиологические факторы, когда нарушения физиологических функций отдельных органов и систем не могут спонтанно восстанавливаться путём ауторегуляции и требуют частичной или полной коррекции или протезирования утраченных функций [1].
Несмотря на определенные достижения последних лет в улучшении диагностики, прогнозирования и лечения, острый панкреатит остается одной из актуальных проблем неотложной хирургии и интенсивной терапии, что обусловлено неуклонным ростом заболеваемости, увеличением доли случаев некротического панкреатита и стабильно высокими показателями летальности [1,3,6,7].
Согласно сборной статистике, в зависимости от демографических и этнических особенностей, уровня экономического и социального развития региона число случаев острого панкреатита варьирует от 5 до 80 на 100 тыс. населения в год [2,3,4]. В структуре острой хирургической патологии органов брюшной полости общехирургических стационаров острый панкреатит вышел на первое место по частоте, опережая по темпам роста заболеваемости прочие нозологические формы [3,5,6,7], при этом удельный вес больных острым панкреатитом составляет 10–25 % [4,5,6,7], а по отдельным сведениям достигает 40 % [4]. В литературных источниках последних лет достаточно полно освещены этиологические моменты, приводящие к развитию острого панкреатита, однако патогенетические механизмы развития заболевания до конца не раскрыты. Одним из недостаточно изученных остается вопрос содружественного поражения различных органов. Поэтому разработка новых схем лечения этой грозной патологии не может не базироваться на знаниях этого аспекта болезни
Цель: установить последовательность поражения органов при различных формах острого панкреатита.
Задачи:
1. Оценить функциональное состояние органов и систем при различных формах острого панкреатита по В. В. Чаленко (1998);
2. Установить сроки поражения органов в зависимости от момента начала заболевания.
Материал и методы
В основу работы положен ретроспективный анализ историй болезни 77 пациентов с острым панкреатитом, находившихся на лечении в 432 ГВКМЦ г. Минска с 2007 по 2013 гг.
Результаты и обсуждения
При анализе историй болезни пациентов было установлено следующее: мужчины чаще заболевают панкреатитом (примерно 90 %, соответственно 10 % — женщины). Средний возраст 50 лет±5 лет. Алкоголь как этиологический фактор стоит на первом месте, патология билиарного тракта на втором (у женщин на первом месте заболевания билиарной системы). 50 % больных при отечном панкреатите поступают до 1 суток; 30 % больных при неинфицированном панкреатите поступают до 1 суток, 37 %-позже 3 суток; 100 % больных при инфицированном панкреатите поступают позже 3 суток (таблица 1).
Таблица 1
Характеристика сравниваемых групп
Показатель | Отечный | Неинфицированный | Инфицированный |
Пол: 1. мужчины 2. женщины | 90 % 10 % | 91,5 % 8,5 % | 89 % 11 % |
Возраст | 57±5лет | 50±5лет | 46±5лет |
Этиология: 1. алиментарный 2. билиарный 3. прочие причины | 66 % 11 % 23 % | 71 % 24 % 5 % | 77 % — 23 % |
Сроки от начала заболевания: 1. до 12 ч 2. 13–24 ч 3. 25–72 ч 4. позже 72 ч | 55 % — 33 % 12 % | 33 % 15 % 15 % 37 % | — — — 100 % |
Для оценки функционального состояния органов и систем использовали классификацию по В. В. Чаленко (1998), согласно которой выделяют удовлетворительную функцию, компенсированную недостаточность, несостоятельность функции органа.
Функцию печени оценивали по показателям:
1. Билирубина;
2. АсАТ/АлАТ (коэффициент де Ритиса).
Поступление больных в разные сроки позволило нам выявить развитие органной недостаточности (рис. 1).
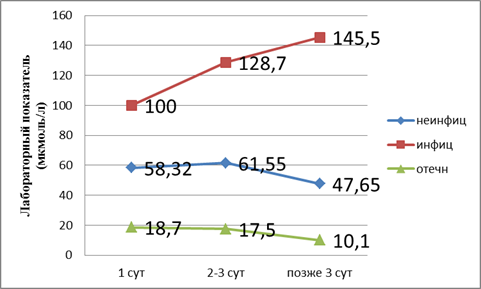
Рис. 1. Показатели билирубина в динамике
Из графика следует, что, согласно классификации по В. В. Чаленко, при отечном панкреатите развивается дисфункция печени, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном — компенсированная недостаточность. При инфицированном панкреатите развивается декомпенсированная недостаточность печени. Поражение печени при неинфицированном панкреатите происходит на третьи сутки. Далее при адекватном лечении процесс купируется. При инфицированном панкреатите мы наблюдаем рост показателей билирубина.
Если оценку произвести по коэффициенту де Ритиса (рис. 2), то можно сказать, что, как и при оценке показателя билирубина, при отечном панкреатите развивается дисфункция печени, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном — компенсированная недостаточность. При инфицированном панкреатите развивается декомпенсированная недостаточность печени.
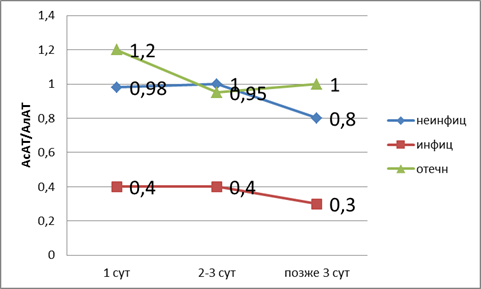
Рис. 2. Показатели коэффициента де Ритиса
Функцию почек оценивали по показателям креатинина и мочевины в крови (таблица 2).
Таблица 2
Изменение показателей креатинина и мочевины
Срок от момента заболевания | Отечный | Неинфицированный | Инфицированный | |||
Креатинин (мкмоль/л) | Мочевина (ммоль/л) | Креатинин (мкмоль/л) | Мочевина (ммоль/л) | Креатинин (мкмоль/л) | Мочевина (ммоль/л) | |
1 сутки | 110 | 8,025 | 128,44 | 8,5 | 143,2 | 9,7 |
2–3 сутки | 100,54 | 7,55 | 145,6 | 9,8 | 162,5 | 10,26 |
Позже 3 сут | 80,75 | 6,3 | 100,3 | 7,2 | 204,86 | 11,3 |
При отечном панкреатите развивается дисфункция почек, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном-компенсированная недостаточность почек. При инфицированном панкреатите развивается декомпенсированная недостаточность. Поражение почек происходит при неинфицированном панкреатите на третьи сутки, но при адекватной терапии процесс купируется. При инфицированном панкреатите мы наблюдаем рост лабораторных показателей креатинина и мочевины.
Функцию легких оценивали по показателям pCO2, pO2 в венозной крови и рентгенологическому признаку. В результате исследования установлено, что при отечном панкреатите развивается дисфункция легких, так как лабораторные показатели в пределах верхней границы нормы. При неинфицированном развивается компенсированная недостаточность, а при инфицированном панкреатите развивается декомпенсированная недостаточность легких. Поражение легких происходит при неинфицированном панкреатите через 24 часа с момента заболевания, но при адекватной терапии процесс купируется. При инфицированном панкреатите мы наблюдаем рост лабораторных показателей. Рентгенологически при отечном панкреатите изменений со стороны легких не выявлено. При неинфицированном рентгенологически встречаются в 39 % реактивный плеврит, 4 % составили пневмонии. При инфицированном панкреатите в 68 % встречается реактивный плеврит, пневмонии составили 7 %.
Выводы:
1. При панкреатите возникает поражение органов-мишеней: легких, печени и почек с нарушением функции;
2. Поражение легких возникает одним из первых (через 24 часа от момента заболевания) и проявляется развитием РДСВ;
3. Вовлечение в патологический процесс печени и почек происходит позднее — через 72 часа от начала заболевания;
4. При отечном панкреатите, который носит абортивное течение, развивается дисфункция органа. При неинфицированном — компенсированная недостаточность, а при инфицированном панкреатите развивается декомпенсированная недостаточность функции органа.
Литература:
1. Голуб, И. Е. Полиорганная недостаточность: Учебное пособие / И. Е. Голуб, Л. В. Сорокина, Е. С. Нетесин. — Иркутск: ИГМУ. — 2011. — 25 с.
2. Рузавина, А. В. Системные факторы прогрессирования острого панкреатита: автореф. дис. канд. мед. наук: 14.01.17 / А. П. Власов. — Ульяновск, 2012. — 17с.
3. Семенова, А. С. Оценка эндогенной интоксикации при остром панкреатите / А. С. Семенова // Поколение СГМУ 2003: новые рубежи: Сб. научно-практической конференции СГМУ. — Саратов, 2003. — С. 44.
4. Багненко, С. Ф. Хирургическая панкреатология / С. Ф. Багненко, А. А. Курыгин, Г. И. Синченко. — СПб.: Издательство «Речь», 2009. — 603 с.
5. Балныков, С. И. Прогнозирование исхода заболевания у больных некротическим панкреатитом / С. И. Балныков, Т. Ф. Петренко // Хирургия. — 2010. — № 3. — С. 57–59.
6. Гальперин, Э. И. Панкреонекроз: неиспользованные резервы лечения (дискуссионные вопросы к круглому столу) / Э. И. Гальперин, Т. Г. Дюжева // Анналы хирург. гепатологии. — 2007. — Т. 12, № 2. — С. 46–51.
7. Клиническая хирургия: национальное руководство: в 3 т. / под ред. В. С. Савельева, А. И. Кириенко. — М.: ГЭОТАР-Медиа, 2009. — т. 2. — 832 с.
Основные термины (генерируются автоматически): острый панкреатит, инфицированный панкреатит, отечный панкреатит, компенсированная недостаточность, верхняя граница нормы, неинфицированный панкреатит, момент заболевания, показатель, сутки, функциональное состояние органов.
Источник
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
Общие сведения
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах. Также растет и число деструктивных форм панкреатита, в частности панкреонекроза — до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%. Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Панкреонекроз
Причины панкреонекроза
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя. Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом. Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
Патогенез
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы. Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков. Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
Классификация
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Симптомы панкреонекроза
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит. На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула. На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает. Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость. Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови. Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула. Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Осложнения
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Диагностика
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом. Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии. В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани). Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации. Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики. Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.

КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза
Консервативная терапия
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости — наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы). В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Прогноз и профилактика
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств. Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х109/л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани. Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Источник

