Патогенез острого панкреатита схема
В
физиологических условиях клетки
поджелудочной железы, продуцирующие
пищеварительные ферменты, защищены от
самопереваривания благодаря наличию
уникальных механизмов. Во-первых, эти
ферменты вырабатываются в виде неактивных
форм. Во-вторых, субклеточные компартменты,
содержащие зимогенные гранулы,
анатомически разделены. В-третьих,
проферменты в секреторных гранулах
упакованы в комплексе с ингибиторами
протеаз и окружены белком паракристаллином.
И, наконец, в-четвертых, в зимогенных
гранулах присутствуют низкие концентрации
ионизированного кальция, а рН внутренней
среды гранул смещено в кислую сторону,
что препятствует преждевременной
активации проферментов в клетках
поджелудочной железы. При несостоятельности
этих механизмов создаются условия для
внутриклеточной активации проферментов
и самопереваривания (аутодигестии)
клеток поджелудочной железы, т.е. для
развития острого панкреатита.
Причины,
вызывающие острый панкреатит, бывают
экзогенные и эндогенные. К экзогенным
причинам относятся:
прием
больших доз алкоголя, особенно при
наличии сопутствующей желчнокаменной
болезни (ЖКБ);вирусы
(эпидемического паротита, Коксаки и
др.);травмы,
хирургические вмешательства, инвазивные
диагностические исследования;прием
некоторых лекарственных препаратов
(диуретиков тиазидового ряда, этакриновой
кислоты, фуросемида; азатиоприна,
вальпроевой кислоты, эстроген-содержащих
препаратов, тетрациклина, сульфаниламидов,
пентамидина и др.);укус
скорпиона.
Острый
панкреатит может быть вызван эндогенными
причинами:
обструкцией
общего желчного протока конкрементами
при ЖКБ, а также рефлюксом желчи в
панкреатические протоки;отеком
или спазмом сфинктера Одди;гиперкальциемией,
например, при гиперфункции паращитовидных
желез;пенетрацией
в поджелудочную железу пептической
язвы.
Дислипопротеинемии
I,
IV,
V
типов, заболевания соединительной ткани
и почечная недостаточность также часто
осложняются развитием острого панкреатита.
Иногда точную причину острого панкреатита
установить не удается, и в этом случае
говорят об идиопатическом остром
панкреатите.
Патогенез
острого панкреатита можно представить
в виде схемы:
действие
патогена
развитие универсальных механизмов
повреждения экзокринных клеток
поджелудочной железы («окислительный»
и «нитрозилирующий» стресс, уменьшение
образования АТФ, увеличение содержания
внутриклеточного ионизированного
кальция)
повреждения структуры внутриклеточных
микротрубочек и микрофиламентов
нарушение выделения зимогенных гранул
в панкреатические протоки
”панкреастаз”
смешивание содержимого гранул лизосом
и зимогенных гранул
внутриклеточная активация трипсиногена
и превращение его в трипсин
запуск каскада активации остальных
проферментов и других биологически
активных веществ.
Трипсин
способен активировать панкреатическую
липазу, которая разрушает мембраны
клеток поджелудочной железы и вызывает
их жировой некроз. Активация фосфолипазы
А2 (ФЛ А2) под влиянием трипсина приводит
к расщеплению лецитина клеточных мембран
до лизолецитина, лизолецитина, обладающего
мембранотоксическим действием и
усугубляющим выраженность повреждения
клеток поджелудочной железы. Трипсин
также способствует превращению
панкреатической проэластазы в активную
эластазу. Последняя нарушает целостность
кровеносных сосудов поджелудочной
железы и увеличивает их проницаемость,
способствуя тем самым усилению отека
поджелудочной железы. Кроме того, под
влиянием трипсина из калликреиногена
образуются большие количества калликреина
и брадикинина. Эти медиаторы воспаления
способны активировать эндотелиоцитарную
конституциональную NO-синтазу
кровеносных сосудов не только поджелудочной
железы, но и всего организма. Увеличение
образования оксида азота в кровеносных
сосудах ведет к снижению их тонуса,
увеличению их проницаемости, отеку
поджелудочной железы и артериальной
гипотензии. Брадикинин, взаимодействуя
с соответствующими рецепторами, вызывает
боль, которая при остром панкреатите
может быть нестерпимой; некоторые
пациенты характеризуют ее как «чувство
вбитого кола в подреберье». Трипсин
также способствует превращению
протромбина в тромбин, что, совместно
с активацией тромбоцитов провоспалительными
цитокинами и другими медиаторами
воспаления приводит к развитию
ДВС-синдрома.
Попадание
содержимого секреторных гранул в
интерстиций поджелудочной железы
хемоаттрактантное действие компонентов
гранул
привлечение в очаг воспаления клеток
лейкоцитарного ряда
активация нейтрофилов и макрофагов
выделение в интерстициальное пространство
АФК и АФА, а также протеаз – катепсинов
B,
D,
G, коллагеназы и эластазы; образование
макрофагами провоспалительных цитокинов
ФНО-,
ИЛ-6, ИЛ-8
амплификация локального воспаления
развитие системного воспалительного
ответа.
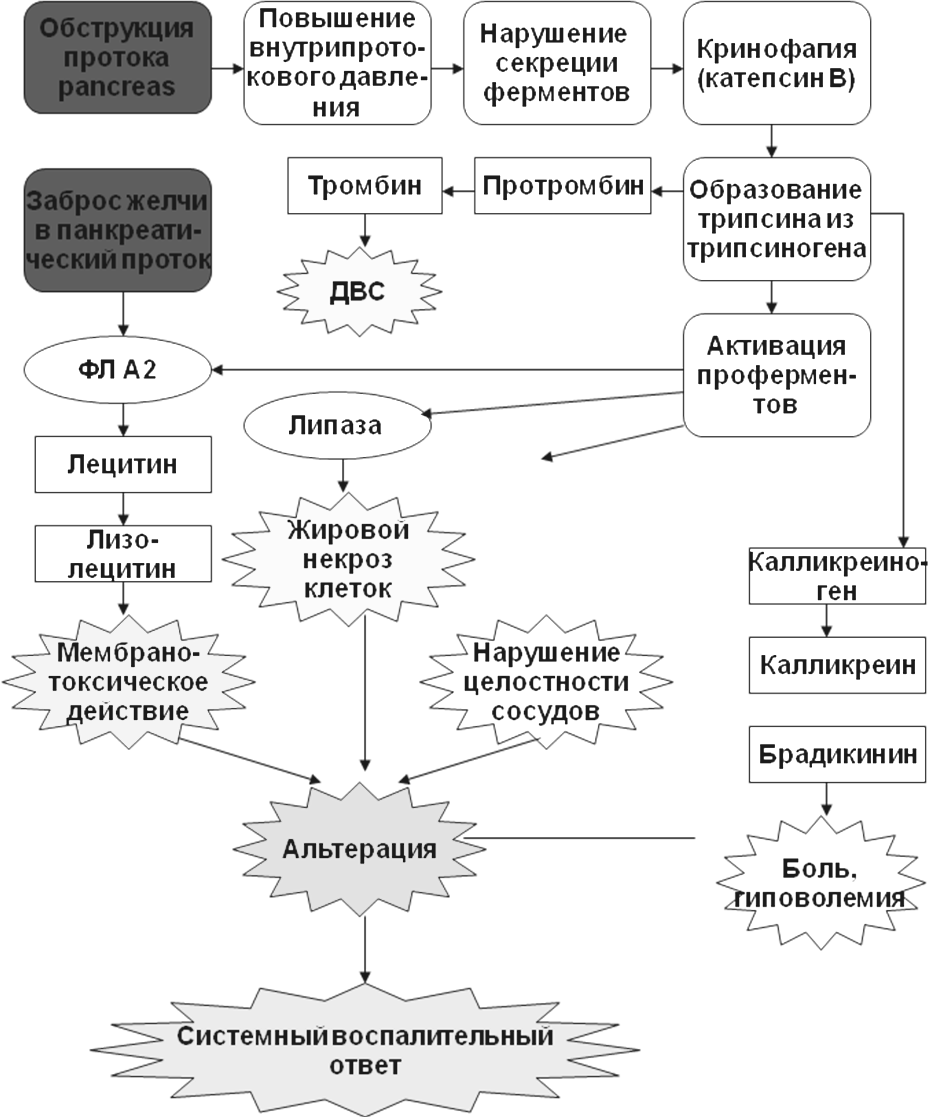
Рис.
Патогенез острого панкреатита
Существуют
некоторые особенности механизмов
возникновения острого панкреатита при
действии различных патогенов. Так, одна
из наиболее частых причин острого
панкреатита – употребление чрезмерных
количеств алкоголя. В этом случае
развитию панкреатита способствуют:
стимуляция этанолом внешнесекреторной
функции поджелудочной железы; спазм
или острый отек сфинктера Одди под
действием этанола, приводящие к увеличению
давления в протоках поджелудочной
железы; повышение активности окислительного
пути деградации этанола в поджелудочной
железе и гибель части ее паренхиматозных
клеток в результате «окислительного»
стресса. При ЖКБ могут наблюдаться спазм
или отек сфинктера Одди, либо заброс
желчи и содержимого 12-перстной
кишки
в протоки поджелудочной железы. При
этом внутриклеточной активации
проферментов предшествует активация
фосфолипазы А2.
Морфологически
острый панкреатит может проявляться
острым отеком поджелудочной железы,
геморрагическим воспалением,
панкреонекрозом и гнойным воспалением.
Достаточно часто при остром панкреатите
пациенты погибают из-за развития
системных осложнений.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Классификация
Схема патогенеза гемодинамических нарушений при остром панкреатите
Схема патогенеза острого панкреатита
МКБ 10
Классификация
ЗАБОЛЕВАНИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Поджелудочная железа филогенетически и анатомически тесно связана с печенью, двенадцатиперстной кишкой. Раncreas — «поддон для плоти», «подушка для желудка». Она расположена поперек на уровне I-II поясничных позвонков (справа- головка и крючковидный отросток прилежат к двенадцатиперстной кишке, слева – хвост достигает ворот селезенки). Левее головки и позади нее проходят верхнебрыжеечные сосуды, здесь железа становится тоньше. Это место называют перешейком, который продолжается левее в тело и хвост.
Спереди и снизу тело и хвост железы покрыты брюшиной, иногда называемой «капсулой» от которой в железу входят соединительнотканные перегородки, разделяющие паренхиму железы на дольки, которые делятся на группы клеток, составляющих ацинусы. Образуясь из двух зачатков дорзаль-ного и вентрального, поджелудочная железа дренируется через два протока, которые соединяются в области головки. В дальнейшем Вирсунгов проток впадает в ампулу большого дуоденального соска (раpilla vateri), а Сантаринов (d. Santorini) на 2 см выше впадает в двенадцатиперстную кишку самостоятельно.
В 7% случаев протоки не соединяются, в таких случаях d. Santorini дренирует тело и хвост, а Вирсунгов проток только головку и крючковидный отросток.
Поджелудочная железа выделяет в кровь гормоны (инсулин, глюкагон, соматостатин и некоторые полипептиды, ингибитор протеаз).
В просвет 12-перстной кишки выделяется большое количество бикарбонатов (до 2000 ml) и панкреатические ферменты: трипсин, имотрипсин, липаза, амилаза и др. Несмотря на то, что амилаза также образуется в слюнных железах, в молочных при лактации, в печени, маточных трубах, определение концентрации амилазы в крови и моче — наиболее распространенный тест при любой патологии поджелудочной железы.
I. Пороки развития:
1. Аномалия положения
2. Добавочная железа
3. Кольцевидная железа
II. Повреждения:
1. Закрытые
2. Открытые
Ш.Панкреатиты:
1. Острые
2. Хронические
IV. Опухоли:
1. Доброкачественные
2. Злокачественные
V. Кисты:
1. 1.Ложные
2. Истинные
VI. Свищи:
1. Наружные
2. Внутренние
| К85 | Острый панкреатит |
| К86 | Другие болезни поджелудочной железы |
| К86.0 | Хронический панкреатит алкогольной этиологии |
| К86.1 | Другие хронические панкреатиты |
| К86.2 | Киста поджелудочной железы |
| К86.3 | Ложная киста поджелудочной железы |
| К86.8 | Другие уточненные болезни поджелудочной железы |
| К86.9 | Болезнь поджелудочной железы неуточненная |
| К87* | Поражения желчного пузыря, желчевыводящих путей и поджелудочной железы при болезнях, классифицированных в других рубриках |
| К87.0* | Поражение желчного пузыря и желчевыводящих путей при болезнях, классифицированных в других рубриках |
| К87.1* | Поражение поджелудочной железы при болезнях, классифицированных в других рубриках |
Острый панкреатит – воспалительно-некротическое поражение поджелудочной железы, развивающееся в результате ферментативного аутолиза или самопереваривания.
Среди острых хирургических заболеваний органов брюшной полости панкреатит занимает по частоте третье место после острого аппендицита и острого холецистита. Женщины страдают острым панкреатитом в 3-4 раза чаще, чем мужчины.
Причины, вызывающие острый панкреатит:
1. Билиарно-панкреатический рефлюкс, обусловленный блокадой устья фатерова сосочка.
2. Блокада оттока панкреатического сока.
3. Повреждение ацинозных клеток поджелудочной железы при закрытой и открытой травме живота, оперативных вмешательствах, экзогенных интоксикациях, алиментарных нарушениях (алкоголь).
4. Острые расстройства кровообращения в железе (перевязка, тромбоз, эмболия, сдавление сосудов и др.)
5. Дуодено-панкреатический рефлюкс.
6. Эндокринные нарушения (гиперпаратиреоз, беременность, длительное лечение кортикостероидами, выраженная гиперлипидемия).
7. Аллергические и аутоиммунные компоненты. Меders и Brown назвали 140 причин панкреатита.
(принята на V Всероссийском съезде хирургов в 1978 году)
1. Отечный панкреатит.
2. Жировой панкреонекроз.
3. Геморрагический панкреонекроз.
I стадия – шока, гемодинамических нарушений 1-3 суток.
II стадия – функциональной недостаточности паренхиматозных органов (5-7 сутки).
III стадия – постнекротических и гнойных осложнений (2-4 недели).
Дата добавления: 2014-02-03; просмотров: 2438; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Студент — человек, постоянно откладывающий неизбежность… 10574 — | 7333 — или читать все…
Читайте также:
Источник
Патогенез острого панкреатита достаточно исследованная проблема, которая имеет важное значение в изучении заболеваний желудочно-кишечного тракта.

Панкреатит, вопреки расхожему мнению, это не одно конкретное заболевание, а целая группа синдромов и патологических состояний, которые характеризуются воспалением поджелудочной железы. Кроме прочего, данное состояние характеризуется наличием дегенеративных процессов, то есть изменений тканей поджелудочной железы. Острый панкреатит, в свою очередь, это остро протекающее воспалительное заболевание, имеющее полиэтиологическую природу. Для того чтобы понять суть возникающих патологических процессов, следует знать о некоторых особенностях анатомии и физиологии поджелудочной железы.
Поджелудочная железа – часть пищеварительной системы человека. Это достаточно крупная железа, которая одновременно является железой внешней и внутренней секреции. С одной стороны, поджелудочная железа выделяет специфические ферменты, участвующие в процессе пищеварения, а с другой, производит гормоны, принимающие активное участие в обмене белков, жиров и углеводов. Таким образом, любые функциональные нарушения в работе поджелудочной железы приводят к серьезным проблемам в организме в целом. Секреты поджелудочной железы нейтрализуют кислую среду желудка, а потому нарушения в работе этой железы приводят, кроме прочего, к повышению кислотности и к проблемам связанным с этим.
Анатомия поджелудочной железы
 Поджелудочная железа взрослого человека представляет собой удлиненное образование, которое расположено несколько сзади желудка. Данный орган имеет серовато-розовый цвет и длину около 22 сантиметров. Весит поджелудочная железа примерно 70-90 граммов. В анатомическом строении железы принято выделять три структурных элемента: головку, шейку и хвост. Головка железы располагается в изгибе двенадцатиперстной кишки, тело примыкает задней поверхностью к позвоночному столбу и имеет треугольную форму, а хвост простирается до самой селезенки.
Поджелудочная железа взрослого человека представляет собой удлиненное образование, которое расположено несколько сзади желудка. Данный орган имеет серовато-розовый цвет и длину около 22 сантиметров. Весит поджелудочная железа примерно 70-90 граммов. В анатомическом строении железы принято выделять три структурных элемента: головку, шейку и хвост. Головка железы располагается в изгибе двенадцатиперстной кишки, тело примыкает задней поверхностью к позвоночному столбу и имеет треугольную форму, а хвост простирается до самой селезенки.
Формирование поджелудочной железы начинается еще в эмбриональном периоде (примерно 3 неделя беременности) и полностью заканчивается у детей 5-6 года жизни. У новорожденных поджелудочная железа имеет малый размер и достаточно подвижна.
Этиология острого панкреатита
Острый панкреатит является одним из трех заболеваний ЖКТ, которые наиболее распространены в практика врачей-гастроэнтерологов и требуют лечения в стационаре. Количество людей, страдающих данным заболеванием, ежегодно растет, а их возраст становится все более юным. По мнению специалистов, причина такого положения кроется в том, что молодые люди все реже придерживаются принципов здорового образа жизни и диетического питания. Среди наиболее распространенных причин возникновения острого панкреатита у пациентов среднего возраста отмечается злоупотребление алкоголем и вредные пищевые привычки. Острая, соленая и другая “агрессивная” пища, которая употребляется с завидной регулярностью, может стать причиной развития заболевания или рецидива уже имеющейся патологии.
 Кроме того, существует еще ряд этиологических причин, способных спровоцировать обострение заболевания:
Кроме того, существует еще ряд этиологических причин, способных спровоцировать обострение заболевания:
- наличие в анамнезе желчнокаменной болезни;
- бактериальное поражение органов желудочно-кишечного тракта;
- различные общие инфекционные заболевания;
- травмы железы;
- хирургические вмешательства по поводу различных патологических состояний желчевыводящих путей;
- воспалительные заболевания органов пищеварения;
- системный и длительный прием некоторых лекарственных препаратов (диуретиков, кортикостероидов, азатиоприна и т.д.);
- врожденные или приобретенные аномалии развития железы;
- тяжелые аутоиммунные заболевания (муковисцидоз и другие);
- генетическая предрасположенность пациента и т.д.
Патогенез острого панкреатита
Патогенез острого панкреатита – это достаточно сложная цепь изменений, которые затрагивают не только поджелудочную железу, но и весь организм в целом. Какие механизмы начинают работать при наличии вышеупомянутых факторов и почему возникает данное патологическое состояние? Прежде всего, стоит отметить, что любая из причин развития панкреатита провоцирует нарушение тока панкреатического сока и активное образование ферментов данной железы. То есть возникает следующая ситуация: поджелудочная железа активно вырабатывает ферменты, но их естественный ток нарушен.
 Таким образом, возникает панкреатический блок – состояние, способное привести к следующим серьезным последствиям:
Таким образом, возникает панкреатический блок – состояние, способное привести к следующим серьезным последствиям:
- спазм сфинктера поджелудочной железы;
- рефлюкс (неправильное или ретроградное движение) дуоденального содержимого;
- отек сосочков;
- рефлюкс желчи;
- активация образования ферментов и т.д.
Нарушенный, по вышеуказанным причинам, отток секреторного содержимого поджелудочной железы приводит к тому, что возникает повышенное гидростатическое давление в протоках поджелудочной железы. Именно гипертензия (повышенное давление) разрушающе действует на клетки поджелудочной железы, что и приводит к возникновению острого воспалительного процесса. Патогенез острого панкреатита сопровождается сильным отеком тканей, а также поражением сосудов железы.
Кроме прочего, ферментное содержимое воспаленной поджелудочной железы имеет свойство попадать в общий кровоток. Именно это становится причиной ряда общих нарушений состояния пациента. Попадая в кровь, ферменты поджелудочной железы повреждают глобулины и различные белки сыворотки крови. При этом образуется большое количество продуктов распада, которые разносятся кровотоком во все органы и системы человека, что приводит к нарушению их функций и даже разрушению. Именно в связи с тем, что в кровь попадают продукты распада, у пациентов, страдающих данным заболеванием, часто наблюдаются признаки общей интоксикации организма (повышение температуры тела, тошнота и рвота, нарушение общего соматического состояния и другие). Также интоксикация нередко становится причиной состояний, угрожающих не только здоровью, но и жизни пациента.
Как проявляется острый панкреатит?
 Острый панкреатит имеет массу самых разнообразных симптомов, но наиболее распространенный из них – это сильный болевой синдром. Боль имеет такую интенсивность, что пациенты нередко теряют сознание. Кроме того, боль носит постоянный характер и тенденцию усиливаться в положении лежа и после приема пищи.
Острый панкреатит имеет массу самых разнообразных симптомов, но наиболее распространенный из них – это сильный болевой синдром. Боль имеет такую интенсивность, что пациенты нередко теряют сознание. Кроме того, боль носит постоянный характер и тенденцию усиливаться в положении лежа и после приема пищи.
Болевой синдром может локализоваться в области эпигастрия, иметь опоясывающий характер, отдавать в левое подреберье или постоянно быть в этой области. Кроме сильной боли, характерными диагностическими признаками острого панкреатита являются:
- тошнота;
- неукротимая рвота, не приносящая пациенту должного облегчения;
- резкое повышение температуры тела до фебрильных показателей;
- желтушность кожных покровов различной интенсивности.
У некоторых пациентов наблюдаются кровоизлияния в области пупочного кольца, а также вздутие живота, изжога и другие клинические симптомы. В клиническом течении заболевания отмечается некоторая цикличность. В первые сутки у пациентов наблюдается сильный болевой синдром, что является основным диагностическим признаком. На вторые сутки боль становится менее интенсивной, но нарастают явления общей интоксикации. На 5-6 сутки наступает улучшение, но опасность составляют вторичные поражения и гнойные осложнения заболевания.
Следует заметить, что острый панкреатит – это серьезное заболевание, которое при отсутствии адекватной терапии может привести к летальному исходу или возникновению серьезных осложнений. Наличие симптомов острого панкреатита должно стать для пациента поводом немедленно вызвать скорую помощь. Данное заболевание в большинстве случаев подлежит лечению в условиях специализированного стационара, а в особо тяжелых клинических случаях требует хирургического вмешательства.
https://www.youtube.com/watch?v=EdAuCbVF7RU
Не стоит забывать, что именно несвоевременное обращение к врачам часто становится причиной непоправимых последствий.
Источник

