Панкреатит у дітей лікування
Панкреатит – це захворювання, субстратом якого є запальний процес в підшлунковій залозі, що веде до руйнування її тканини. Дана патологія може зустрітися не тільки у дорослого пацієнта, але і у дитини. Панкреатит у дітей має свої особливі симптоми і лікування.
Панкреатит у дітей симптоми
 До деструкції органу здатна привести активація власних ферментів у вивідних протоках. Даний процес можуть запустити:
До деструкції органу здатна привести активація власних ферментів у вивідних протоках. Даний процес можуть запустити:
- Запальні захворювання ШКТ. Наприклад, при гастродуоденіті їжа не перетравлюється належним чином і провокує виникнення застійних явищ у кишечнику. Відтік секрету підшлункової залози може. У свою чергу, ферменти передчасно активуються у вивідних протоках органу, сприяючи руйнуванню навколишнього тканини. Деструкція приводить запуску запальної реакції.
- Травма живота. Наприклад, сильний удар в передню черевну стінку здатний привести до пошкодження підшлункової залози і, отже, активації аутолізу (самопереварювання).
- Вроджені аномалії будови підшлункової залози і вивідних проток.В таких випадках ознаки панкреатиту у дітей починається з самого раннього віку.
- Порушення відтоку жовчі. Якщо сфінктер Одді спазмирован, або його просвіт перекритий каменем, то частина вийшов з жовчного міхура вмісту спрямовується в панкреатична протока і запускає активацію ферментів підшлункової залози.
- Кальциноз проток підшлункової залози. Одна з причин – використання вітаміну Dв дозуванні, що перевищує гранично допустиму. Подібний панкреатит у дітей виникає при лікуванні і профілактиці рахіту.
- Перекриття просвіту вивідних проток. В якості перешкоди, що заважає панкреатическому секрету вийти в 12-палу кишку, можуть виступати скупчення паразитів, жовчні камені.
Причиною, з якої виникає гострий панкреатит у дітей, можуть виступати фактори, не в’язані з передчасною активацією ферментів. Серед них:
- Аутоімунне ураження паренхіми підшлункової залози. Внаслідок деяких вірусних і бактеріальних інфекцій з’являється аутоагресія до клітин організму до власних тканин. Імунна система починає «атакувати» підшлункову залозу і запускає процес запалення.
- Пряму токсичну дію на орган. Реактивний панкреатит у дитини може бути спровокований прийомом деяких ліків: нестероїдних (аспірин) і стероїдних протизапальних (преднізолон) коштів, петлевих діуретиків (фуросемід).
До захворювання здатне привести отруєння важкими металами (наприклад, ртуті з розбитого градусника). На жаль, серед дітей фіксуються випадки панкреатиту алкогольного генезу.
Сприяючим фактором, що сприяє запаленню підшлункової залози, є неправильне харчування. Найчастіше розвиваються ознаки панкреатиту у дітей, які вживають жирну їжу. Це пов’язано з підвищенням навантаження на залозу і, отже, збільшенням вироблення агресивного підшлункового соку.
Види і симптоми панкреатиту у дітей
 Гострий панкреатит
Гострий панкреатит
Гострий характер перебігу захворювання, як правило, обумовлений вираженим запальним набряком паренхіми. В основному цей набряк буває спровокована контакту з харчовими та лікарськими алергенами. При відсутності належного лікування є ризик формування панкреонекрозу: передчасна активація ферментів призводить до самоперевариванию залози.
Запалення підшлункової залози у дитини може проявлятися у формі наступних синдромів:
- Больовий. Діти молодшого віку скаржаться на розлиту біль по всьому животу, або навколо пупка. Нерідко вона виникає через деякий час після прийому жирної їжі. Старша вікова група вказує на неприємні відчуття в епігастральній області. Складніше із справа обстроит з немовлятами: наявність болю вони сигналізують лише занепокоєнням і плачем.
- Диспепсичний. Проявляється у вигляді нудоти та блювання, що не приносить полегшення (одна з основних відмінностей від гастриту і виразкової хвороби шлунка). На цьому симптоми панкреатиту у дітей не закінчуються: турбує багаторазова діарея, дитина скаржиться на сухість у роті і часто просить пити. При огляді звертає на себе увагу наявність білого нальоту на язиці.
- Астеновегетативний. Проявляється у вигляді слабкості, млявості, пітливості. Діти молодшого віку стають плаксивими, дратівливими.
- Гіпертермія. Зазвичай температура тіла ледь достигет 37°С. Високі показники спостерігаються при гнійно-некротичній формі гострого панкреатиту.
Хронічний панкреатит у дітей
Гострий панкреатит має тенденцію до хронізації. Така форма панкреатиту має періоди ремісії і загострення. При наявності хронічного запального процесу, ділянки функціонально активної тканини підшлункової залози назавжди заміщуються неробочої сполучної. Під час ремісії панкреатит не має симптомів і тому часто упускається з виду. Якщо знову запалилася підшлункова залоза, симптоми у дітей будуть схожі з такими при гострій формі хвороби.
Реактивний панкреатит у дітей
Відрізняється від інших тим, що виникає на тлі патології, спочатку не надає пряме вплив на підшлункову залозу. Реактивний панкреатит є найчастішою формою розглянутого захворювання. Пусковим механізмом може бути перенесене ГРЗ вірусної етіології (аутоімунна агресія), гастроентерит (за рахунок загальної дисфункції шлунково-кишкового тракту). Клінічний реактивний панкреатит у дитини не відрізняється від гострого.
Діагностика панкреатиту
 Для створення повної картини хвороби необхідно проведення наступних видів лабораторних досліджень:
Для створення повної картини хвороби необхідно проведення наступних видів лабораторних досліджень:
- Біохімічний аналіз крові (збільшення рівня амілази, ліпази, трипсину);
- Клінічний аналіз крові (прискорення ШОЕ, лейкоцитоз переважно за рахунок нейтрофілів);
- Аналіз сечі на амілазу (позитивний результат);
- Копрограма (фрагменти неперетравленої їжі).
Додаткові методи діагностики:
- УЗД органів черевної порожнини (при гострому процесі – набряк паренхіми підшлункової залози, зниження ехогенності тканини, нечіткість меж органу з-за запалення, при хронічному –неоднорідність ехоструктури за рахунок сполучної тканини);
- Рентгенологічне дослідження з метою диференціальної діагностики (МРТ, КТ черевної порожнини, панорамний рентген-знімок);
- Лапароскопія (у складних діагностичних випадках).
Щоб виявити панкреатит у дитини, симптоми, а також результати лабораторних та додаткових методів дослідження повинні бути піддані комплексної оцінки.
Лікування панкреатиту у дітей
Перші дії батьків і лікарів
Розвиток ознак захворювання підшлункової залози у дитини вимагає негайного виклику лікаря. Під час його очікування необхідно забезпечити дитині повний спокій. При підозрі на гострий панкреатит не можна давати їжу – це призводить до підвищення навантаження на підшлункову залозу і, отже, погіршення стану пацієнта. Лікування панкреатиту у дитини не має особливих відмінностей, залежних від форми захворювання.
Дієта при панкреатиті у дитини
На 3 дні призначається голодна дієта. Дозволено рясне пиття. Оптимальний варіант – зігріта негазована вода. Усуваються зовнішні подразники, що запускають рефлекторну секрецію шлункового соку: запахи їжі і навіть зоровий контакт з їжею.
Як тільки «заспокоїться» підшлункова залоза, симптоми у дитини почнуть зменшуватися, в раціон дозволено поступове введення протертих каш без масла, сухарів з білого хліба. Серед напоїв допустимо вживати слабко заварений чай. Через тиждень дитині можна давати котлети на пару, відварну рибу, нежирні супи. Заборонено вживати в їжу: фруктові соки і сирі овочі, смажену їжу, солодощі з шоколаду. Після настання ремісії дієту необхідно дотримуватися, щонайменше, півроку.
Медикаментозна терапія
Основні цілі лікування, а також призначаються у відповідності з ними групи лікарських засобів:
- Купірування больового синдрому. Використовуються анальгетики (Баралгін), а також спазмолітики (Дротаверин, Папаверин).
- Зменшення вироблення ферментів. Перший механізм, на якому заснована придушення зайвої активності панкреатичної – це призначення препаратів, що знижують кислотність шлунка. З цією метою призначають інгібітори протонної помпи (Омепразол, Пантопразол) і блокатори H-2 гістамінових рецепторів (Фамотидин, Ранітидин). Другий шлях – зменшення навантаження на підшлункову залозу за рахунок замісної ферментної терапії (Мезим, Креон).
- Дезінтоксикація організму. Застосовують внутрішньовенні інфузії глюкозо-сольового розчину.
Якщо виявлено реактивний панкреатит, симптоми та лікування у дітей не будуть мати принципових відмінностей від гострого запалення. Після проведення основного курсу протягом 3 місяців,лікувати дитину продовжують прийомом ферментів. Схема підтримуючої терапії: 14-денний прийом чергується з 7-денною перервою.
Оперативне лікування
Якщо несвоєчасно виявити панкреатит у дітей, симптоми незабаром можуть набувати загрозливого характеру. Коли до хвороби приєдналися серйозні ускладнення, вирішується питання про доцільність хірургічного втручання. Якщо панкреатит супроводжується гнійним процесом, формуванням флегмон і абсцесів, то проводиться резекція частини органу. Лікування подібних ускладнень проводиться «під прикриттям» антибіотиків.
Профілактика
Заходи, необхідні для первинної профілактики:
- Адекватне харчування, відповідне віку дитини;
- Профілактика хвороб ШКТ;
- Попередження появи різних інфекцій і глистових інвазій;
- Суворе дотримання рекомендацій лікаря, відсутність самолікування;
Вторинна профілактика заснована на попередження рецидивів захворювання.Щоб не запустити» панкреатит у дитини, симптоми і лікування повинен знати кожен батько. Для того щоб уникнути загострення хвороби і зберегти здоров’я, необхідно:
- Спостереження у гастроентеролога;
- Регулярна курсова терапія;
- Періодичне санаторно-курортне лікування.
Источник
 Панкреатит у дітей — захворювання, що характеризується запаленням підшлункової залози. При своєчасному лікуванні ця недуга не несе ніякої небезпеки для життя дитини, проте відсутність медичної допомоги може стати причиною серйозних ускладнень, аж до розвитку цукрового діабету. Саме тому батькам вкрай важливо знати основні симптоми хвороби, щоб при перших її проявах негайно показати малюка лікаря.
Панкреатит у дітей — захворювання, що характеризується запаленням підшлункової залози. При своєчасному лікуванні ця недуга не несе ніякої небезпеки для життя дитини, проте відсутність медичної допомоги може стати причиною серйозних ускладнень, аж до розвитку цукрового діабету. Саме тому батькам вкрай важливо знати основні симптоми хвороби, щоб при перших її проявах негайно показати малюка лікаря.
Види панкреатиту у дітей
Медики виділяють два види панкреатиту в залежності від характеру його перебігу:
1. Гострий панкреатит. Характеризується набряком підшлункової залози, катаральним запаленням, рідше — некрозом тканин і крововиливом;
2. Хронічний панкреатит. У більшості випадків розвивається через неправильне харчування дитини, в результаті чого здорова тканина підшлункової залози змінюється патологічної неактивною.
Варто відзначити, хронічна форма панкреатиту у дітей шкільного віку досить поширена, в той час як гострий перебіг захворювання зустрічається значно рідше.
Причини панкреатиту у дітей
На жаль, з самого народження більшість малюків змушені жити у вкрай несприятливих умовах. Малорухливий спосіб життя, складна екологічна обстановка у великих населених пунктах, неправильне харчування значно збільшують вірогідність розвитку небезпечних захворювань. За своєю природою дитячий імунітет дуже слабкий, тому будь-яка інфекція, що потрапила в організм, може викликати запалення підшлункової залози.
Фахівці виділяють наступні фактори, так чи інакше провокують розвиток панкреатиту:
- Вроджені патології шлунково-кишкового тракту, епідемічний паротит, спадкові хвороби;
- Незбалансоване харчування, велика кількість жирних, смажених і солодких продуктів у щоденному раціоні;
- Тривале вживання деяких лікарських препаратів або порушення зазначеної в інструкції дозування;
- Підвищені фізичні навантаження.
Варто відзначити, що нерідко причина панкреатиту у дітей ховається за сильними тілесними ушкодженнями в області живота і спини.
Симптоми панкреатиту у дітей
Основні симптоми панкреатиту у дітей в більшості випадків практично не відрізняються від проявів захворювання у дорослих. Ситуація часто ускладнюється тим, що малюк не може як слід описати свій стан, тому інші члени родини повинні бути дуже уважними, щоб своєчасно виявити недугу. Зазвичай панкреатит у дітей супроводжується такими ознаками:
- Гостра ріжучий біль у верхній частині живота;
- Регулярна нудота і блювота;
- Незначне підвищення температури тіла;
- Нерегулярний стілець, діарея;
- Неприємні відчуття в ротовій порожнині, білий наліт на язиці.
Виявивши хоча б один з перерахованих вище симптомів, батьки повинні якомога швидше записати дитину на прийом до педіатра. Кваліфікована медична допомога не тільки запобіжить ускладнення, а й значно поліпшить самопочуття малюка.
Лікування панкреатиту у дітей
Перш ніж ставити остаточний діагноз, лікар повинен призначити хворому дві обов’язкові процедури, а саме:
- УЗД черевної порожнини — допомагає встановити стадію набряку підшлункової залози і ступінь її запалення;
- Біохімічний аналіз крові, за результатами якого доктор визначає рівень підвищення травних ферментів.
Лікування гострої форми захворювання в основному проходить в стаціонарі, де маленький пацієнт повинен дотримуватися постільного режиму і своєрідну харчову паузу (голодування протягом декількох днів). Терапія панкреатиту спрямована на стабілізацію роботи підшлункової залози, купірування основних симптомів недуги, а також усунення зовнішніх факторів, які посприяли його розвитку.
Медикаментозне лікування панкреатиту у дітей включає прийом спазмолітичних засобів і анальгетиків. Якщо консервативне лікування не дає позитивного результату, лікар може направити пацієнта на операцію, проте подібна практика застосовується тільки у важких випадках.
Дієта при панкреатиті у дітей
Щоб лікування захворювання проходило ефективно, батьки маленького пацієнта повинні дуже уважно ставитися до його харчування. Дитині необхідно навчитися їсти часто, але невеликими порціями.
При захворюваннях підшлункової залози лікарі рекомендують збагатити щоденний раціон хворого тваринними білками. Вибирайте якісне нежирне м’ясо краще всього підійде курятина, індичатина, яловичина, телятина, а також кролятина. Якщо дитина любить рибні продукти, балуйте його судаком, тріскою, сазаном і окунем.
Під час приготування їжі варто уникати рослинних масел. Тільки після того як больові відчуття почнуть вщухати, малюку можна буде вживати оливкова олія в невеликій кількості. У щоденному раціоні хворого повинні бути присутніми вегетаріанські супи (без м’ясних або грибних бульйонів).
Варто відзначити, що дієта при панкреатиті у дітей повністю виключає вживання наступних продуктів:
- Жирне м’ясо — свинина, баранина, качатина;
- Борошняне, морозиво, різні газовані напої;
- Ікра та жирні види риби;
- Чорний чай, кава, какао, солодкі молочні коктейлі;
- Напівфабрикати, покупні ковбасні вироби, а також продукти з високим вмістом барвників.
Якщо дитина страждає без солодкого, йому можна дозволити в невеликих кількостях зефір, пастилу, мармелад і сухі вафлі без начинки. Однак з цими продуктами слід бути дуже обережними — перевищення норми може погіршити стан хворого.
Щоб панкреатит став лише неприємним спогадом, необхідно чітко виконувати лікарські приписи. Батьківська турбота полегшить перебіг хвороби і допоможе поставити малюка на ноги в найкоротші терміни.
Источник
Панкреатит – заболевание воспалительно-дистрофического характера поджелудочной железы (ПЖ) с ее протоками, нередко вызванное активным воздействием ее собственных ферментов.
Среди деток с заболеваниями органов пищеварения панкреатит встречается с частотой от 5 до 25 %.
Поджелудочная железа – один из органов пищеварительного тракта, является одновременно железой как внешней, так и внутренней секреции.
Внешнесекреторная ее функция состоит в выработке пищеварительного секрета, который по протокам поступает в 12-перстную кишку, где активируется желудочным соком и участвует в переваривании пищи.
Внутрисекреторная функция ПЖ заключается в выработке специальными клетками железы гормона инсулина, без которого невозможно усвоение глюкозы в организме.
Классификация панкреатита
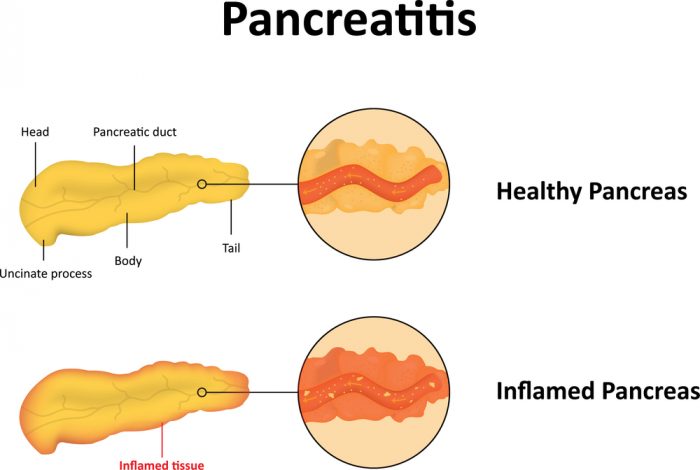
Вверху — здоровая поджелудочная железа, внизу — поджелудочная железа при панкреатите.
У детей выделяют острую и хроническую формы панкреатита. Хронический панкреатит диагностируют, если воспаление длится более 6 месяцев. При остром панкреатите развивается отек и катаральное воспаление ткани железы. При тяжелом его течении образуются кровоизлияния и может развиться некроз (омертвение) ткани железы в каком-либо участке.
По характеру изменений в ткани железы различают панкреатиты:
- острый отечный;
- геморрагический (с кровоизлияниями);
- гнойный;
- жировой панкреонекроз.
Хроническое прогрессирующее течение панкреатита приводит к дегенеративным изменениям: склерозированию, развитию фиброза (соединительной ткани вместо железистой) с последующей атрофией ткани ПЖ и постепенным нарушением ее функций.
В школьном возрасте у детей чаще развивается хронический панкреатит с латентным или рецидивирующим течением. В острой форме панкреатит у детей встречается в редких случаях.
По происхождению панкреатит бывает:
- первичным;
- вторичным или реактивным (при воспалении других органов, чаще всего пищеварительных);
- наследственным с аутосомно-доминантным типом передачи.
Реактивный воспалительный процесс может быть обратимым при проведении правильного лечения основного заболевания, а может трансформироваться в истинный панкреатит.
Если для латентного панкреатита нехарактерны выраженные клинические проявления, то рецидивирующий панкреатит имеет стадии обострения и ремиссии. Обострение хронического процесса так же, как и острый панкреатит, может быть легким, среднетяжелым или тяжелым.
Причины панкреатита
ПЖ является органом, который реагирует на любую патологию в детском организме, будь то инфекция или аллергическая реакция. Факторов и причин для развития панкреатита много. При определенных условиях повреждающим фактором для ткани ПЖ могут явиться ферменты, вырабатываемые самой железой, когда они начинают расщеплять и переваривать собственные ткани, а в кровь поступают токсические вещества, вызывающие интоксикацию.
Основные причины панкреатита у детей:
- Нарушение оттока, застой секрета ПЖ, активация ферментов в самой железе и разрушение ее ткани. Причинами застоя могут стать:
- тупые травмы живота: удар в живот или падение может приводить к повреждению ПЖ;
- пороки развития железы или ее выводных протоков (железа в форме подковы или кольца, перетяжки в протоках и др.);
- воспаление органов ЖКТ (гастродуоденит, энтерит) приводят к застою плохо переваренной пищи и повышению внутрикишечного давления, что затрудняет прохождение секрета ПЖ, вызывает его застой;
- заброс желчи в проток ПЖ и активация ее секрета при патологии желчевыводящих протоков;
- отложение кальцинатов в протоках ПЖ при передозировке витамина D;
- глистная инвазия (аскаридоз), перекрывающая выводной проток железы;
- сдавливание выводного протока железы камнями при желчнокаменной болезни.
- Неправильное питание ребенка:
- наличие в рационе продуктов, оказывающих раздражающее действие и стимулирующих функцию ПЖ (копченостей, консервов, чипсов, фаст-фуда, газированных напитков, острых блюд и др.); увеличенное количество пищеварительного сока может стать причиной острого панкреатита;
- нарушение режима питания: приемы пищи с большими интервалами, переедание;
- лактазная недостаточность (отсутствие или недостаточное количество в организме ребенка фермента для переваривания молочного сахара) может привести к панкреатиту уже в грудничковом возрасте.
- Пищевая аллергия приводит к панкреатиту в любом возрасте ребенка.
- Бактериальное или вирусное поражение ПЖ (при эпидемическом паротите, гриппе, дизентерии, ветряной оспе, сальмонеллезе, сепсисе и др.).
- Аутоиммунный процесс, когда в детском организме вырабатываются антитела к клеткам ткани ПЖ.
- Токсическое действие на ткань ПЖ некоторых лекарственных средств (Аспирина, Фуросемида, Метронидазола, некоторых антибиотиков, кортикостероидных препаратов, сульфаниламидов, цитостатиков, нестероидных противовоспалительных препаратов и др.) может вызвать реактивный панкреатит.
- Отравление тяжелым металлом (ртутью, свинцом и др.).
- Действие алкогольных напитков (у подростков).
- Эндокринная патология (гипотиреоз, или недостаточная функция щитовидной железы, ожирение).
- Злокачественное поражение ПЖ.
У некоторых детей (в 10-20 % случаев) установить причину развившегося панкреатита не удается.
Хронический панкреатит у детей чаще является вторичным или развивается вследствие острого воспалительного процесса в ПЖ.
Хронизации процесса способствуют:
- наследственная предрасположенность (наличие хронического заболевания у родителей);
- нарушение предписанной диеты при лечении или в восстановительном периоде;
- неправильное или несвоевременное лечение;
- наличие у ребенка аллергии, обменных нарушений и эндокринных заболеваний, желчнокаменной болезни.
Симптомы
 Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
У детей в раннем возрасте клинические признаки панкреатита слабо выражены. Он протекает обычно в легкой латентной форме. Тяжелая гнойно-некротическая форма развивается в крайне редких случаях.
У детей старшего возраста воспаление ПЖ проявляется болевыми приступами.
Основное проявление острого панкреатита или обострения хронического – сильные боли в верхних отделах живота (в левом подреберье с иррадиацией в правое, в подложечной области). Очень часто беспокоят боли опоясывающего характера. Они могут отдавать в спину, левое плечо. Для облегчения боли ребенок старается принять вынужденное положение – лежа на левом боку, согнувшись, или на животе.
Спровоцировать болевой приступ могут погрешности в питании (употребление жирных, острых, жареных блюд, копченостей и др.).
Боли сопровождают такие симптомы:
- рвота, многократно возникающая, не приносящая облегчения;
- отрыжка;
- вздутие живота;
- задержка стула или понос;
- может быть изжога;
- ощущение тяжести в животе.
Температура у детей, как правило, остается нормальной, но бывает повышение ее не выше 37,5 ºС.
Поступающие в кровь продукты расщепления клеток железы под действием ферментов обуславливают симптомы интоксикации:
- головную боль;
- слабость;
- головокружение;
- отсутствие аппетита;
- бледность кожи (иногда мраморность);
- сухость во рту.
При развитии гнойного процесса и панкреонекроза повышается температура до высоких цифр, ухудшается состояние за счет нарастания интоксикации, развивается парез кишечника, появляются признаки раздражения брюшины.
При хроническом панкреатите кроме болевого синдрома характерным признаком является обильный стул, имеющий жирный блеск. Из-за повышенного содержания жира стул с трудом смывается со стенок унитаза.
При хроническом панкреатите боли могут иметь постоянный, ноющий характер или возникать периодически после физической нагрузки, нарушения в диетпитании или стресса, эмоционального переживания. Продолжительность болевого приступа варьируется от 1 часа до нескольких дней.
При хроническом процессе кроме диспепсических явлений (изжоги, отрыжки, тошноты, снижения аппетита) отмечается чередование запоров и поносов. Характерным является также снижение веса тела, астенический синдром (слабость, быстрая утомляемость, головные боли, эмоциональная лабильность).
К осложнениям панкреатита относятся:
- образование кисты ПЖ (полостного образования в ткани железы, заполненного жидкостью);
- панкреонекроз (омертвение ткани железы);
- перитонит (воспаление серозной оболочки в брюшной полости);
- абсцесс или флегмона (гнойники разного размера) в ткани ПЖ;
- сахарный диабет (хроническое эндокринологическое заболевание, связанное с недостатком инсулина в организме);
- плеврит (воспаление серозной оболочки в грудной полости).
Диагностика
Основой диагностики панкреатита являются клинические проявления, данные лабораторных и аппаратных исследований.
В клиническом анализе крови для панкреатита характерно увеличение содержания лейкоцитов, ускоренная СОЭ.
Биохимический анализ крови выявит повышенную активность ферментов, выделяемых ПЖ (амилазы, трипсина, липазы).
Активность ферментов (диастазы или амилазы) повышается и в анализе мочи.
Внешнесекреторную функцию ПЖ помогает оценить анализ кала (копрограмма, липидограмма): для панкреатита характерны стеаторея (повышенное содержание жира в испражнениях) и креаторея (повышение содержания азота в кале вследствие присутствия непереваренных мышечных и соединительнотканных волокон).
УЗИ выявляет отек, увеличенный объем поджелудочной железы при панкреатите, неоднородность эхо-структуры, наличие уплотнений, участков некроза. С помощью УЗИ выявляется аномалия развития железы или протоков, обнаруживаются камни в желчных протоках, проводится оценка состояния других внутренних органов.
В случае необходимости может проводиться ФГДС (эндоскопический осмотр желудка и 12-перстной кишки) для выявления нарушений оттока желчи и сока ПЖ.
В сложных для диагностики случаях, при осложнениях проводится МРТ и КТ брюшной полости, обзорная рентгенография.
Лечение
 Важнейшую роль в лечении панкреатита играет диета.
Важнейшую роль в лечении панкреатита играет диета.
Лечение детей с острым (или обострением хронического) панкреатитом проводится в условиях стационара. Назначается постельный режим. Лечение может проводиться консервативное и оперативное.
Целью консервативной терапии является:
- обеспечение функционального покоя пораженному органу;
- механическое и химическое щажение органов пищеварительного тракта;
- устранение причины панкреатита;
- купирование симптомов.
Назначается «пищевая пауза», т. е. голод на 1-3 дня. В это время разрешается питье щелочной минеральной теплой воды без газа (Ессентуки №4, Боржоми) маленькими глотками.
Медикаментозное лечение включает:
- Спазмолитики и обезболивающие средства (Но-шпу, Папаверин, Трамал, Баралгин, Анальгин). При очень сильных болях применяют наркотические анальгетики (Промедол). Морфин не используется из-за его способности вызывать спазм сфинктеров выводных протоков ПЖ и желчного пузыря, что затруднит отток панкреатического сока и усилит боли.
- Внутривенно капельно вводятся растворы глюкозы, плазма, солевые растворы, реополиглюкин, а также блокаторы протеолитических ферментов (Контрикал, Трасилол). Растворы обеспечивают питание ребенку и снимают интоксикацию.
- Антисекреторные препараты для снижения выделения панкреатических ферментов (Октреотид, Фамотидин).
- Препараты, улучшающие микроциркуляцию (Пентоксифиллин, Трентал, Дипиридамол).
- Антибиотики при бактериальном и гнойном процессе.
Все препараты вводятся в виде инъекций. Прием лекарств через рот разрешается после устранения болевого синдрома, примерно через неделю от начала заболевания.
При развитии осложнений, при прогрессировании болезни и неэффективности консервативного лечения решается вопрос о хирургическом лечении. При оперативном вмешательстве может проводиться резекция части ПЖ, некрэктомия (удаление некротизированного, то есть омертвевшего участка железы), дренирование абсцесса в тканях железы.
Во время голода проводится отсасывание содержимого из желудка ребенка, чтобы желудочный сок не провоцировал синтез и активацию ферментов ПЖ. Выделение желудочного сока происходит не только при попадании пищи в желудок, но и рефлекторно при одном виде пищи или при запахе ее. Вот поэтому удалять желудочный сок следует постоянно.
После уменьшения болей (примерно с 3-го дня) постепенно вводится питание ребенку (в отварном виде или на пару). На протяжении 2 недель блюда готовят без соли. Принимать пищу ребенок должен 5-6 р. за день маленькими порциями, протертую, теплую (50-60 0С), жидкой или полужидкой консистенции.
Сначала дают жидкую протертую кашу (кроме пшенной), сваренную на разведенном 1:1 молоке. С 6-го дня вводятся слизистые вегетарианские супы, жидкое овощное пюре (из картофеля, кабачков, цветной капусты, моркови). Разрешается кисель и компот из сухофруктов.
Постепенно вводятся:
- белковый омлет (на пару);
- сильно измельченный (дважды пропущенный через мясорубку) фарш из нежирного вареного мяса (говядины, курицы, крольчатины) в виде фрикаделек, кнелей, тефтелек, котлет (на пару);
- рыба нежирных сортов (судак, сазан, треска, окунь и др.);
- овощные запеканки;
- сладкие печеные яблоки.
Через месяц постепенно расширяют меню, блюда не требуют такого измельчения. Разрешаются пудинги, разнообразные кисломолочные продукты, подсушенный пшеничный хлеб, кисели из свежих ягод, некрепкий чай. В кашу можно добавить небольшую порцию (5 г) сливочного масла, в суп или овощное пюре – 1 ст. л. сливок или сметаны либо 1 ч. л. растительного масла.
Соблюдение диеты рекомендуется на протяжении 6 месяцев. Из рациона следует исключить:
- колбасные изделия;
- любые бульоны;
- паштеты;
- рыбные или мясные консервы;
- приправы, маринады;
- соленые и квашеные продукты;
- овощи: редис, шпинат, хрен, щавель, редьку, чеснок и лук, болгарский перец, горох;
- каши из перловой и пшенной крупы;
- жирное мясо (утку, свинину, гуся);
- жирную рыбу (скумбрию, семгу);
- орехи;
- сдобу, пирожные, торты;
- сгущенное молоко;
- шоколад, кофе;
- газированные напитки;
- кислые сорта фруктов и ягод, соки из них.
После начала кормления ребенка назначаются ферментные препараты (Креон, Панзинорм, Мезим-форте, Панкреатин) во время еды трижды в день. Прием препаратов следует продолжить в течение 3 месяцев прерывистыми курсами (принимать 2 недели, перерыв 1 неделя). Отменять прием ферментативных средств нужно с учетом результатов копрограммы, исключающих ферментативную недостаточность ПЖ.
Дети после лечения находятся на диспансерном наблюдении у гастроэнтеролога или педиатра. По назначению врача проводятся противорецидивные курсы. Желательно оздоровление детей в санаториях бальнеологического профиля.
Для ограничения физических нагрузок детям рекомендуются занятия в подготовительной группе на уроках физкультуры.
Прогноз
При легкой форме острого панкреатита прогноз благоприятный. В случае развития гнойного, геморрагического панкреатита или панкреонекроза имеется риск смертельного исхода.
При хроническом панкреатите у детей прогноз будет зависеть от частоты и тяжести обострений, от соблюдения диеты и других рекомендаций врача в период ремиссии.
Профилактика
Профилактические меры включают:
- рациональное питание ребенка в соответствии с возрастом;
- предупреждение заболеваний органов пищеварения;
- строгое соблюдение дозировок при медикаментозном лечении;
- своевременное лечение инфекций и глистных инвазий;
- соблюдение режима питания.
Резюме для родителей
Панкреатит у детей встречается не часто, но при выявлении его требует к себе серьезного отношения и терпеливого лечения, чтобы не допустить развития частых обострений и осложнений болезни.
Важно понимать значимость диетотерапии в лечении панкреатита. Частые рецидивы болезни, спровоцированные нарушениями в диете, промедление с лечением могут стать причиной развития сахарного диабета, который осложнит всю дальнейшую жизнь ребенка.
Врач-педиатр Е. О. Комаровский говорит о проблемах поджелудочной железы у детей:
Источник