Панкреатит таблетки от давления
Повышенное давление при панкреатите обусловлено негативным влиянием воспалительного очага в поджелудочной железе на примыкающие к ней жизненно важные органы и сердечно-сосудистую систему. Согласно утверждениям медиков, воспаленный паренхиматозный орган становится причиной нарушения нормальной работоспособности сердца и артериальных сосудов, вызывая колебания ад. Артериальное давление – важный показатель, и фиксируемые отклонения в большинстве случаев являются симптомом какого-либо недуга или воспалительного процесса.
С чем приходит панкреатит
Согласно врачебному мнению, между заболеванием паренхиматозного органа (панкреатит) и кровяным давлением существует довольно тесная связь. Панкреатит возникает в результате нарушения оттока ферментов, вырабатываемых железой. Чрезмерное скопление внутри пж приводит к самоперевариванию тканевых структур железы ферментами, к застою желчи, плохому перевариванию пищи в кишечнике. Артериальное давление резко изменяется на фазе обострения панкреатита, иногда на начальных стадиях развития патологии фиксируются даже гипертонические приступы. Подобная клиническая картина часто наблюдается у пожилых людей, у которых имеются проблемы с сердцем и кровяными сосудами.
Артериальное давление может также резко снижаться в результате потери крови из-за внутреннего кровотечения, что характерно для острой стадии панкреатита, когда повреждены ткани железа.
При приступе панкреатита у многих больных повышение ад часто сопровождается одышкой, тахикардией. Вокруг пупка и на пояснице появляются синюшные точки, а в зоне промежности пятна зеленоватого цвета. Такие пятна свидетельствуют, что имеет место проникновение крови под кожу и требуется срочное врачебное вмешательство.
Патогенез и ад
Возникновение панкреатита на фоне отклонения в желчных путях сопровождается забросом желудочного сока в проходы, где скоплены ферменты. Ситуация спровоцирует повышение давления и возникновение сфинктера одди. Высокое ад приводит к сбою функционирования клеток железы, что вызывает самопереваривание железы собственными ферментами.
Ад может повыситься при недостаточном количестве ферментов, спровоцированном нарушением оттока сока поджелудочной железы. При этом фиксируется повышение количества белков, нарушается кровоснабжение в тканях пж, развивается атрофия и происходит замена тканей.
Вследствие изменения давления у больного может развиваться мигрень. Состояние характерно для фазы обострения панкреатита и связано с плохой перевариваемостью принятой еды.
Поджелудочная железа контролирует выработку гликогена, инсулина, соматостатина, полипептида, гелина, и поэтому при нарушении функциональности органа наблюдается сбой в процессе выработки перечисленных ферментативных элементов.
Взаимосвязь АД и панкреатита
На патологическое изменение ад влияют несколько факторов, вызванных обостренной панкреатической болезнью. Поджелудочная железа при обострении воспалительного процесса начинает работать менее интенсивно, что провоцирует снижение концентрации вырабатываемых ферментов, необходимых для нормального функционирования всего организма. Состояние ведет к развитию интоксикации организма излишками секрета и продуктами его распада. К основным факторам, оказывающим влияние на ад при панкреатите, относятся:
- Возникновение интоксикации организма, посредством высвобождения продуктов распада из токсических соединений;
- Замедление пищеварительных процессов, вследствие чего появляется брожение с последующей интоксикацией;
- Дефицит необходимых для жизнедеятельности человека макро- и микроэлементов, которые при полноценной деятельности поджелудочной железы и ее нормальной секреторной активности присутствуют в организме;
- Отсутствие абсорбции полезных составляющих, посредством мягких тканей;
- Снижение уровня выработки полезных компонентов, контролирующих концентрацию сахара в крови. Явление приводит к развитию сахарного диабета.
Под влиянием вышеуказанных факторов снижается защитная способность организма, и фиксируются перепады ад.
Что влияет на АД
При воспалении паренхиматозного органа артериальное давление меняется под влиянием:
- Интоксикации, возникающей в результате неполноценного переваривания и развивающегося брожения. Вследствие происходит гниение принятой пищи, что приводит к размножению микробов, продукты жизнедеятельности которых вызывают отравление всего организма;
- Дефицита питательных веществ, образующегося вследствие недостаточного функционирования поджелудочной железы;
- Серьезных нарушений пж, когда не вырабатываются ферментативные элементы, нужные для поддержания уровня сахара и нормализации процесса проникновения необходимых веществ в тканевые структуры.
Давление и панкреатит
Показатель ад при воспалении поджелудочной железы зависит от типа панкреатита, наличия сопутствующих болезней, возраста больного. Колебания ад фиксируются при дефиците инсулина, недостатке питательных элементов и скоплении токсических продуктов.
Под влиянием указанных факторов возникает сильная интоксикация организма и нарушение пищеварительного тракта. Клинические отклонения данного вида приводят к отклонениям нервной, вегетативной, лимфатической и сосудисто-кровеносной систем. Их совокупность провоцирует резкие колебания ад.
В большинстве случаев на начальном этапе фиксируется резкое повышение давления, однако со временем ад начинает быстро снижаться и достигает крайне критических параметров, что также является опасным для здоровья пациента. Наступает торпидная фаза (стабильно низкое ад при остром панкреатите). При вялотекущем хроническом панкреатите ад нормальное или пониженное.
Острый или в фазе обострения
Острый панкреатит развивается быстро и вызывает негативные изменения в вегетативной нервной системе, сосудах и органах жкт. Резкое обострение заболевания может стать причиной повышения давления за короткий интервал времени, после ад стремительно снижается. Состояние требует скорейшей госпитализации больного.
Приступ острого панкреатита часто сопровождается болевым шоком и изменением ад. Такая симптоматика указывает на крайне опасное для жизни пациента воспаление поджелудочной железы, поскольку имеется риск возникновения торпидной фазы.
Давление при хроническом панкреатите
Показатели ад при хроническом панкреатите могут изменяться вследствие изменения течения патологии. При обострении перепады давления более выраженные.
При хроническом панкреатите у пациента фиксируется гипотоническое состояние, то есть давление постоянно снижено из-за нарушенных функций пж и всего организма.
Гипотония выявляется следующими симптомами:
- Возникновение проблем с сердечно-сосудистой системой;
- Появление авитаминоза из-за нарушения абсорбции полезных веществ;
- Слабость и истощение организма, в результате авитаминоза;
- Малокровие;
- Нарушение уровня сахара, приводящее к сахарному диабету;
- Недуги органов жкт.
Если у больного фиксируется гипотония, врач начинает осмотр с проверки состояния пж. Лечение начинают с устранения первопричины, а не симптомов. Рекомендуются занятия физкультурой, соблюдение режима.
Что делать, когда меняется ад на разных фазах?
Ад при панкреатите может меняться на разных фазах. Изменения связаны с течением заболевания и возможным переходом из одного типа в другое. Резкое начало панкреатита, характерное для острого вида патологии, сопровождается повышением давления, которое постепенно снижается до опасных показателей.
При приступе панкреатита, если у пациента наблюдаются признаки болевого шока, необходимо срочно вызвать скорую помощь, а до приезда медиков дать больному но-шпу или папаверин. Также необходимо освободить тело пациента от сдавливающей одежды, открыть окна и пропустить свежий воздух в комнату.
Лечение и как снизить давление при панкреатите
При острой форме панкреатита лечебные процедуры направлены на купирование болевого синдрома и лечение основного заболевания.
Для нормализации давления и предупреждения развития болевого шока используют наркотические анальгетики, проводят дезинтоксикационное вмешательство, корректируются кислотно-основные показатели.
С этой целью назначаются коллоидные и солевые инъекции, снимающие спазм артериальных сосудов, отек тканевых структур пж и органов, расположенных рядом с ней. Ввод этих медикаментов позволяет снизить активность вегетативной нервной системы без использования таблеток для нормализации ад, поскольку при остром панкреатите гипертензия быстро сменяется гипотонией.
При остром панкреатите иногда прибегают к лапароскопическому или хирургическому вмешательству исходя из степени тяжести заболевания с целью приостановления процесса некроза пж.
При хроническом панкреатите, когда наблюдается повышение ад, применяют медикаментозную терапию. Для снижения давления назначают:
- Бета – блокаторы;
- Ингибиторы апф;
- Блокаторы кальциевых каналов;
- Сартаны;
- Диуретические средства.
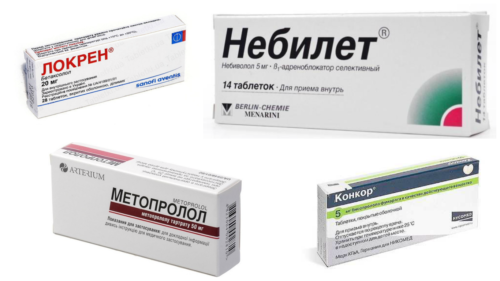
При обострении хронического панкреатита применяют заместительную терапию и терапию, направленную на подавление секреторной активности пж.
Когда панкреатит и проблема с ад сопровождаются еще и сахарным диабетом, врач назначает инсулиностимулирующие средства, сахаропонижающие и гормонозаменяющие препараты, статины.
Больному рекомендуется специальная диета, запрещающая использование крепкого чая, кофе.
При гипотоническом ад рекомендован прием элеутерококка и настоек боярышника, бессмертника, женьшеня. Доза, концентрация и продолжительность применения настоек нужно согласовать с лечащим врачом.
Возможные показатели повышенного давления при панкреатите
Начальная фаза заболевания выявляется резким повышением давления на фоне болевого шока. После первой фазы давление резко снижается и развивается постоянный гипотонический синдром.
При панкреатите различают три переходящие друг в друга фазы изменения давления:
- Ад понижается до отметок 100-90 рт. Ст. Для компенсации недостаточного давления в сосудах, организм старается и заставляет сердце проталкивать кровь чаще. Развивается умеренная тахикардия на фоне общей заторможенности больного.
- Торпидная фаза при болевом шоке, вызванном острым панкреатитом, переходит в следующую стадию. Ад снижается до отметок 90- 80 рт. Ст. Больной начинает дышать поверхностно, появляется бледность кожных покровов, конечности становятся холодными, проступает холодный пот.
- На последней стадии торпидной фазы наблюдается резкое ухудшение состояния пациента. Ад не выше 60 – 70 рт. Ст., кожа обретает синий оттенок, почки отказывают. Если немедленно не ввести необходимые растворы, действие которых направлено на нормализацию работы сердца и повышению ад, а также на устранение боли, состояние может закончиться летальным исходом.
Нестабильное ад — постоянный симптом при панкреатите. Состояние сопровождается сильными болевыми приступами в области живота в период обострения патологии. Панкреатит — тяжелое заболевание с долгим периодом развития, в течение которого имеется вероятность возникновения, как гипертонии, так и гипотонии.
Высокое давление и гипертония
Лечение повышенного давления необходимо начинать с выявления первопричины патологического состояния. Довольно часто гипертония связана с заболеваниями пж. Несвоевременное лечение приводит к повышенному уровню сахара, при этом в мягкую ткань не поступают полезные вещества, что и вызывает гипертонию. Нестабильность давления и резкие колебания могут стать причиной развития мигрени и снижения иммунитета.
Панкреатит — серьезное заболевание. Своевременное лечение больных воспалением поджелудочной позволит предупредить развитие ряда заболеваний и патологических состояний, к числу которых относятся патологические колебания давления.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о повышенном давлении при панкреатите в комментариях, это также будет полезно другим пользователям сайта.
Алина
Внезапно появились резкие боли в области живота, тошнота, рвота. Вызвала скорую помощь, измерили давление и сказали, что срочно надо госпитализировать. Боли постепенно усиливались, хорошо, что вовремя оказалась в стационаре. Врач поставил диагноз острый панкреатит, включил капельницу. Со снижением болей и выраженности симптоматики ад тоже нормализовалось.
Инна
У меня хронический вид панкреатита. Регулярно прохожу обследование у врача, и каждый раз он начинает осмотр с измерения давления. Артериальное давление — важный показатель при воспалении пж, если оно не повышено, значит, состояние ремиссии поддерживается.
Видео
Источник
Панкреатит — это воспаление поджелудочной железы. Он может быть острым или хроническим. Это зависит от того, насколько активно воспаление и как долго оно длится. Воспаленные участки со временем перерождаются в рубцовую ткань — фиброзируются, поэтому рано или поздно панкреатит нарушает нормальную работу поджелудочной железы, снижая выработку пищеварительных ферментов.
Средства для лечения панкреатита в зависимости от формы заболевания
Острый панкреатит чаще всего возникает из-за алкогольно-пищевых злоупотреблений[1], когда излишек алкоголя и тяжелой жирной пищи заставляет поджелудочную железу работать в усиленном режиме — да так, что она начинает переваривать собственные ткани. На долю таких случаев, на языке статистики именуемых алкогольно-алиментарным панкреатитом, приходится 55% всех пациентов. Вторым по частоте становится острый билиарный панкреатит, спровоцированный проблемами в желчевыводящих путях и желчном пузыре, что связано с анатомической связью между желчным и панкреатическим протоками. Дело в том, что желчевыводящий проток перед открытием в двенадцатиперстную кишку сливается с протоком из поджелудочной железы. Распространенность острого билиарного панкреатита составляет от 26% до 60% от всех случаев острого панкреатита, частота хронизации — до 43% случаев. Ведущей причиной билиарного панкреатита служит возникновение заброса содержимого желчевыводящих путей в панкреатический проток с нарастанием внутрипротокового давления и нарушением оттока ферментов из поджелудочной железы, что приводит к ее самоперевариванию. Либо, если камень закупоривает желчные протоки, желчь под давлением начинает проникать в поджелудочную. Такое встречается в 35% случаев острого панкреатита. Остальные случаи — это травмы, инфекции, аутоиммунные процессы и подобные редкие ситуации.
Но какова бы ни была причина острого панкреатита, это состояние смертельно опасно. Поэтому чаще всего больных с жалобами на очень сильную, ничем не снимающуюся, опоясывающую боль в верхней половине живота, сопровождающуюся рвотой, не приносящей облегчения, госпитализируют в хирургический стационар, где и занимаются лечением. Проблема в том, что примерно в пятой части случаев острый панкреатит переходит в панкреонекроз. Из-за воспаления нарушается нормальный отток пищеварительных ферментов, и вместо просвета кишечника, где они и должны быть, ферменты попадают в ткани самой железы и в прямом смысле переваривают ее. Возникают участки омертвения — некроза, которые нужно как можно быстрее удалить. Кроме того, продукты распада тканей попадают в кровь и отравляют организм.
Легкую же степень панкреатита традиционно лечат по классической формуле «холод, голод и покой»:
- к животу прикладывают пузырь со льдом;
- из желудка зондом удаляют содержимое и далее запрещают есть до стихания острого воспаления (пить можно);
- назначают постельный режим.
Кроме того, в стационаре при остром панкреатите легкой степени назначают анальгетики, спазмолитики и инфузионную терапию, в просторечии капельницу, чтобы вывести из организма продукты распада тканей, попавшие в кровь.
Важно!
Если после затянувшихся праздничных застолий появилась острая, невыносимая опоясывающая боль, рвота, а живот в верхней половине становится твердым и крайне болезненным — не пытайтесь лечиться сами, срочно обращайтесь к врачу!
Боль характерна и для обострения хронического панкреатита, но интенсивность ее не настолько высока, как при остром. На ранних этапах развития болезни эпизоды боли появляются раз в полгода–год или даже реже и длятся до десяти дней. При запущенном процессе боль возникает каждые один–два месяца.
Хронический панкреатит может появиться не только на фоне постоянной алкогольной интоксикации, несмотря на то, что это одна из основных причин. Его могут вызвать аутоиммунные процессы, хронические патологии желчевыводящих путей, приводящие к сужению панкреатического протока и нарушению нормального оттока ферментов, хроническая почечная недостаточность и другие хронические интоксикации, наследственные факторы.
При обострении хронического панкреатита холод, голод и покой тоже могут рекомендовать, но буквально на день–два. Чтобы снять умеренную боль, используют обезболивающие препараты, которые выбирает врач. При сильных приступах могут назначить опиоидные наркотические анальгетики.
Чтобы, с одной стороны, обеспечить покой поджелудочной железе, а с другой — компенсировать нарушения ее функции, назначают препараты ферментов поджелудочной железы, но предпочтительно в форме микроформ. Такие препараты способствуют облегчению болей[2].
Питание должно быть частым и дробным, с большим количеством белка. Резко ограничивать жиры разумно, только если у больного появляется частый жидкий стул из-за нарушения их переваривания даже при назначенной ферментной терапии. Категорически запрещается алкоголь в любом виде. Рекомендуется прекратить курение.
Медикаментозное лечение панкреатита: группы препаратов
Как уже упоминалось выше, острый панкреатит должен лечить врач в хирургическом стационаре. Он может назначить такие группы препаратов[3]:
- Анальгетики (обезболивающие): в зависимости от интенсивности боли это могут быть и наркотические анальгетики, и мощные синтетические ненаркотические обезболивающие, которые есть в стационарах.
- Спазмолитики: расширяют протоки и улучшают отток секрета поджелудочной железы. Кроме того, обладают обезболивающим действием, поскольку снимают спазм гладких мышц внутренних органов.
- Препараты, тормозящие секрецию поджелудочной железы, чтобы ее ферменты перестали разрушать собственные ткани. Для этого используют несколько групп препаратов:
- синтетические аналоги соматостатина — гормона, который, помимо основных функций (регуляции синтеза гормона роста), тормозит работу всего желудочно-кишечного тракта, в том числе и выработку ферментов;
- цитостатики — также тормозят работу ЖКТ и опухолевые процессы;
- препараты для подавления желудочной секреции: Н2-блокаторы и ингибиторы протонной помпы.
- Обильное введение жидкости внутривенно для уменьшения интоксикации и восстановления микроциркуляции.
- Препараты для парентерального питания: поскольку есть нельзя, а энергозатраты организма при панкреатите требуют не менее 3500 ккал в сутки[4], приходится «кормить» пациента внутривенно — аминокислотами с минералами и витаминами в виде инфузий (капельниц).
- В зависимости от общего состояния пациента врач может назначить средства, снижающие свертываемость крови, препараты для поддержания нормальной работы сердечно-сосудистой системы, легких, других органов; антибиотики при появлении гнойных осложнений и так далее.
При лечении хронического панкреатита препараты назначают длительными курсами, как в фазу обострения, так и вне ее. Прежде всего назначают препараты, устраняющие причины, спровоцировавшие процесс: регуляторы оттока желчи, если болезнь спровоцирована хронической патологией желчевыводящих путей; гормоны, уменьшающие активность иммунных процессов при аутоиммунном панкреатите, и так далее. Рекомендуется полный отказ от алкоголя и курения.
Помимо этого, врач может назначить такие группы лекарственных средств, как:
- Обезболивающие препараты (анальгетики). Это могут быть как средства, для покупки которых необходим рецепт, так и безрецептурные анальгетики. Курс их применения может продолжаться до трех месяцев.
- Антидепрессанты и легкие транквилизаторы. При панкреатите их назначают не для коррекции эмоционального состояния, а для усиления действия обезболивающих средств. Они снижают повышенную чувствительность к боли, которая появляется, когда что-то болит сильно и долго (говоря медицинским языком, антидепрессанты восстанавливают функции антиноцицептивной системы организма), что позволяет уменьшить и дозировку анальгетиков.
- Спазмолитические препараты. Нормализуют отток секрета поджелудочной железы, уменьшают давление внутри протоков и таким образом способствуют уменьшению болевых ощущений.
- Ферменты поджелудочной железы в микрогранулах — они нужны не столько для того, чтобы корректировать нарушенную функцию органа (недостаток ферментов проявляется, лишь когда разрушается более 90% поджелудочной железы[5]), сколько для того, чтобы дать ей отдохнуть. Так как по механизму обратной связи введенные извне ферменты тормозят выработку собственных ферментов, отчего снижается давление в протоках железы, а значит, и боль.
- Препараты, снижающие кислотность желудочного сока, преимущественно ингибиторы протонной помпы. Нейтрализуют относительный излишек кислоты в желудочном соке. В щелочной среде создаются оптимальные условия для действия панкреатических и кишечных ферментов. Однако при хроническом панкреатите в поджелудочной железе вырабатывается меньше щелочного секрета. И поступающее желудочное содержимое сдвигает pH среды в кишечнике от щелочной (выше 7 pH) в кислую сторону (ниже 7 pH), что может стать причиной серьезных нарушений полостного пищеварения. При этом желчь не может эмульгировать (превратить в мельчайшие частицы) жир, что нарушает его переваривание. Снижается и активность самих пищеварительных ферментов. Подавляя выработку кислоты желудочного сока, препараты восстанавливают щелочную среду в кишечнике.
Ферменты поджелудочной железы назначают на постоянной основе, если функция органа нарушена настолько, что прекращается нормальное усвоение пищи. Человек начинает худеть, после еды у него появляются позывы на дефекацию, так как непереваренный жир раздражает стенки кишечника, стул становится обильным, зловонным, приобретает жирный блеск.
К сведению
Выбирая ферментный препарат, следует обращать внимание на лекарственные средства, в которых ферменты находятся в гранулах размером до 2 мм — только тогда препарат способен покидать желудок одновременно с пищей[6].
При постоянном вздутии живота и метеоризме назначают препараты, уменьшающие газообразование: сорбенты, диметикон.
Если из-за хронического воспаления и гибели клеток железы нарушается выработка инсулина, необходимы инъекции этого гормона.
Итак, как острый, так и хронический панкреатит — это тяжелое заболевание, которое чревато серьезными осложнениями и требует долгого и кропотливого лечения. Поэтому не надо искать схемы терапии в интернете, это может быть просто опасно. Необходимо вовремя обратиться к врачу и строго следовать его рекомендациям.
Источник

