Панкреатит профилактика факторы риска
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
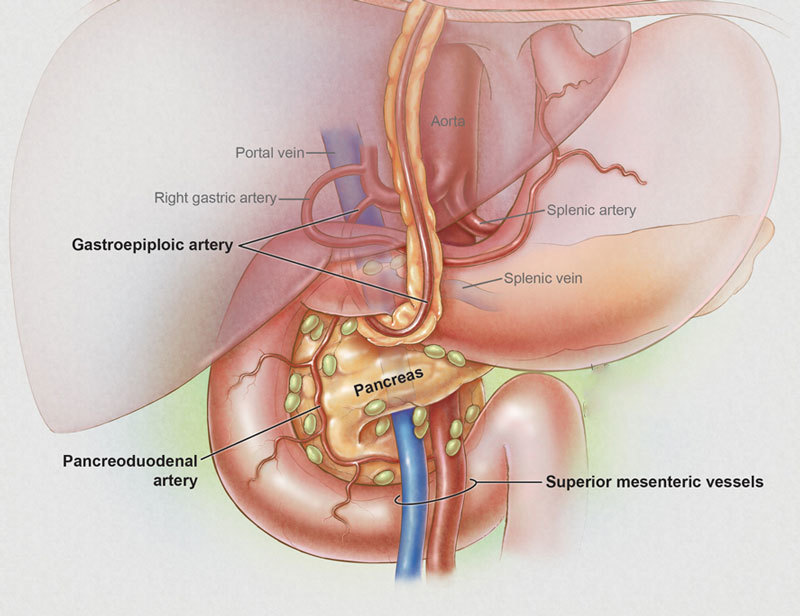
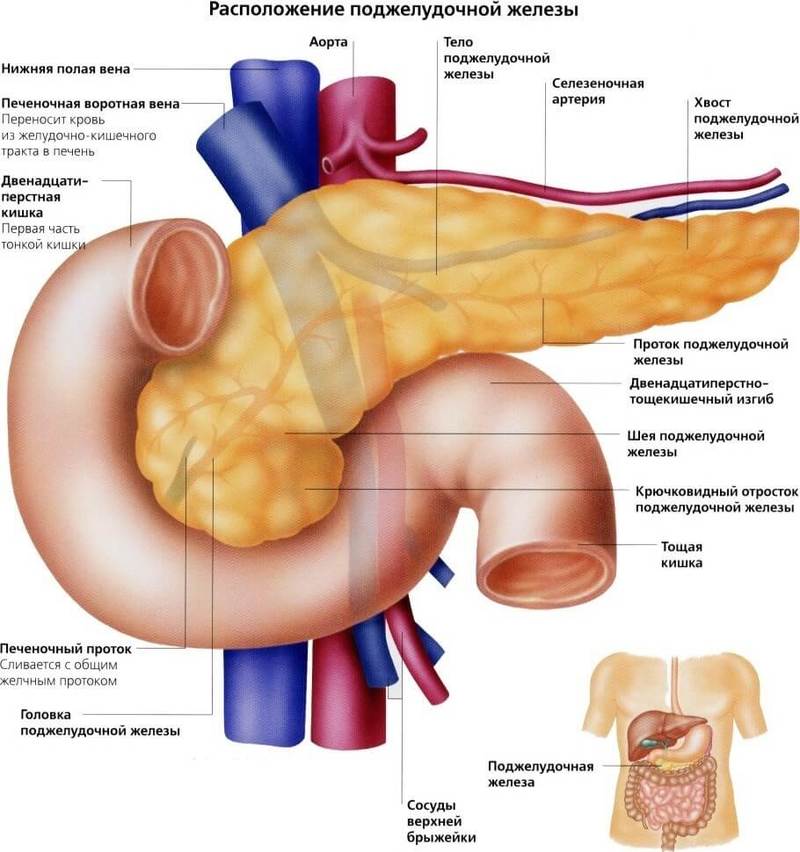
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники… И однажды, подойдя к зеркалу, мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку. Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка.
Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда поджелудочная железа даёт сбой
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами.
При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя.
Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
- люди, имеющие проблемы с алкоголем;
- любители фастфуда;
- любители самолечения с избыточным приёмом лекарств;
- курильщики;
- больные желчнокаменной болезнью в анамнезе;
- страдающие ожирением;
- люди с сердечно-сосудистыми заболеваниями;
- люди, регулярно испытывающие стресс;
- пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники.
Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита.
Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
- Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки».
Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения.
Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем. Но, как говорится: «Если нельзя, но очень хочется — то можно!». Главное – во всём знать меру.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Острый панкреатит ежегодно уносит тысячи жизней молодых и социально активных людей. Сухая статистика прогнозирует неминуемый рост заболеваемости в ближайшие пять лет. Между тем в большинстве случаев заболевание поджелудочной железы можно предотвратить.
Острый панкреатит – это стремительное разрушение ткани поджелудочной железы в результате агрессивного действия собственных пищеварительных ферментов.
Поджелудочная железа – необходимый для существования человека орган. Подобно атомному реактору, поджелудочная железа одновременно поддерживает жизнь и может ее лишить в течение нескольких дней. Пищеварительный сок, вырабатываемый поджелудочной железой, содержит ферменты, способные разрушить все живое. Однако внутри железы ферменты не активны. Если по какой-то причине нарушаются естественные механизмы защиты, ферменты поджелудочного сока начинают переваривать собственные ткани и органы, что без срочного медицинского вмешательства может закончиться трагично.
Факторы риска развития острого панкреатита
- алкоголизм;
- холецистит, желчнокаменная болезнь, дискинезия желчевыводящих путей;
- другие заболевания желудочно-кишечного тракта: гастродуоденит, хронический гепатит, цирроз печени и т.д.;
- резкая смена режима питания: голодание, переедание, злоупотребление жирной или белковой пищей (особенно в сочетании с алкоголем).
Причины панкреатита
- В результате воздействия алкоголя и при неправильном питании меняется состав и консистенция поджелудочного сока: он становится густым, вязким. Скапливаясь в протоках, поджелудочный секрет пропотевает в толщу железы, где приобретает свои агрессивные свойства и начинает растворять собственный орган.
- При патологии желудочно-кишечного тракта, особенно при желчнокаменной болезни, желчь забрасывается в протоки поджелудочной железы, активирует там ферменты, что тоже приводит к аутолизу – растворению тканей поджелудочной железы.
- Состояние острого панкреатита усугубляется при попадании в воспаленные ткани инфекции. Микробы проникают в железу из желчного пузыря при холецистите и с током крови из других хронических очагов микробного воспаления в организме.
- Редкими причинами острого панкреатита бывают травмы поджелудочной железы, повреждения при операциях на брюшной полости, токсическое поражение при отравлениях.
Острый панкреатит: симптомы
- Главный симптом – острая боль высокой интенсивности, иногда доводящая до обморока. Эпицентр боли – в верхней части живота, иногда она носит опоясывающий характер, как будто сжимает обручем тело. Боль распространяется по краю нижних ребер, отдает в поясницу. Боль возникает обычно к вечеру после обильного застолья или приема алкоголя. Некоторое облегчение приносит положение сидя, согнувшись.
- Многократная рвота, не приносящая облегчения. Возникает каждый раз после приема жидкости или пищи.
- Резкая бледность и синюшность (цианоз) лица и рук.
- Часто – субфебрильная температура тела (до 38оС).
Острый панкреатит: диагностика
При развитии острого панкреатита симптомы болезни настолько мучительны, что заставляют вызвать скорую помощь или врача на дом. В этих случаях показана диагностика и лечение в условиях хирургического стационара. Заниматься самодиагностикой и самолечением не допустимо, так как панкреатит легко спутать с другими острыми состояниями, требующими неотложной медицинской помощи.
В стандарт обследования при подозрении на острый панкреатит входят лабораторные тесты:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (из вены) на содержание амилазы, липазы, трипсина, щелочной фосфатазы, билирубина, глюкозы, альбуминов и маркеров воспаления.
Инструментальные методы исследования:
- УЗИ брюшной полости;
- КТ, МРТ, сканирование поджелудочной железы;
- рентгенография грудной клетки и брюшной полости.
В сомнительных случаях, а также при развитии осложнений проводят диагностическую лапароскопию. Под общей анестезией через небольшие разрезы на передней стенке живота в брюшную полость вводят специальную камеру и инструменты. С помощью этого способа хирург получает возможность увидеть происходящее в животе своими глазами и произвести лечебные манипуляции: промывание брюшной полости, введение лекарственных препаратов, дренирование, остановку кровотечения и пр.
Осложнения острого панкреатита
Несмотря на успехи медицины, смертность при тяжелых формах острого панкреатита достигает 30%. При остром панкреатите основными осложнениями являются панкреонекроз, шок, тяжелейшая интоксикация, отек головного мозга, почечная недостаточность. Состояние острого панкреатита требует незамедлительного медицинского вмешательства, нередко в условиях реанимации.
Лечение панкреатита
При развитии острого панкреатита
лечение в условиях хирургического стационара. До приезда врача необходим покой и голод, на живот желательно положить пузырь со льдом. Лечебные манипуляции при этой форме заболевания направлены на снижение выработки ферментов в поджелудочной железе и подавление их активности, борьбу с интоксикацией, шоком и болью, восстановление функции кишечника, предотвращение инфекционных осложнений. В ряде случаев требуется оперативное вмешательство. Срок госпитализации колеблется от трех недель до полутора месяцев.
В течение первых 5–7 дней болезни рекомендуется воздерживаться от приема пищи, так как даже незначительный перекус вызывает повторный выброс ферментов поджелудочной железы и ухудшение состояния.
После выписки из стационара необходимо четко придерживаться предписанного режима труда и отдыха, диеты, категорически исключить алкоголь, каждые 6 месяцев проходить плановой обследование для контроля функции поджелудочной железы. От этого зависит дальнейший прогноз заболевания.
Nota Bene!
Острый приступ панкреатита может возникнуть среди видимого здоровья. Особенно это актуально по окончании постов, в период майских праздников, когда после пищевого воздержания (по религиозным убеждениям или чтобы похудеть к лету) люди позволяют себе «всего и побольше». Вот тогда очень высок риск попасть из-за праздничного стола на стол хирургический. Соблюдайте умеренность!
Профилактика панкреатита
- борьба с алкоголизмом;
- своевременное лечение заболеваний желудочно-кишечного тракта;
- полноценное и регулярное питание;
- ежегодное плановое обследование у врача.
Эксперт: Долгополова Н.А., терапевт
Подготовлено по материалам:
- Костюченко А. Л., Филин В. И. Неотложная панкреатология. – СПб.: Деан, 2000.
- Филимонов М. И., Гельфанд Б. Р., Бурневич С. З., Орлов Б. Б., Цыденжапов Е. Ц. Острый панкреатит. Пособие для врачей. Под ред. академика РАН и РАМН В. С. Савельева. – М., 2002.
Источник
Острый панкреатит — довольно тяжелое заболевание, требующее госпитализации и длительного периода восстановления. А ведь при правильном подходе к вопросам здоровья его можно избежать или, по крайней мере, облегчить течение хронической формы. Профилактика панкреатита включает в себя несложные для выполнения мероприятия, однако оказывает существенную поддержку организму. Тот, кто заботится о своем здоровье, будет вознагражден с лихвой: силы, время и средства не будут потрачены на лечение болезни. Им найдется более достойное применение.
Основные причины панкреатита
Причиной заболевания преимущественно считается употребление спиртных напитков. Причем речь не идет о превышении дозы. Любое количество этилового спирта разрушает клетки поджелудочной железы, провоцируя развитие панкреатита.
Другими причинами могут быть:
- осложнения болезни желчного пузыря;
- нарушение функции протоков железы;
- отравление;
- травма живота;
- паразитические заболевания;
- инфекции;
- врожденная патология.
Однажды перенесенная острая форма при отклонении от диетологических рекомендаций приводит к дальнейшим осложнениям при панкреатите, и в конце концов к развитию хронического заболевания.
Лечащий врач изучает симптомы, лечение назначается исключительно исходя из состояния здоровья пациента на данном этапе. Самостоятельное лечение панкреатита чревато усугублением состояния и осложнениями.
Суть профилактики панкреатита у взрослых и детей
К факторам риска у взрослых относятся:
- злоупотребление алкоголем;
- нездоровое питание, образ жизни;
- наследственность;
- другие заболевания желудочно-кишечного тракта.
Чаще всего причиной заболевания у ребенка считается неправильное меню со слишком большим количеством жира, сахара. Перенесенные травмы также могут послужить толчком к началу болезни. Поэтому важно с раннего возраста учить детей правильным жизненным привычкам и заботливому отношению к своему здоровью.
Профилактика панкреатита у взрослых, как и у детей, разделяется на соблюдение мер первичной и вторичной профилактики. Под первичной профилактикой подразумевают меры, предупреждающие развитие патологии. Вторичная профилактика — это действия, направленные на предотвращение рецидивов заболевания.
Что необходимо соблюдать при первичной профилактике
Первичная профилактика прежде всего направлена на улучшение качества жизни человека, чтобы не допустить появление панкреатита в будущем: обучение и воплощение принципов здорового образа жизни и питания.
- отказаться от употребления алкоголя и от других нездоровых привычек;
- исключить из рациона острые, жирные мясные блюда;
- уменьшить употребление соли,сахара;
- максимально снизить употребление концентрированных продуктов, газированных напитков, продуктов, содержащих канцерогены;
- разнообразить и увеличить количественно овощи, фрукты, различные злаки в своем меню;
- ежедневно пить достаточное количество простой или минеральной воды;
- вести активный образ жизни.
Хронический панкреатит и вторичная профилактика
Вторичная профилактика хронического панкреатита отличается от первичной увеличением количества запретов. Для предупреждения обострений хронической формы человек ограничен в физических нагрузках, категорически запрещено употреблять спиртные напитки.
Профилактика хронического панкреатита во многом обусловлена грамотно подобранной диетой, исключающей запрещенные продукты и предлагающей сбалансированное количество питательных веществ. Здесь понадобится консультация диетолога.
Предупреждение обострений панкреатита подразумевает также поддержание в норме водного баланса. Пить можно простую воду или, по рекомендации врача, минеральную, но не газированную.
Положительно скажется на состоянии поджелудочной своевременная профилактика и лечение других тесно связанных с ней органов пищеварительной системы — желудка, двенадцатиперстной кишки, печени, желчного пузыря.
При медикаментозном лечении других заболеваний важно советоваться с лечащим врачом относительно противопоказаний из-за болезни поджелудочной железы.
Здоровый образ жизни
Для поддержания общего здоровья организма необходимы:
- достаточный отдых;
- регулярные умеренные физические нагрузки;
- сбалансированное питание;
- питье чистой воды в достаточном количестве;
- пребывание на солнце, свежем воздухе;
- соблюдение правил гигиены;
- положительное восприятие любых ситуаций.
При наличии факторов риска, например, наследственности, положительную роль сыграет регулярное прохождение профилактических осмотров.
Профилактика народными средствами
Народная медицина готова предложить свои рецепты. Профилактика панкреатита народными средствами сводится к употреблению лекарственных растений:
- Отвар лаврового листа обладает противовоспалительным действием.
- Листья черники пользуются хорошей славой в целях профилактики панкреатита. Листья кипятят на водяной бане, сутки настаивают, принимают по 2 ст. л. перед едой.
- Травяной сбор из ромашки, мяты, календулы, кукурузных рылец заливают кипящей водой, настаивают несколько часов. Готовый отвар принимают по 30 мл за 30 минут до еды.
- Другой травяной сбор: мята, боярышник, бессмертник, ромашка. Готовят таким же образом.
- Предотвращение обострений обеспечивает регулярное употребление семян льна. Для этого 1-3 ст. л. семян смалывают на кофемолке и добавляют прямо в пищу.
- Кисель из овса — замечательный вариант предупредить развитие панкреатита и других заболеваний ЖКТ. Овсяные хлопья нужно залить водой, настоять сутки, потом процедить. Оставшуюся жидкость кипятить на протяжении 5 минут, оставить еще на полчаса. Для вкуса в кисель можно добавить перетертую с сахаром клюкву, которая тоже рекомендуется для профилактики заболевания.
Какие лекарственные препараты помогают предотвратить обострение
Предотвращает обострение заболевания поджелудочной железы прием некоторых фармацевтических лекарств. Преимущественно это ферменты, которые помогают переварить пищу, одновременно давая отдохнуть поджелудочной (Фестал, Ликреаза, Панцитрат).
Для поддержания общего состояния здоровья назначаются комплексные витаминные препараты.
Прием лекарственных препаратов должен предписывать исключительно лечащий врач.
Отказ от алкоголя и курения
Употребление таких вредных веществ, как этиловый спирт и никотин, вносит свой вклад в развитие болезни. Алкоголь разрушает клетки поджелудочной железы, провоцируя отеки, воспаления.
Исследования доказали, что у людей, страдающих зависимостью одновременно от двух вредных привычек, в несколько раз выше вероятность развития панкреатита и рака поджелудочной железы.
Курение оказывает негативное влияние на организм в целом. Выкуренная сигарета дает толчок к выделению пищеварительных ферментов, а из-за отсутствия пищи это приводит к воспалительным процессам поджелудочной железы и других органов пищеварения.
Диета
Для предупреждения воспаления поджелудочной достаточно воздерживаться от употребления чрезмерно острых, жирных, жареных блюд, газированных напитков, избегать переедания сладостей, соблюдать режим питания. Рекомендовано увеличить количество свежих овощей, фруктов, зерновых и бобовых.
Диета при панкреатите в хронической форме запрещает:
- копчености;
- жирные мясные бульоны;
- жирна рыба;
- свиной жир;
- яйца (можно только белок);
- козье молоко;
- крепкий чай, кофе;
- изделия фастфуда.
Желательно пересмотреть рацион на наличие продуктов, содержащих красители, ароматизаторы, консерванты, так как эти вещества негативно влияют на клетки поджелудочной, мешая их восстановлению.
Рекомендованы следующие принципы питания:
- не есть слишком холодное или слишком горячее;
- пищу готовить на пару или варить;
- она должна быть максимально измельченной, перетертой для облегчения процесса пищеварения;
- кушать понемножку, но часто;
- между вторым ужином и сном должно пройти не меньше 2 часов.
Регулярное посещение врача
Если обострение панкреатита благополучно миновало, человек выполняет профилактические рекомендации относительно питания и образа жизни, можно ожидать наступление ремиссии. Однако чтобы избежать рецидива, желательно периодически посещать врача, при необходимости делать контрольные обследования.
Здоровье каждого человека находится в его собственных руках. Многое зависит от воспитания и понятий, сформированных обществом. Поэтому важно с раннего возраста формировать у детей осознание ответственности за свое здоровье.
Источник

