Панкреатит при сахарном диабете инсулинозависимом
Панкреатогенный сахарный диабет
Сахарный диабет достаточно часто может становиться отягощением течения хронического воспаления поджелудочной железы. Примечательно, что количество случаев инсулинозависимого и независимого диабета будет примерно одинаковым.
При остром же течении панкреатита переход в состояние гипергликемии может отмечаться в 50 процентов случаев, 15 из которых будут характеризоваться устойчивой формой гипергликемии.
По ходу терапии, направленной на избавление от панкреатической атаки, концентрация сахара в крови больного человека будет сокращаться, пока не придет к нормальной отметке.
Основные предпосылки возникновения недуга
Панкреатогенный сахарный диабет развивается по мере того, как прогрессирует хроническое воспаление поджелудочной железы. Кроме этого, заболевание сопровождается разрушением и склерозом инкреторного аппарата человека.
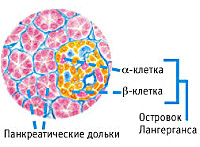
Патогенное воздействие также оказывается на клетки островков Лангерганса. Более подробно о том, что такое островки Лангерганса, можно узнать у нас на сайте.
Не последнюю роль в патогенезе диабета при хроническом воспалении поджелудочной железы отведено конституционной обусловленности тканевой устойчивости. Она в большей мере характерна тем людям, то страдает лишним весом и гиперлипидемией.
Ожирение становится основным отягощением панкреатита хронической формы и может негативно сказаться на прогнозе терапии.
Согласно медицинской статистике, по мере увеличения массы тела увеличивается вероятность развития осложнений хронического воспаления в поджелудочной железе, а также ее эндокринной недостаточности. Помимо этого, у больных острым панкреатитом на фоне избыточной массы тела достаточно часто развивается гипергликемия.
Если происходит обострение воспалительного процесса, то в таком случае переходящая гипергликемия будет связана с:
- отечностью поджелудочной;
- ингибирующим воздействием трипсина на продуцирование гормона инсулин (концентрация которого при остром воспалении и обострении значительно возрастает).
Клиническая картина
Панкреатит и сахарный диабет – это достаточно серьезная комбинация заболеваний. Дисбаланс в толерантности к углеводам характерен уже в самом начале хроники панкреатита. Как правило, устойчивое нарушение обмена углеводов отмечается примерно спустя 5 лет после начала основного недуга.
Нарушения эндокринной функции при хроническом воспалении могут быть проявлены в двух видах:
- гипогликемии (гиперинсулинизма);
- панкреатогенного диабета.
Гиперинсулинизм может протекать с характерными симптомами, которые сопровождены:
- голодом;
- холодным потом;
- мышечной слабостью;
- дрожью по всему телу;
- чрезмерным возбуждением.
Примерно в трети случаев гипогликемии могут наблюдаться судороги, а также потеря сознания.
Панкреатогенный сахарный диабет имеет ряд особенностей:
- этим недугом страдают, как правило, худощавые пациенты с холерическим типом темперамента;
- болезнь не связана с лишним весом, толерантностью к сахару или же семейной предрасположенностью;
- в таком состоянии гипергликемия переносится достаточно легко, вплоть до отметки 11,5 ммоль/л;
- сахарный диабет проходит в легкой форме и не возникает потребности в эндогенном инсулине на фоне снижения калорийности потребляемой пищи, а также мальабсорбции;
- имеют место проявления признаков сахарного диабета уже спустя несколько лет после наблюдения первых приступов боли в брюшной полости;
- есть склонность к гипогликемии;
- часто возникают кожные, а также инфекционные недуги;
- намного позже, нежели при классическом сахарном диабете возникают: кетоацидоз; гиперосмолярные состояния, микроангиопатия;
- недуг отлично поддается терапии при помощи специального питания, физ нагрузки и препаратов сульфонилмочевины;
- потребность в дополнительном введении инсулина незначительна.
Диагностика и лечение
Выявление панкреатогенного диабета возможно при условии проведения классических диагностических тестов.
Для избавления от заболевания должно быть разработано соответствующее диетическое питание. Важно уделить особое внимание корректировке белково-энергетической недостаточности, а также набору массы тела. Кроме этого, нельзя обойтись без нормализации гиповитаминозов и нарушений электролита.
Следует максимально качественно компенсировать экзокринную нехватку поджелудочной железы. Для этого необходимо назначение ферментных препаратов для пораженного органа.
Не менее важным в вопросе ослабления болевых ощущений в брюшной полости станет обязательное употребление анальгетиков ненаркотического происхождения.
Если доктор будет рекомендовать хирургическое вмешательство, то в таком случае важно не допустить дистальной панкреатомии. Если есть необходимость, то будут назначены небольшие по объему дозировки простого инсулина. Речь идет о дозе не более 30 единиц. Точная дозировка будет полностью зависеть от таких характеристик:
- концентрации глюкозы в крови;
- характера питания;
- уровня физической активности;
- объема потребляемых углеводов.
Нельзя понижать уровень глюкозы в крови, если она находится на отметке, ниже 4,5 ммоль/л. В противном случае может развиться гипогликемия.
Как только показатели углеводного обмена будут стабилизированы, больного следует перевести на пероральные препараты, направленные на снижение уровня сахара крови.
Использованные источники:diabethelp.org
Развитие сахарного диабета на фоне панкреатита
Панкреатит характеризуется наличием воспалительных процессов в поджелудочной железе и ухудшением ее работы.
При данном заболевании поджелудочная железа перестает выполнять свою главную функцию – выделять секрет для переваривания белков, жиров и углеводов. Дисфункция данного органа вызывает недостаток инсулина, а вследствие панкреатогенный диабет.
Сахарный диабет и панкреатит часто развиваются синхронно, поэтому иногда сложно вовремя заметить патологию. Трудность в диагностике приводит к тому, что врачи назначают пациенту диету, не учитывая панкреатогенный диабет.
Характеристика сахарного диабета на фоне панкреатита
Статистические данные и показатели по заболеваемости сильно разнятся. Различные источники гласят, что при хроническом панкреатите у 10-90% больных наблюдается панкреатогенный сахарный диабет, а в половине случаев – инсулинозависимый. Такие различия в цифрах, опять же, объясняются тем, что данный вид диабета сложно поддается диагностированию и не всегда вовремя определяется специалистами.
Сахарный диабет на фоне панкреатита характеризуется наличием признаков первого и второго видов диабета и отдельно не выделен в официальных источниках. Развитие данного заболевания происходит в несколько этапов:
- У больного развивается первая стадия панкреатита, сопровождающаяся изжогой, болями в животе, тошнотой. Болезнь может возникать в острой форме и при должном лечении заканчиваться длительной ремиссией.
- Если болезнь не была вылечена до конца, или на организм повлияли провоцирующие факторы, начинает развиваться хронический панкреатит. Наблюдается серьезное нарушение обмена веществ, потеря аппетита, тошнота, постоянные боли, метеоризм. В поджелудочной железе происходят выбросы инсулина.
- В органе начинаются процессы эрозии, а также формирование толерантности к глюкозе.
- На заключительном этапе начинается развитие сахарного диабета.
Особенности развития диабета панкреатического типа
Развитие диабета и панкреатита связано с некоторыми особенностями человеческого организма. Панкреатический диабет имеет следующие свойства:
- в следствие резкого падения в крови глюкозы проявляется гипогликемия;
- дефицит инсулина приводит к нарушениям углеводного обмена веществ;
- микро- и макроангиопатия наблюдаются реже, чем при сахарном диабете в официальной дифференциации;
- заболевание хорошо поддается лечению, а на начальной стадии эффективен прием лекарственных препаратов для поддержания нормального уровня сахара в крови.
Увеличивать риск возникновения данного типа заболевания могут следующие причины:
- всасывание большого количества йода кишечником;
- ожирение;
- нарушения в работе эндокринной системы;
- потребление алкоголя в больших количествах;
- дисбактериоз и другие.
Кроме того, процесс воспаления поджелудочной железы не редко становится причиной развития диабета второго типа. Из-за воспалительного процесса в крови увеличивается содержание сахара, а пациент чувствует острые боли, стадии обострения и ремиссии чередуются между собой.
Симптоматика заболевания
Многих больных волнует вопрос: «Может ли повышаться сахар в крови при панкреатите?». По словам специалистов, повышение уровня сахара при панкреатите является одним из основных симптомов развития панкреатического диабета.
Из-за того, что сахар в крови при панкреатите повышается, поджелудочная железа не справляется с переработкой поступающих в организм углеводов. У пациентов при данном заболевании наблюдаются также следующие симптомы:
- возможное поражение сосудов;
- отсутствие положительного результата от препаратов;
- сопровождается инфекциями, а также кожными заболеваниями;
- проявляются симптомы первого и второго типа сахарного диабета;
- развитие ацидоза и кетоза в некоторых случаях.
Методы диагностики «сахарной» болезни
При тщательном изучении результатов анализов возможно определить данный тип сахарного диабета на начальной стадии развития.
Для этого проводится несколько видов исследований ферментов поджелудочной железы в плазме крови, а также определение качества экзокринной функции органа.
Гастроэнтеролог может назначать следующие анализы:
общий анализ крови;
- анализ мочи;
- дыхательные тесты;
- радиоиммунный анализ;
- тест на толерантность к глюкозе;
- ультразвуковое исследование органов брюшной полости;
- компьютерную и магнитно-резонансную томографию;
- инвазивные методы диагностики.
Раннее обнаружение болезни поможет избежать неточностей при назначении дальнейшего лечения и режима питания.
Сбалансированное питание при панкреатическом диабете
Для лечения данных заболеваний необходимо соблюдать строгую диету, особенно при наличии их одновременно. Чтобы восстановить функции поджелудочной железы и нормализовать состояние организма, больному необходимо отказаться от жирных, острых блюд, а самое важное – контролировать потребление легкоусвояемых углеводов и жиров.
Необходимо ограничить потребление следующих продуктов:
- сладостей;
- хлебобулочных изделий;
- продуктов с большим содержанием клетчатки, а также горчичных и эфирных масел, которые не усваиваются при наличии данного заболевания;
- жирных сортов мяса и рыбы;
- жирных, острых супов и бульонов;
- соусов;
- маринованных овощей, консервации;
- молочной продукции с высоким содержанием жира;
- сладких сырков и соленых, острых сыров;
- газированных напитков с подсластителями, лимонадов, сладких соков.
Для получения всех необходимых организму полезных веществ пациент должен употреблять около 2200-2400 ккал в сутки. Питание должно быть пяти или шестиразовым, но небольшими порциями.
Рекомендуется соблюдать следующие пропорции в суточном потреблении пищи:
300-350 грамм продуктов, содержащих углеводы;
80-90 грамм белковой продукции, половина которой должна быть животного происхождения;
70-80 грамм жиров, 30% из которых – растительного происхождения.
Разрешается употребление следующих продуктов:
- слабые овощные супы на воде;
- диетические сорта мяса и рыбы;
- кисломолочная продукция, натуральные йогурты без подсластитилей;
- омлеты из яичных белков;
- запеченные или приготовленные на пару овощи, которые содержат меньше 5% углеводов (кабачки, огурцы, салат, томаты, тыква, капуста, баклажаны);
- травяные отвары, ягодные и овсяные кисели, компоты без сахара.
Важно строго соблюдать все рекомендации лечащего врача, исключать из меню «опасные» для пораженного органа продукты питания и не забывать о здоровом питании.
Отзыв нашей читательницы — Ирины Кравцовой.
Недавно я прочитала статью, в которой рассказывается о натуральном эффективном средстве Монастырский чай от панкреатита. При помощи данного препарата можно навсегда избавиться от воспаления в поджелудочной железе. Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. С каждым днем я чувствовала улучшения. У меня прекратились приступы рвоты и боли, а за несколько месяцев я выздоровела полностью.
Читать статью.
Использованные источники:opankreatite.ru
Панкреатит и диабет
Болезненное состояние поджелудочной железы, когда нарушена ее работа, называется панкреатитом. Панкреатит и сахарный диабет поражают в основном тучных людей и людей с болезнями ЖКТ. Поджелудочная железа ответственна за усваивание всей пищи и выделяет белковые гормоны (глюкагон, инсулин). Если диагностировано воспаление, это означает, что ферменты, которые выделяют железо, перестали доставлять его в двенадцатиперстную кишку. По этой причине ферменты будут работать именно в железе, что приводит к саморазрушению органа.
Почему возникает?
Повреждение поджелудочной — основная причина нарушения метаболизма. Поврежденная железа перестанет поставлять требуемую дозу гормонов, а недостаток инсулина у человека представляет собой опасность. Это гормон — снижающий уровень глюкозы, образующейся при взаимодействии углеводов. Больной орган воспаляется, из-за этого производство гормона недостаточное, и как следствие этих процессов происходит поднятие сахара в крови. Это в 25% случаев спровоцирует диабет 2 типа. Стресс, неправильное питание, отсутствие распорядка дня, волнения — все это дорога к набору веса и к возникновению параллельных болячек.
Симптомы заболевания
Панкреатит может сопровождается сахарным диабетом. Такого рода состояние еще именуют панкреатическим диабетом.
Заболевание часто проявляется болями в области поджелудочной железы.
Из-за чрезмерной гликемии у диабетиков сахар деструктивно влияет на сосуды и даже вызывает некроз. Обратного действия нет. Зачастую хронический панкреатит на фоне диабета провоцирует зарождение диабета 1-го типа. Панкреатический диабет на стадии, при которой идет воспаление поджелудочной железы, протекает в сопровождении болевых ощущений (разнообразной формы интенсивности). На первой стадии, возможны еще ремиссии и периоды обострения. Эта стадия может длиться годами.
Следующий этап сопровождается симптомами нарушения функций ЖКТ у человека:
- вздутие;
- изжога, которая купируется манкой;
- расстройство стула, диарея;
- уменьшение аппетита.
Полное разрушение островков Лангерганса (отклонение аутоиммунной природы) — основное и главное основание возникновения инсулинозависимого диабета первого типа. Такие островки находятся в хвосте поджелудочной и весят около 2% ее массы. При формировании диабета человеческий организм начинает выбрасывать антитела, разрушающие клетки поджелудочной железы, вырабатывающие инсулин. Диабет при хроническом панкреатите провоцирует развитие гипогликемии, если лечение сопровождается препаратами инсулина. Редко сопровождается повреждениями мелких сосудов (микроангиопатией).
Лечение панкреатита при сахарном диабете
Лечение сахарного диабета второго типа чаще проводится корректировкой питания, включающей низкоуглеводную пищу. Терапия хронического панкреатита при диабете 2 типа сводится к таблетированным противодиабетическими препаратами, но только на начальной стадии недуга. Позже они потеряют всю пользу из-за формирования инсулиновой нехватки. Инсулиновая терапия обходится без трудного подбирания и высоких доз инсулина.
Лечение патологии продолжительное, особенно если у пациента панкреатит и диабет. Во время терапии врач назначает применение заместительной терапии для нормализации углеводного обмена и ферментативной недостаточности, которая выражена ограниченной секрецией или низкой активностью панкреатических ферментов. Также назначают использование специальных ферментативных и гормональных медицинских препаратов, например, принимать «Панкреатин». Лечение панкреатита заключается в назначении диеты в самом начале болезни, чтобы не допустить развития сахарного диабета второго типа. Терапия хронического панкреатита занимает продолжительное время.
Также врач поясняет больному ошибки в его образе жизни и питании, которые спровоцировали формирование патологии. Зачастую появление отклонения связано со стрессами. Лечащий врач помогает настроить график приема правильной пищи, возможно, порекомендует обратиться за помощью к психологу и диетологу. Пациенту нужно настроиться на позитивную волну, избегать всего негативного, сосредоточиться на своем распорядке дня, придерживаться назначений врачей. Окружающим людям важно поддерживать психологический комфорт больного до полного его выздоровления.
Диета и правильное меню
Диабетикам важно соблюдать правильное питание и меню. Сбалансированное питание считается, и по праву является, важной частью излечения. Слишком большое употребление углеводов — дорога к переизбытку массы тела. А развивается панкреатит при сахарном диабете гораздо быстрее, чем у здорового человека. Реальнее будет называть это не диетой, а системой общего и правильного питания. Количество жиров при этом, для участия в синтезе, плавно уменьшается, что неизменно ведет к улучшению состояния больного. Нужно выработать привычку режимно питаться правильными продуктами. Диета при панкреатите и сахарном диабете подразумевает:
- минимальное потребление быстрых углеводов;
- отказ от острого, специй и алкоголя;
- сокращение потребляемого крахмала и сахара;
- отказ от кондитерской выпечки, макарон, пива и сладких газированных напитков;
- максимальное ограничение мучных и крахмалистых продуктов;
- минимум сладких фруктов.
В большом объеме, без ограничений диетологи рекомендуют употреблять овощи, зелень, семечки, орехи, мясо птицы и рыбу.
Следует внимательно изучить рецепты приготовления еды и придерживаться водного режима. Нужно выпивать 2 и более литров воды без газа (без учета жидкой пищи и фруктов) в течение суток. Прием поливитаминов поможет человеку очень быстро привыкнуть к новому меню. Диабетик должен перейти на правильное питание, чтобы избежать негативных последствий. Низкоуглеводная диета противопоказана детям, подросткам, женщинам в положении, кормящим мамам и мужчинам.
Использованные источники:etodiabet.ru
Источник
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник