Панкреатит острый прогноз жизни

Поджелудочная железа – это паренхиматозный орган смешанной секреции, выполняющий следующие функции:
- выработка пищеварительного сока, необходимого для переваривания еды;
- образование гормонов, которые влияют на функционирование клеток организма (инсулин, глюкагон, соматостатин).
При нарушении работы поджелудочной возникает опасный недуг – панкреатит, прогноз которого зависит от определенных факторов. По статистике, взрослые мужчины страдают им чаще, чем женщины, и он может сократить длительность жизни человека.
Виды панкреатита
Выделяют 2 вида недуга:
- острый;
- хронический.
Острый панкреатит возникает впервые. Воспалительный процесс длится непродолжительное время и затрагивает клетки паренхимы, которые в результате повреждаются активированными ферментами.

Выделяют следующие типы острой формы:
- интерстициальный;
- геморрагический;
- гнойный;
- панкреонекроз.
Хронический панкреатит возникает после многократных повторений острой формы заболевания, но при начальных изменениях симптомы часто отсутствуют. Панкреатит беспокоит больных довольно продолжительное время, в результате чего ткань паренхимы замещается на рубцы, и ее поверхность становится поврежденной.
Выделяют следующие формы хронического вида:
- алкогольный;
- билиарный;
- токсический;
- инфекционный;
- ишемический;
- идиопатический.
Что влияет на продолжительность жизни при панкреатите?
Далёкие от медицины люди часто не знают, от чего зависит продолжительность жизни человека, имеющего в своем анамнезе панкреатит.

Наиболее значимыми причинами являются:
- Течение патологии. При острой форме вероятность наступления летального исхода выше, по сравнению с хронической.
- Тяжесть состояния. Чем тяжелее протекает недуг, тем больше риск, что он разовьется фатально.
- Наличие осложнений. Если происходит омертвление тканей, смерть наступает в 50% случаев. Внутренние органы не справляются с действием токсинов, развивается сердечная и почечная недостаточность. Иногда возникают кровотечения, которые также становятся причиной смерти.
- Сопутствующее заболевание: сахарный диабет, злокачественные опухоли, патология желчного пузыря и 12-перстной кишки, гельминтозы (у ребёнка). На фоне тяжелых нарушений в организме риск летального исхода возрастает.
- Возраст. Чаще всего смертельные случаи встречаются у пациентов старше 70 лет.
- Своевременность получения и качество медицинской помощи. Чем раньше врач начал лечить пациента с панкреатитом, прописывая ему адекватную терапию, тем больше шансов на благоприятный исход.
- Безукоризненное соблюдение назначений лечащего врача и диеты. Когда человек ответственно относится к собственному здоровью, принимает прописанные таблетки, выживаемость в таких случаях достигает 80%. Если он игнорирует врачебные рекомендации, не пьет лекарство, показатель снижается в 2 раза.
- Отказ от алкоголя. Исключение вредной привычки ведет к уменьшению повреждающего действия.
Сколько живут с хроническим панкреатитом?
Продолжительность жизни часто сокращается на 10–20 лет. Это связано с тем, что при неработающей железе организм не справляется с дополнительной нагрузкой.
Каковы прогнозы лечения заболевания?
Согласно статистике, с острой формой и тяжелым течением заболевания летальный исход наступает в 30% случаев. У 15% людей наступает выздоровление, а оставшихся ожидает повторное обострение патологии (рецидив). Пациент с хронической формой и легким течением при адекватной терапии может прожить столько же, сколько и здоровый человек.

По данным наблюдений европейских специалистов, выживаемость людей в течение первых 10 лет заболевания составляет 70%, 20 лет – 45%. При появлении осложнений или необходимости проведения оперативного вмешательства она снижается. Если в пораженном органе развивается злокачественная опухоль, прогнозирование пропорционально уменьшается на 4% за 20 лет при условии того, что лечение проведено правильно.
Если больной ведет здоровый образ жизни и отказался от употребления алкоголя, то первые 10 лет он проживет в 80% случаев. Когда человек игнорирует все врачебные рекомендации, не соблюдает диету и не избавляется от вредных привычек, средняя продолжительность жизни выявляет снижение показателя в 2 раза.
Причина смертности при панкреатите
Болезнь характеризуется тяжестью течения и высоким риском наступления летального исхода. Чем опасно это состояние, и почему умирает пациент, рассмотрим далее.
Панкреонекроз
Панкреонекрозом называют осложнение, при котором происходит отмирание частей или всей поджелудочной железы. Основная причина такого состояния заключается в повреждении органа собственными ферментами и возникновении воспалительных процессов. Провоцирующими факторами считаются злоупотребление алкоголем, калькулезный холецистит, травмы брюшной полости и ранее перенесенные хирургические вмешательства.
Панкреонекроз отличается далеко не высокой выживаемостью: в 40–70% случаев наступает летальный исход. Если помощь не оказывается своевременно, показатель существенно возрастает.
Рак поджелудочной железы
Характеризуется агрессивным течением и быстрым распространением по всему организму. В большинстве случаев приводит к смерти. Если рак был обнаружен на операбельной стадии, проводится хирургическое вмешательство, при котором полностью удаляется орган или его больная часть. Причинами рака чаще всего являются: курение, неправильное питание, чрезмерный прием алкоголя, нарушение пищеварительной функции, генетические факторы.
Летальность после операции
Хирургическое вмешательство на поджелудочной отличается сложностью и высокими показателями смертности. Удаление органа связано с трудностями, так как он находится в близости с крупными сосудами, почками и обладает общим кровотоком с 12-перстной кишкой. Высокоактивные ферменты нередко переваривают ткань паренхимы, и на нее довольно сложно накладывать швы.

Пациенту приходится соблюдать постельный режим, проводя много времени в лежачем положении. Все это грозит развитием осложнений в послеоперационный период, из-за чего повышается угроза летального исхода. Если операция прошла успешно, пациента ждет долгий путь восстановления.
Как продлить срок жизни?
Несмотря на опасность патологии, существуют способы, позволяющие улучшить примерный прогноз и подарить пациенту дополнительные годы жизни.
Профилактика и образ жизни
Помимо приема препаратов, которые лечащий доктор указывает в истории болезни, нужно придерживаться правил, предупреждающих прогрессирование недуга и риск возникновения осложнений. Благодаря соблюдению этих рекомендаций пациент проживет намного дольше.
Нужно уделять внимание не только физическому здоровью, но и психологическому. Специалисты советуют людям с патологией изменить свой образ жизни, избегать нервного перенапряжения и своевременно проходить врачебные осмотры.
Несмотря на положительные отзывы о применении средств народной медицины, предварительно всё-таки стоит проконсультироваться с лечащим врачом во избежание осложнений.
Рекомендуется придерживаться следующих правил:
- полностью исключить алкоголь, сигареты и наркотические вещества;
- умеренное занятие спортом;
- распорядок дня должен включать в себя полноценный ночной сон;
- выработка положительного настроя и устойчивости к стрессу.
Диета
Больные в домашней обстановке могут справиться с болью и тошнотой, уменьшив нагрузку на пищеварительную систему:
- Исключение из меню жирных, жареных и острых блюд. Следует отдавать предпочтение вареной, печеной или тушеной еде.
- Частое употребление пищи небольшими порциями. Желательно кушать не менее 6 раз в сутки, а объем одной порции не должен превышать 250 г. Перерыв между трапезами составляет 2,5–3 часа.
- Суточный объем углеводов не должен превышать 300 г, а жиров – 70 г. Они крайне вредно воздействуют на поджелудочную.
- Проведение обработки продуктов. Для уменьшения выраженности воспалительного процесса медики советуют есть блюда, порезанные на кусочки, тщательно их пережевывая, или в протертом виде.
- Диета подбирается так, чтобы в ней было высокое содержание белка. Вещество необходимо добавлять в рацион до 150 г в день.
- Соблюдать питьевую норму. Людям требуется потреблять около 2 л воды. Доктора рекомендуют совершать несколько глотков каждые полчаса.

Выделяют список запрещенных блюд, из-за которых поджелудочный сок начинает усиленно вырабатываться. Крайне нежелательно принимать в пищу следующие продукты:
- мясо и рыба жирных сортов;
- еда в консервированном виде;
- колбасные изделия;
- молочные продукты с высоким содержанием жира;
- икра;
- соусы, включая майонез, кетчуп;
- бобовые;
- овощи – томаты, щавель, капуста и редис;
- кислые фрукты;
- злаковые продукты – пшено, кукуруза и ячмень;
- кондитерские изделия.
Вредные привычки
Злоупотребление спиртным является основной причиной развития недуга и его осложнений. В результате возникает спазм протоков, блокировка оттока желчи, что провоцирует воспалительный процесс. Этанол разрушает клетки паренхимы, приводя к появлению на ней рубцов и нарушению кровообращения. Орган истощается, и происходит выраженное расстройство функции пищеварения. Чтобы остаться живым, алкоголик должен прекратить употребление спиртных напитков.
Курение также оказывает разрушительное воздействие на поджелудочную: вредная привычка провоцирует усиленную выработку ферментов, которые при отсутствии еды поражают ткани паренхимы. Содержащиеся в сигарете токсические вещества могут вызвать злокачественные новообразования, сахарный диабет, нарушения в работе сердца и легких, что значительно уменьшает срок жизни. Избавление от вредной привычки – важное условие для успешной терапии.
Чтобы жить как можно дольше, больному придется приложить немало сил: принимать медикаменты, соблюдать диету и выполнять все меры профилактики заболевания.
Помните: вы проживете дольше, если будете точно и постоянно выполнять все врачебные рекомендации.
Список литературы
- Маев. В. Хронический панкреатит. 2012 г.
- Ивашкин В.Т. Современные проблемы клинической панкреатологии. Вестник РАМН. – 1993 г. №4 стр.29–34.
- Коротько Г.Ф. Секреция поджелудочной железы. М. ТриадаХ 2002 г. стр. 24–34.
- Григорьева И.Н., Веревкин Е.Г., Брагина О.М., Ямлиханова А.Ю. Питание и качество жизни у больных хроническим панкреатитом. Российский журнал гастроэнтерологии, гепатологии и колопроктологии. 2010 г. стр. 88.
- Хазанов А.И., Васильев А.П., Спесивцев В.Н. и соавт. Хронический панкреатит, его течение и исходы. Российский журнал гастроэнтерологии, гепатологии и колопроктологии. 1999 г. №4, стр. 24–30.
- И.В. Маев, А.Н. Казюлин, Ю.А. Кучерявый. Хронический панкреатит. М.: Медицина, 2005 г.
Источник
Панкреатит – это заболевание, при котором определяется высокий процент смертности. Основной причиной летального исхода считается развитие тяжёлых осложнений. Последствия воспалительного процесса имеют довольно серьёзный и опасный характер, по этой причине не стоит относиться к подобному расстройству пренебрежительно и поверхностно. При проявлении симптоматики острого приступа или в периоды обострения хронической формы необходимо немедленно обращаться за помощью к специалистам.
Осложнения при панкреатите будут отличаться в зависимости от формы заболевания. Из этого следует, что для острого и хронического воспалительного процесса последствия будут различными.
Осложнения острого панкреатита делятся на ранние и поздние. Ранние развиваются вместе с первыми проявлениями клинической картины панкреатита. Поздние зачастую появляются примерно через несколько недель и в большинстве случаев связаны с присоединением вторичной инфекции.
Ранние осложнения острого панкреатита обуславливаются проникновением панкреатических ферментов и частичек омертвевших тканей поражённого органа в кровоток. Первое место по распространённости занимает гиповолемический шок, основными факторами возникновения которого считаются сильная интоксикация организма и ярко выраженный болевой синдром. Ещё одним из самых распространённых последствий является ферментативно-разлитой или асептический панкреатит. Его опасность заключается в накоплении ферментов, которые агрессивно влияют на брюшную полость.
К другим ранним осложнениям можно отнести:
- дыхательную недостаточность;
- плеврит – это состояние, во время которого происходит воспаление плевры, что сопровождается скоплением жидкости в её полости;
- ателектаз одного из лёгких;
- острую печёночную недостаточность – проявляются желтоватым оттенком кожных покровов и слизистых оболочек;
- острый токсический гепатит – поражение печени, которое развивается влиянием шока и патологическим воздействием ферментов. Особую группу риска составляют пациенты с панкреатитом, у которых уже есть хронический воспалительный процесс печени, желчного пузыря или желчевыводящих протоков;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- развитие воспаления в брюшине. При острой форме протекания воспаления тканей поджелудочной перитонит делится на асептический и гнойный;
- расстройства со стороны психики – формируются на фоне сильной интоксикации, которая нередко поражает головной мозг. В большинстве случаев, на второй или третий день от начала появления симптомов основного расстройства, развивается психоз. Его продолжительность составляет несколько суток;
- тромбоз сосудов.
Поздние осложнения острого панкреатита начинают формироваться после нормализации состояния больного, что достигается при помощи комплекса консервативных и хирургических способов лечения. Данные осложнений продлевает время нахождения больного в условиях стационара, а также значительно уменьшает процент благоприятного прогноза при остром панкреатите.

Дегенеративные и гнойные осложнения острого панкреатита
Поздние последствия острого панкреатита:
- формирование абсцессов или гнойников брюшной полости;
- появление панкреатических свищей – сообщений близлежащих внутренних органов;
- парапанкреатит – воспаление гнойного характера тканей, окружающих поражённый орган;
- некроз органа;
- развитие псевдокист — представляют собой формирование капсулы из соединительной ткани;
- пилефлебит – вовлечение в патологию воротной вены;
- возникновение опухолей зачастую злокачественного характера;
- заражение крови – это то, чем опасен острый панкреатит наиболее всего.
Осложнениями при хроническом панкреатите зачастую становятся поражения органов, которые функционально связаны с поджелудочной железой. Среди такой группы последствий выделяются:
- гепатит реактивного характера;
- развитие холестаза с желтухой или без;
- холецистит;
- гнойный холангит.
По причине близости железы к диафрагме нередко выражаются такие осложнения хронического панкреатита, как пневмония или реактивный плеврит.
Гастроэнтерологами и онкологами доказана связь между хронической формой заболевания и формированием раковых опухолей поджелудочной. У пациентов, страдающих от подобного расстройства более чем двадцать лет, частота развития онкологии варьируется от 4 до 8%.
Возникновение вторичного сахарного диабета довольно долго считалось одним из самых распространённых осложнений при хроническом панкреатите. С каждым годом протекания подобного недуга вероятность появления сахарного диабета возрастает на 3%. Однако, если появление воспаления имело алкогольную этиологию, то риск значительно увеличивается.
К другим последствиям, которыми опасен хронический панкреатит, относят:
- появление эрозий и язв слизистой органов пищеварительной системы;
- железодефицитную анемию;
- ГЭРБ;
- портальную гипертензию;
- асцит – скопление большого количества жидкости в брюшной полости;
- варикозное расширение вен пищевода;
- постгеморрагическую анемию;
- спадение тканей лёгкого – на фоне его сдавливания увеличенной в объёмах поджелудочной;
- формирование камней в протоках;
- перитонит;
- септическое состояние.
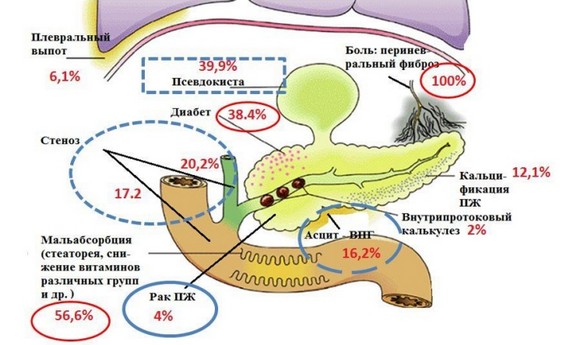
Осложнения хронического панкреатита
Осложнённый панкреатит острого течения характеризуется высоким процентом смертности. Её показатели могут достигать до 15%, а при развитии тяжёлых последствий, в частности панкреонекрозе – увеличивается до 70%.
Основным фактором наступления смерти от панкреатита являются гнойно-септические осложнения, которые нередко протекают в комплексе с полиорганной недостаточностью и сильнейшей интоксикацией.
Не последнюю роль в прогнозе острого панкреатита играет потребление пациентом алкогольных напитков. В случаях полного отказа от спиртосодержащих напитков десятилетняя выживаемость наблюдается более чем 80% пациентов. Но когда больной продолжает употреблять алкоголь, подобный показатель снижается в два раза.
При некрозе тканей органа смертельный исход наступает в 50% случаев.
Прогноз хронического панкреатита во многом зависит от нескольких факторов, а именно:
- возрастной категории пациента;
- индивидуального характера течения болезни;
- общего состояния поражённого органа;
- наличия или отсутствия осложнений.
Выживаемость пациентов с хронической формой в период десяти лет достигает значений в 70%, двадцать лет – 45%. Вероятность формирования онкологии – 4% на каждые 25 лет протекания болезни.
Инвалидность достигает значений в 15%.
Предупреждение осложнений при остром течении составляет борьба с ярко выраженной болезненностью и интоксикацией. При хроническом течении профилактическими мероприятиями являются:
- пожизненный отказ от вредных привычек;
- соблюдение назначений лечащего врача относительно рациона;
- своевременное лечение сопутствующей патологии ЖКТ;
- санаторно-курортное лечение.
Помимо этого, пациентам с хронической формой рекомендуется регулярно проходить обследование у гастроэнтеролога.
Источник
Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи. Под влиянием собственных ферментов железы происходит переваривание его клеток, что и провоцирует возникновение сильной, нестерпимой боли, которая не снимается медикаментозными препаратами.

Острый панкреатит – распространенное заболевание органов брюшной полости, требующее немедленного оказания медицинской помощи.
Что такое острый панкреатит
Панкреатит в острой форме – воспаление поджелудочной железы, сопровождающееся стремительным ухудшение самочувствия пациента. И только изредка заболевание проходит без боли, чаще всего при незначительном повреждении клеток.
Воспалительный процесс сопровождается усиленным выделением ферментов. В результате отека и резкого уменьшения просвета выводящего протока поджелудочной железы они накапливаются в органе и начинаются проявлять агрессию в отношении к собственным клеткам. Это основное звено, приводящее к дальнейшему их отмиранию с последующей атрофией и некрозом поджелудочной железы.
По международной классификации болезней панкреатит в острой форме (К 85) относится к заболеваниям желчного пузыря, желчевыводящих путей и поджелудочной железы.
При остром панкреатите воспалительный процесс сопровождается усиленным выделением ферментов.
Приступ
Приступ панкреатита развивается внезапно. Приводит не только к ухудшению самочувствия пациента, но и к угрозе его жизни. Сопровождается резкими, опоясывающими болями в области желудка, появляются тошнота с рвотой. Острое воспаление поджелудочной железы требует немедленного оказания медицинской помощи.
Как отличить хронический панкреатит от острого
Острое воспаление органа характеризуется некротическими изменениями в тканях, при хроническом течении заболевания на первый план выходят дистрофические процессы, которые отличаются более медленным течением.
Приступ панкреатита – неотложное состояние, при котором пациенты практически в 100% случаев попадают в больницу. Если заболевание переходит в хронический процесс, периоды обострения чередуются с ремиссией. При этом признаки имеют размытый, нечеткий характер. Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
Разница между панкреатитом в острой форме и хроническим – у второго слабее выражена клиническая симптоматика.
Классификация
Различают следующие фазы течения заболевания (согласно международной классификации, принятой в Атланте в 1992 году):
- Легкая форма.
- Тяжелая форма;
- стерильный некроз;
- инфицированный некроз;
- панкреатический абсцесс;
- острая ложная киста.
Патанатомия предполагает другие стадии панкреатита:
- катаральная;
- геморрагическая;
- гнойная или осложненная.

Международная классификация острого панкреатита.
В зависимости от распространения некротических явлений в тканях поджелудочной железы при остром воспалении различают:
- локальное поражение тканей;
- субтотальное;
- тотальное.
Причины
Главная причина воспаления поджелудочной железы – усиленная выработка ферментов органа с их преждевременной активацией. Это приводит к тому, что ткани начинают самоперевариваться, что и обуславливает клиническую симптоматику заболевания.
Факторы риска развития острого состояния:
- Продолжительное злоупотребление крепкими и слабоалкогольными напитками. По этой причине заболевание чаще всего развивается у мужчин.
- Патологии желчного пузыря, желчнокаменная болезнь, дискинезия желчевыводящих протоков, гастрит, дуоденит и другие заболевания.
- Травматическое повреждение органов брюшной полости;
- Неполноценное, несбалансированное питание, включающее большое количество жирных, острых, соленых, копченых блюд. Неблагоприятное влияние на состояние поджелудочной железы оказывают полуфабрикаты, колбасы, соусы, кетчупы, фастфуд, использование ароматизаторов, подсластителей и других вредных добавок при приготовлении пищи.
- Голодание с целью похудения, что приводит к нарушению выработки пищеварительных ферментов.
- Длительное использование некоторых медикаментозных средств, оказывающих неблагоприятное влияние на функционирование органа (Тетрациклин, Метронидазол и др.).
- Патологии щитовидных желез, сопровождающиеся изменением нормального уровня кальция в крови.
- Нарушение гормонального баланса в связи с беременностью, климаксом, использование оральных контрацептивов (у женщин).
- Инфекционные заболевания, при которых возбудитель распространяется по организму человека (микоплазмоз, гепатит и др.).
- Повреждение поджелудочной железы вследствие проведения инструментальных методов обследования при эндоскопической ретроградной холангиопанкреатографии.
- Наследственная предрасположенность.
Повышается риск развития панкреатита и после удаления желчного пузыря, т. к. увеличивается нагрузка на поджелудочную железу.
Симптомы
Главным признаком панкреатита в острой форме является болевой синдром. Локализуется в области желудка, отдает в левое подреберье, под лопатку. Иногда имеет опоясывающей характер. У пациентов появляются жалобы на ухудшение состояния в положении лежа. Развивается тошнота и рвота, вздутие живота, диарея.
В результате гнойно-септических процессов возникают проявления интоксикации – повышение температуры тела, желтушность склер и кожных покровов, синюшные пятна в области лица и на теле.
Диагностика
Формулировка диагноза проводится на основании осмотра и обследования пациента. Важным методом диагностики является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока и наличие признаков воспалительного процесса.
В обязательном порядке человек должен сдать общий и биохимический анализы крови и мочи. Это необходимо для определения СОЭ, лейкоцитов, активности панкреатических ферментов.
Важным методом диагностики острого панкреатита является проведение УЗИ органов брюшной полости для определения состояния главного панкреатического протока.
Дифференциальный диагноз проводится с острым аппендицитом и холециститом, прободной язвой желудка, непроходимостью кишечника и др.
Сколько длится острая стадия
Средняя продолжительность приступа панкреатита составляет от нескольких минут до 5-8 суток. Это зависит от индивидуальных особенностей организма человека и наличия сопутствующих хронических заболеваний. Важную роль играет форма воспаления поджелудочной железы и ее стадия.
Лечение
Лечение панкреатита в острой форме осуществляется только в условиях стационара. С помощью дополнительных методов исследования производится оценка тяжести состояния больного и разрабатывается индивидуальная медикаментозная схема, способствующая его скорейшему выздоровлению.
В терапии заболевания применяют анальгетики, спазмолитические, мочегонные, противорвотные, антибактериальные препараты. Для внутривенного вливания используют раствор глюкозы с инсулином. При необходимости врачу-терапевту приходится направлять пациента на операцию.
Какие возможны осложнения после операции при остром панкреатите?
Диета
Важную роль в быстром выздоровлении больного играет диета. В первые 2-4 дня после приступа человек должен голодать. Это позволит предотвратить дополнительную выработку пищеварительных ферментов поджелудочной железой. Разрешено пить только негазированную минеральную воду: «Боржоми», «Ессентуки №4», отвар шиповника и слабый чай.

Для эффективного лечения острого панкреатита стоит придерживаться лечебной диеты, прописанной доктором.
В дальнейшем пациент должен придерживаться диеты №5, подразумевающей использование полужидкой и щадящей пищи. Следует исключить жирные, острые, жареные и копченые блюда, которые стимулируют активность органов пищеварительной системы.
Осложнения
Панкреатит в острой форме приводит к вовлечению в патологический процесс близлежащих органов. Таким образом поражается печень, желудок, 12-ти перстная кишка, кишечник, кишка прямая и др.
Развиваются билиарная гипертензия, абсцессы и флегмоны в полости брюшины, свищи, ферментативный плеврит, перитонит и др. В результате массового некроза тканей поджелудочной железы не исключено возникновение сепсиса, шока или внутрисосудистого свертывания крови. В дальнейшем состояние больного усугубляется сердечно-сосудистой, почечной или печеночной недостаточностью.
Чем опасен
В результате воспалительного процесса в поджелудочной железе, сопровождающегося агрессивным влиянием на клетки органа пищеварительных ферментов, происходит некроз и расплавление панкреатоцитов.
Потенциальные проблемы после приступа панкреатита заключаются в том, что нарушается нормальное функционирование отдельной части или всего органа. Клетки замещаются соединительной тканью. Возникает ферментативная недостаточность, уменьшается синтез инсулина, приводящий к развитию сахарного диабета.
Из-за ухудшения всех видов обменных процессов возможно функциональное нарушение центральной нервной системы.
Прогноз жизни
Прогноз жизни после приступа панкреатита в острой форме зависит от того, как быстро пациенту была оказана неотложная медицинская помощь. Важную роль играют и следующие факторы:
- тяжесть заболевания;
- степень поражения поджелудочной железы, размеры очагов некроза и массивность панкреонекроза;
- наличие осложнений;
- возраст пациента;
- наличие сопутствующих хронических патологий.
Положительный прогноз более вероятен, если пациент после приступа будет вести здоровый образ жизни, следовать рекомендациям врача касательно медикаментозного лечения. Соблюдать диету и не употреблять запрещенные блюда. Откажется от вредных привычек: перестанет употреблять алкоголь и бросит курить.
Вопрос здоровья. Острый панкреатит. 21.07.2014
Острый панкреатит симптомы
Лечение острого панкреатита – хирург Александр Григоренко. Здоровый интерес. Выпуск 312
Полное восстановление после приступа панкреатита возможно только при отсутствии очагов некроза. В других случаях функционирование органа будет нарушено.
Можно ли умереть от острого панкреатита
Статистика по России свидетельствует о том, что частота панкреатита в острой форме составляет 36-40 случаев на 100000 населения. В 15-25% всех зарегистрированных эпизодов заболевание характеризуется тяжелым поражением тканей органа с возникновением очагов некроза и дальнейшим развитием осложнений. Летальный исход при панкреонекрозе – распространенное последствие. Вероятность наступления смерти составляет 15-90%.
Источник

