Острый панкреатит лечение видео
Острый панкреатит – основные симптомы:
- Головная боль
- Слабость
- Головокружение
- Повышенная температура
- Тошнота
- Учащенное сердцебиение
- Потеря аппетита
- Вздутие живота
- Озноб
- Быстрая утомляемость
- Боль в левом подреберье
- Учащенный пульс
- Жидкий стул
- Бледность кожи
- Ломота в теле
- Учащенное дыхание
- Дрожание конечностей
- Рвота без облегчения
- Холодная кожа
- Чувство распирания в животе
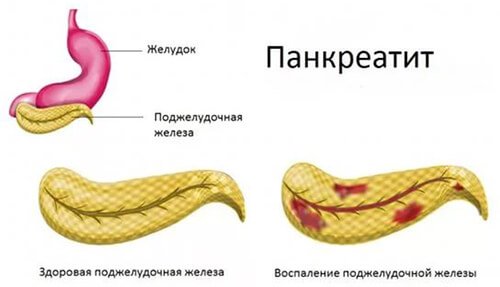
Что такое острый панкреатит
Острый панкреатит (син. воспаление поджелудочной железы) — воспалительный процесс в поджелудочной железе. Вызвать подобное расстройство может большое количество разнообразных причин, однако в основе лежит агрессивное влияние активных ферментов на орган, что приводит к возникновению специфических признаков, в том числе нестерпимой боли в области живота.
Главными предрасполагающими факторами, ведущими к возникновению заболевания, принято считать передозировку лекарственными препаратами, тяжелое отравление химическими веществами и травмирование передней стенки брюшной полости.
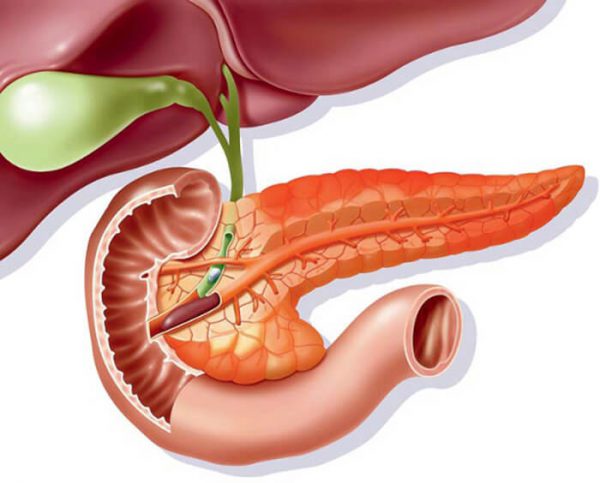
Симптомы острого панкреатита — возникновение нестерпимой боли в области левого или правого подреберья. Основное проявление дополняют отсутствие аппетита, тошнота и рвота, частый жидкий стул и признаки интоксикации организма.
Диагностика основана на проведении ряда лабораторных и инструментальных обследований. Очень важен тщательный физикальный осмотр.
В лечении острого панкреатита ограничиваются применением консервативных методов — соблюдением щадящего рациона и пероральным приемом лекарственных веществ. Вопрос о хирургическом вмешательстве решается в индивидуальном порядке.
Согласно общему классификатору заболеваний десятого пересмотра, на острый панкреатит отведен собственный шифр. Острый панкреатит имеет код по МКБ-10 — К85.
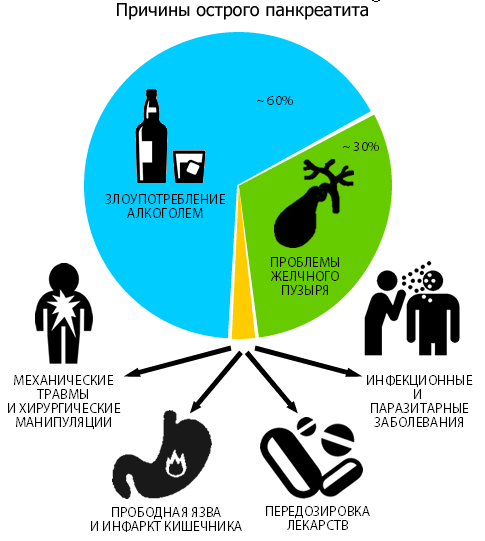
Причины острого панкреатита
Механизм развития или патогенез острого панкреатита подразумевает, что в норме поджелудочная железа образует неактивные ферменты, которые в дальнейшем мигрируют в кишечник, где активируются, что дает возможность желудку переваривать белки, жиры и углеводы. При развитии острого воспалительного процесса ферменты активируются раньше, т. е. в самой поджелудочной железе. Включается механизм переваривания собственной ткани с последующим увеличением размеров железы, формированием участков отечности и некроза.
В поджелудочной железе происходят такие изменения:
- усиление тонуса сфинктера;
- нарушение процесса оттока секрета;
- возрастание давления в мелких протоках;
- активация секреции поджелудочного сока и продуктов соляной кислоты;
- стимуляция продукции секретина;
- формирование и отложение конкрементов в железе;
- повышение активности паращитовидной железы.
Панкреатит развивается на фоне таких провокаторов:
- бесконтрольное применение медикаментов — антибиотики, сульфаниламиды, вещества тетрациклинового ряда и цитостатики, кортикостероиды и диуретики;
- тяжелое отравление организма красками, тяжелыми металлами, растворителями и иными токсическими веществами;
- протекание атеросклероза;
- развитие аневризмы аорты и тромбоза артерий;
- инфекционное или вирусное поражение тканей поджелудочной железы;
- неправильное введение эндоскопа в диагностических целях — происходит травмирование полости живота;
- патологии эндокринной системы, которые способствуют повышению концентрации кальция в крови и отложению его солей;
- желчнокаменная болезнь;
- нерациональное питание (длительное голодание с последующим потреблением большого количества жирной, копченой и острой пищи) — из-за влияния этого фактора не последнее место в терапии занимает диета при остром панкреатите;
- многолетнее распитие спиртных напитков и пристрастие к иным вредным привычкам;
- перенесенные ранее операции на поджелудочной;
- холецистит, гепатит и другие болезни гепатобилиарной системы;
- язвенная болезнь ДПК или желудка;
- гастриты любой этиологии;
- злокачественные или доброкачественные новообразования в ЖКТ;
- присутствие в истории болезни муковисцидоза или микоплазмоза;
- избыточная масса тела;
- тяжелая пищевая аллергия;
- паротит или ОРВИ;
- гемолитико-уремический синдром;
- гастродуоденит.
Провокаторами могут выступать врожденные аномалии развития поджелудочной железы и генетическая предрасположенность.
Основную группу риска составляют представители мужского пола и лица в возрастной категории от 30 до 50 лет.
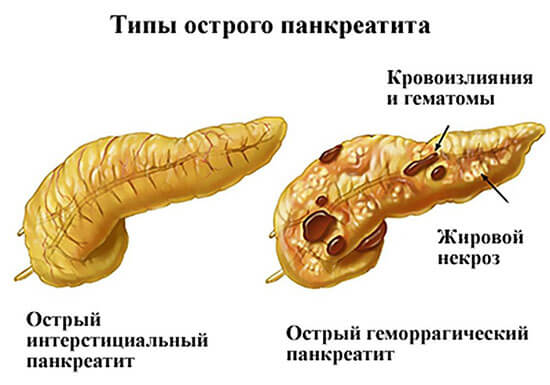
Классификация
В зависимости от формы протекания болезни специалисты из области гастроэнтерологии выделяют:
- острый отечный панкреатит — наблюдаются отечность и уплотнение тканей больного органа;
- острый геморрагический панкреатит — отличается наличием кровоизлияний и увеличением объемов поджелудочной железы;
- острый серозный панкреатит — деструкция или некроз некоторых участков органа;
- острый гнойный панкреатит — наиболее тяжелый вариант протекания болезни, поскольку происходит формирование гнойных очагов, заполненных экссудатом, что приводит к расплавлению тканей, нередко развиваются осложнения острого панкреатита, приводящие к летальному исходу.
Панкреонекроз или деструктивный панкреатит бывает:
- мелкоочаговый — очаги некроза небольших размеров:
- крупноочаговый — области деструкции обладают большими объемами;
- субтотальный — большая часть поджелудочной железы погибла;
- тотальный — подразумевает разрушение всего органа.
Классификация острого панкреатита по степени тяжести протекания:
- легкий — поражение органа минимально, а при своевременно начатом лечении прогноз имеет благоприятный характер;
- тяжелый — неизбежно приводит к формированию сложных последствий и хронизации патологического процесса.
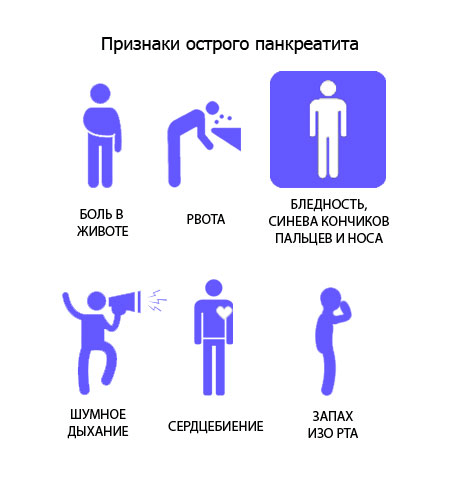
Острый панкреатит симптомы
Главное клиническое проявление панкреатита — болевой синдром с локализацией в области левого, реже правого подреберья. Не исключается иррадиация болевых ощущений в такие области:
- лопатки;
- ключица;
- задние отделы нижних ребер.
Примерно через 4 суток острые болевые ощущения идут на спад, однако болезненность тупого характера может сохраняться на протяжении 2 недель.
Дополнительные проявления:
- возрастание температурных показателей до 38 градусов и выше;
- вздутие верхней части передней стенки брюшной полости;
- чувство распирания кишечника;
- сильное похолодание кожных покровов;
- учащение сердечного ритма, пульса и дыхания;
- головные боли и головокружения;
- сильная слабость и быстрая утомляемость;
- ломота в теле;
- нарушение акта дефекации — жалобы на частый жидкий стул;
- бледность или, наоборот, потемнение кожи;
- тошнота с упорной рвотой, не приносящей облегчения — в рвотных массах могут присутствовать примеси желчи;
- снижение аппетита и чувство отвращения к пище;
- приступы тахикардии;
- сильнейший озноб;
- нарушение процесса отхождения газов;
- дрожь в конечностях;
- умеренно выраженная желтушность склер — крайне редко желтеет кожный покров.
Нередко отмечается присутствие специфических признаков. Это следующие симптомы острого панкреатита у взрослых или детей:
- ярко выраженная пульсация брюшной аорты;
- дыхательная недостаточность;
- нарушение функционирования печени, почек, легких и других жизненно важных внутренних органов;
- повышенная психическая возбудимость;
- эмоциональная нестабильность;
- спутанность сознания;
- кровоизлияния в области пупка;
- появление синюшных пятен на теле;
- напряжение брюшной стенки;
- функциональная кишечная непроходимость.
В случаях возникновения симптомов острого панкреатита необходима первая помощь:
- вызов бригады «Скорой помощи»;
- полный покой;
- положение сидя, нижние конечности должны быть прижаты к груди;
- строгий отказ от еды;
- прием внутрь четверти стакана жидкости примерно каждые 30 минут;
- приложить холод на проекцию поджелудочной железы со стороны спины.
Категорически запрещено давать любые лекарственные препараты, так как это вызовет трудности с установкой правильного диагноза.
Диагностика
Как осуществить грамотную диагностику, как лечить панкреатит и какие выписать препараты, знает врач-гастроэнтеролог. Основу диагностирования составляют инструментально-лабораторные исследования, которые обязательно должны дополняться манипуляциями, выполняемыми лично клиницистом.
Первый этап в установке окончательного диагноза:
- изучение истории болезни как пациента, так и его близких родственников — для поиска патологического предрасполагающего фактора или для подтверждения влияния отягощенной наследственности;
- сбор и анализ жизненного анамнеза;
- глубокая пальпация передней стенки брюшной полости — врач обращает внимание на реакцию пациента во время обследования левого или правого подреберья;
- оценка состояния кожи и склер;
- измерение температуры, пульса и сердечного ритма;
- детальный опрос — для установки первого времени возникновения и степени выраженности клинических признаков острого панкреатита у женщин и мужчин.

Лабораторные исследования:
- общеклинический анализ крови;
- биохимия крови и урины;
- оценка активности панкреатических ферментов;
- ионограмма.
Наиболее информативные инструментальные процедуры:
- ультрасонография поджелудочной;
- рентгенография живота и нижних отделов грудной клетки;
- диагностическая лапароскопия;
- КТ;
- МРТ;
- ЭРХПГ;
- ЭКГ и ЭхоКГ — для исключения патологий сердца.
Острый панкреатит у детей и взрослых необходимо дифференцировать от следующих заболеваний:
- острое протекание аппендицита или холецистита;
- прободение язвы желудка или 12-перстной кишки;
- острая кишечная непроходимость;
- внутреннее кровотечение в ЖКТ;
- острый ишемический абдоминальный синдром.
Может потребоваться консультация кардиолога, эндокринолога, хирурга и педиатра.
Острый панкреатит лечение
В случае подтверждения диагноза необходима госпитализация и обеспечение пациенту полного покоя. Главные цели консервативной терапии:
- купирование болевых ощущений;
- снижение нагрузки на больной орган;
- активация механизмов самовосстановления поджелудочной железы.
Пациентам назначают такие препараты:
- спазмолитики;
- ингибиторы протеолиза;
- дезинтоксикационные вещества;
- антибактериальные препараты;
- ферменты и антиоксиданты;
- витамины и минеральные комплексы.
Лечение острого панкреатита медикаментами включает:
- новокаиновые блокады;
- инфузии солевых и белковых растворов;
- антациды;
- ингибиторы протонного насоса.
Больным показаны холодные компрессы на область проекции поджелудочной железы.

Не последнее место в терапии занимает питание при остром панкреатите. Надо соблюдать такие правила:
- первые 3–5 суток с момента начала приступа необходимо лечебное голодание;
- со 2 дня разрешено потребление щелочных вод без газа в объемах до 2 литров в сутки;
- с 5 дня разрешены жидкие каши (за исключением пшеничной) на водной основе;
- на 6 сутки в рацион включают овощные первые блюда, обезжиренную кисломолочную продукцию, чай и диетические сорта рыбы;
- вся пища должна быть теплой и полужидкой консистенции.
Полный перечень того, что можно есть, примерное меню и рекомендации касательно приготовления блюд предоставляет только лечащий врач.
Если терапия медикаментами не дала результатов, обращаются к хирургическому вмешательству. Показания к операции:
- формирование конкрементов в желчных протоках;
- скопление большого количества жидкости в поджелудочной железе или в окружающих орган тканях;
- обнаружение во время диагностики участков некроза, кист и абсцессов.
Лечение острого панкреатита хирургическим путем возможно такими методами:
- эндоскопическое дренирование;
- марсупиализация кисты;
- цитостогастростомия;
- некрэктомия;
- резекция поджелудочной железы.
Послеоперационная терапия включает прием лекарственных препаратов и соблюдение правил, которые содержит диета при остром панкреатите.
Возможные осложнения
Особенность заболевания в том, что панкреатит имеет ранние и поздние последствия. Первая категория включает такие состояния:
- гиповолемический шок;
- плеврит;
- дыхательная недостаточность;
- ателектаз легкого;
- печеночная и почечная недостаточность;
- нарушение работы сердечно-сосудистой системы;
- внутренние кровоизлияния;
- перитонит;
- психозы;
- формирование тромбов.
Поздние осложнения острого панкреатита развиваются спустя примерно 7–14 суток с момента развития болезни:
- сепсис;
- абсцессы;
- парапанкреатит;
- некроз поджелудочной железы;
- образование свищей и псевдокист;
- злокачественные опухоли.
Профилактика и прогноз
Чтобы не возникли признаки острого панкреатита, людям необходимо лишь придерживаться нескольких несложных профилактических рекомендаций:
- здоровый образ жизни;
- правильное и сбалансированное питание — соблюдение диеты при остром панкреатите выступает основой профилактики заболевания;
- рациональное применение медикаментов — разрешено пить только те препараты, которые выпишет лечащий врач;
- контроль над массой тела;
- своевременное выявление и лечение любых патологий, которые могут привести к воспалительному поражению поджелудочной железы;
- регулярное обследование в медицинском учреждении.
Симптомы и лечение у взрослых или детей — основные факторы, диктующие прогноз заболевания. Легкая форма болезни часто заканчивается благоприятно, а при тяжелом течении высока вероятность формирования последствий, нередко приводящих к смертельному исходу.
После лечения острого панкреатита, проведенного не в полной мере, могут возникать частые рецидивы болезни или переход заболевания в хроническую форму.
Если Вы считаете, что у вас Острый панкреатит и характерные для этого заболевания симптомы, то вам могут помочь врачи: гастроэнтеролог, терапевт, педиатр.
Источник
Понравилась статья? Поделись с друзьями в соц.сетях:
Присоединяйтесь к нам ВКонтакте, будьте здоровы!
Источник
Панкреатит: лечение + диета. Эффективное лечение поджелудочной железы без лекарств или лекарствами.
Панкреатит — эффективное лечение + диета. Лечение поджелудочной железы без лекарств или лекарствами.
Как устранить боль в поджелудочной железе: какие таблетки и лекарственные травы лучше использовать.
Симптомы и причины хронического панкреатита. Правильное питание при воспалении поджелудочной железы.
***
5 упражнений от панкреатита, холецистита и дискинезии желчного пузыря:
[ссылка]
***
Ферментативные препараты: Вобэнзим, панкреатин, мезим и другие таблетки.
***
ВНИМАНИЕ! Это видео носит образовательный и ознакомительный характер. Имеются противопоказания.
Перед применением рекомендаций и советов из видео ОБЯЗАТЕЛЬНО проконсультируйтесь с врачом!
***
Подпишитесь на канал доктора Евдокименко / РАЗУМНАЯ МЕДИЦИНА, чтобы быть в курсе новостей: [ссылка]
Использованные источники:www.moscatalogue.net
Диета и сопутствующее лечение при панкреатите
Хронический панкреатит – заболевание поджелудочной железы, которое характеризуется болями в левом подреберье, иногда – с отдачей в спину, и диспептическими явлениями в виде диареи, вздутия живота, резкой потери веса.
Чтобы подтвердить или опровергнуть диагноз, необходимо провести исследования:
- УЗИ поджелудочной железы;
- Компьютерную томографию брюшной полости;
- Дополнительные анализы – по назначению врача.
После установления диагноза, следует приступить к лечению панкреатита и в первую очередь – отрегулировать питание, исключив из рациона:
- Чрезмерно острую и жирную пищу;
- Алкогольные напитки, в частности пиво;
- Газированные напитки;
- Кофе;
- Шоколад;
- Бананы;
- Полуфабрикаты;
- Копченые колбасные изделия;
- Соленую и жирную рыбу.
Также следует постепенно отказаться от курения.
ВАЖНО! Во время диеты редко и в минимальном количестве допускается употребление кофе, шоколада и колбасы.
Необходимо отрегулировать режим питания – есть следует часто и небольшими порциями. Однако не нужно злоупотреблять перекусами, важно питаться полноценно 4 раза в день.
Сама терапия панкреатита включает следующее:
- Прикладывание холодных компрессов на область поджелудочной железы;
- Поджимание железы: мягкое надавливание на ее область кончиками пальцев в течение 5-10 минут;
- Специальные упражнения для лечения панкреатита;
- Прием ферментных препаратов – Вобэнзима, Панкреатина, Мезима, Холензима, Аллохола;
- Прием обезболивающих средств, спазмолитиков – Баралгина, Но-шпы, Дюспаталина;
- Питьевой режим с минеральными негазированными водами.
ВНИМАНИЕ! Многие из лекарств запрещено пить при обострении заболевания. Их прием следует осуществлять только по назначению врача!
Среди народных средств эффективны в лечении панкреатита:
- Корень одуванчика;
- Кукурузные рыльца;
- Расторопша;
- Корень лопуха.
Из этих трав нужно заваривать отвары или делать настои. Применять следует только 1 растение, и только при его неэффективности – поменять на другое средство.
Комплексное лечение поможет справиться с панкреатитом и избавит от неприятных болей. Важно беречь свое здоровье и не запускать болезнь.
Использованные источники:zpmed.ru
Каким должно быть лечение и диета при панкреатите?
- алкогольная интоксикация;
- внутренние механические повреждения;
- желчнокаменная болезнь;
- продолжительный приём препаратов (антибиотики, парацетамол, гормоны);
- перенесённые инфекционные заболевания;
- сосудистые нарушения;
- поражения двенадцатиперстной кишки;
- гиперлипидемия и другие.
Основными симптомами панкреатита как у взрослых, так и у ребёнка являются острая боль в области живота (может иррадиировать в спину), общая интоксикация организма и нарушения стула. У ребёнка возможна рвота и мышечная слабость.
Продукты, разрешённые при панкреатите:
- отварные и протёртые овощи, овощные супы и запеканки;
- нежирное мясо и рыба (в вареном и тушёном виде);
- несвежий пшеничный хлеб;
- белковые омлеты, половина варёного желтка;
- протёртые каши на воде или нежирном молоке;
- фруктовые кисели, печёные яблоки;
- нежирные молочные продукты;
- отварная лапша;
- некрепкий чай с лимоном, отвар шиповника.
Продукты, запрещенные при панкреатите:
- жирные бульоны;
- алкогольная продукция;
- крепкий чай и кофе;
- газированная вода;
- колбасы и копчёности;
- свежая выпечка и хлеб;
- красная и черная икра рыбы;
- некоторые овощи (репа, редис, шпинат, редька);
- кисломолочные продукты (кефир, йогурты);
- изделия из сдобного теста;
- кислые и острые блюда;
- любые грибы;
- квашеные и маринованные овощи;
- жирные молочные продукты (творог, сметана, сыр);
- консервированные продукты;
- сладости (шоколад, пирожные, торты);
- жареная пища;
- виноградный сок;
- сало.
Диета для острого панкреатита
Острый панкреатит — это обострение заболевания, характеризующееся сильной приступообразной болью в области живота. При появлении первых признаков необходимо срочно вызвать скорую помощь, особенно когда такая ситуация случается у ребенка. Есть ничего нельзя. Голодание является необходимой мерой при остром панкреатите. Можно пить минеральную воду (Боржоми, Нарзан) по 1,5-2 литра в сутки.
В зависимости от течения заболевания врач прервет голодание на 2-3 сутки. Помимо лечебного питания проводится медикаментозная терапия и внутривенные вливания растворов. Лечение направлено на снятие болевого синдрома и восстановление поджелудочной железы. Применяют наркотические и ненаркотические обезболивающие препараты. При лечении ребенка препараты наркотического ряда применяются крайне редко.
Лечебная диета, основным образом, направлена на устранение болевого синдрома и восстановление нормального функционирования поджелудочной железы. Рацион должен обеспечивать механическое и химическое щажение слизистых оболочек кишечника. Когда заболевание касается вашего ребенка, необходимо как можно скорее сформировать у него правильные вкусовые привычки.
Основные критерии диеты
- Химический состав пищи. В суточном рационе должно быть правильное соотношение белков (80 грамм), жиров (40-60 грамм) и углеводов (200 грамм).
- Пища должна содержать большое количество витаминов.
- Исключение из питания веществ, раздражающих слизистую оболочку кишечника (специи, приправы, кислые продукты).
- Диета должна содержать ежедневно до 1700 ккал.
- Необходимо отказаться от копченостей, острых и соленых блюд.
- Пища подается в жидком виде и комнатной температуры.
Если диета при панкреатите строго соблюдается, а медикаментозное лечение оказывает положительный результат, то в будущем можно избежать губительных последствий и восстановить работу поджелудочной железы. При возникновении панкреатита у ребенка необходимо разъяснить ему с чем связаны изменения в привычном для него рационе.
При остром течении панкреатита необходимо соблюдать все принципы лечебного питания от полугода до года. Применяется специально разработанная диета №5п первый вариант.
Меню при остром панкреатите (подходит для ребенка):
- Завтрак: творожная запеканка на пару, каша рисовая на воде (протертая), некрепкий чай.
- Второй завтрак: нежирный творог.
- Обед: суп из овощей вегетарианский протертый, вареное куриное филе с картофельным пюре, печеное яблоко, отвар шиповника.
- Полдник: компот из яблок, подсушенный пшеничный хлеб.
- Ужин: котлеты морковные и белковый омлет на пару, некрепкий чай.
- В течение дня: минерализированное питье 1,5 литра (Боржоми).
- Завтрак: манная каша, несладкий чай.
- Второй завтрак: сухари, теплая минеральная вода без газа.
- Обед: рисовый суп, гречневая каша протертая, отвар шиповника.
- Полдник: яичный омлет на пару, теплая минеральная вода без газа.
- Ужин: овощное рагу на пару, вареная говядина, отвар шиповника.
- В течение дня: минерализированное питье 1,5 литра (Боржоми)
Диета для хронического панкреатита
Воспаление железы в этом случае носит хронический характер. Необходимо строгое соблюдение режима питания и грамотное лечение, чтобы избежать его обострений. Лечебная диета направлена на поддержание нормального функционирования поджелудочной железы. Если диагноз «хронический панкреатит» поставлен вашему ребёнку, необходимо проследить, чтобы не было отклонений в его питании.
Основные критерии диеты:
- Химический состав пищи. Допустимо увеличение суточной нормы белков (140 грамм), жиров (70 грамм) и углеводов (350 грамм).
- Исключаются продукты, обладающие сокогонным действием.
- Диета должна содержать ежедневно до 2700 ккал.
- Пища, помимо жидкого вида, может быть протёртой.
- Можно запекать блюда в духовом шкафу.
Питаться нужно небольшими порциями каждые 3–4 часа. Пища должна быть питательной, приготовленной из свежих продуктов и содержать достаточное количество витаминов.
При хронической форме панкреатита применяется диета №5п второй вариант.
Меню при хроническом панкреатите (подходит для ребёнка):
- завтрак: овсяная каша протертая на воде, кусочек пшеничного хлеба, отвар шиповника.
- второй завтрак: винегрет, некрепкий чай, печёное яблоко.
- обед: овощной суп, варёная вермишель, кусочек тушеной индейки (грудка).
- полдник: овощная запеканка, кисель из ягод.
- ужин: тушеный картофель, отварная говядина, некрепкий чай.
- в течение дня: минерализированное питье 1,5 литра (Боржоми).
- завтрак: гречневая каша протертая на молоке, отварная рыба, некрепкий чай.
- второй завтрак: белковый омлет, отвар шиповника, печенье.
- обед: овощной суп, картофельное пюре, суфле из кролика.
- полдник: творожная запеканка, желе из ягод.
- ужин: тушеное овощное рагу, протертая вареная куриная грудка, некрепкий чай.
- в течение дня: минерализированное питье 1,5 литра (Боржоми).
Важность минеральной воды
Лечение панкреатита минеральной водой — довольно известный и распространенный способ. Необходимо распределять весь суточный объём выпиваемой воды на равные порции через одинаковый промежуток времени. Благодаря содержанию в минеральной воде биологически активных компонентов и минералов, она является полезной для нормального функционирования пищеварительной системы.
Наиболее распространёнными являются следующие марки: Боржоми, Архыз, Ессентуки № 17 и Славяновка. Их необходимо принимать в предварительно подогретом виде и пить маленькими глотками.
Лечебная вода способна снимать воспаление, застой в желчных протоках и улучшать работу желудка и кишечника.
Лечение панкреатита народными средствами
Лечение народными средствами основывается поддержании работы поджелудочной железы и снижении проявлений основной симптоматики. Прежде всего учитываются критерии, которые должны соблюдаться при лечении народными средствами: спазмолитический и желчегонный эффект от применяемых трав, средства должны повышать аппетит и сопротивляемость организма.
- Картошка и морковь. Овощи тщательно моются, кожура не снимается. Необходимо выжать сок из двух картофелин и двух морковок. Полученную массу выпивают натощак в течение недели. Это хороший метод лечения народными средствами.
- Травы. Применяют такие травы, как чистотел, плоды аниса, корень одуванчика и фиалки трёхцветной. Их необходимо залить 500 граммами воды и кипятить в течение трёх минут. Отвар принимается ежедневно по 3 раза до еды. Лечение продолжать 1-2 недели. Этот метод подходит для лечения панкреатита у ребёнка.
Настойка на основе кукурузных рылец, календулы, ромашки полевой, мяты перечной и подорожника. Все перемешивается в равных пропорциях. Две ложки сбора заливаются литром кипятка и кипятятся на водяной бане. После процеживания настойка хранится в холодильнике и принимается три раза в день по 50 грамм (предварительно разбавить водой) в течение пяти дней. - Отвар овса. Среди лечения народными средствами хорошо зарекомендовал себя овёс, его очищают, заливают водой и хранят в теплом и тёмном месте. Затем он промывается и сушится. После высыхания овёс необходимо измельчить и прокипятить 5 минут. Теплый отвар принимают только в свежем виде. Лечение продолжают 2 недели.
Использованные источники:zhkt.ru
загрузка…
Источник


