Острый панкреатит человек в реанимации
Панкреатит – реанимация
Самое главное, что следует немедленно сделать при возникновении приступа острого панкреатита или обострении хронического, — это вызвать бригаду скорой помощи. После неотложных мероприятий, призванных убрать или хотя бы уменьшить болевые ощущения, пациент в обязательном порядке госпитализируется в хирургический стационар, а уже на приемном покое врач принимает решение, помещать больного в общую хирургию, в палату интенсивной терапии или же в реанимацию.
Как считает большинство хирургов, реаниматологов и анестезиологов, непременно определять в отделение реанимации следует пациентов, у которых наблюдается два и более признаков из следующего списка:
- Панкреатический шок с одновременными явлениями острого живота;
- Острая дыхательная недостаточность, вызванная приступом панкреатита;
- Острое расстройство в области психоневрологической сферы, появившееся в результате токсемии;
- Острая почечная недостаточность (либо почечно-печеночная недостаточность), являющаяся результатом прогрессирования панкреатита либо перитонита;
- Динамическая непроходимость кишечника, вызванная перитонитом или токсемией.
Пациент с такими признаками панкреатита помещается в реанимацию, где ему проводят необходимые обследования, определяющие тяжесть течения заболевания, одновременно применяя следующие методы лечения:
- лечебное голодание до трех суток;
- дезинтоксикационная и поддерживающая инфузионная терапия, призванная обеспечить жизненно важные функции поджелудочной железы;
- медикаментозное прекращение секреции ферментов, вырабатываемых поджелудочной железой;
- в случае тяжелых форм, при риске развития панкреонекроза пациент получает антибактериальную терапию, проводимую препаратами широкого спектра действия;
- при сложных формах панкреатита применяется внутривенный и внутриартериальный форсированный диурез, призванный срочно вывести из организма панкреатические ферменты и обеспечить его полную дезинтоксикацию;
- если во время нахождения пациента в реанимации у него в брюшной полости будет обнаружено большое количество геморрагического или серозного выпота, ему следует провести перитонеальный диализ.
После снятия острого состояния больного переводят из отделения реанимации в палату интенсивной терапии или в общее отделение.
Использованные источники:zhkt.guru
ОСТРЫЙ ПАНКРЕАТИТ
Таким образом, чем раньше начато лечение, тем лучше прогноз.
Патофизиологические изменения. Патогенез панкреатита основывается на процессе самопереваривания поджелудочной железы в результате активизации ее ферментов. Активизация калликреина, трипсина и фосфолипазы А с образованием токсинов (лизолецитин) играет ведущую роль в патогенезе заболевания. Возникают некрозы поджелудочной железы и жировой ткани, кровоизлияния в ткани, окружающие железу с симптомокомплексом системных и полиорганных нарушений.
Клиническая картина. В зависимости от стадии процесса различают три степени тяжести:
I степень (или стадия I) характеризуется сильными болями в эпигастральной области, нередко опоясывающего характера, с иррадиацией в спину и в область грудной клетки, покраснение лица, повышением температуры тела, легким защитным напряжением мышц живота. Лабораторные данные: повышение содержания липазы, менее специфично повышение амилазы.
Эту стадию обычно связывают с отеком поджелудочной железы. Под влиянием консервативного лечения быстро наступает улучшение состояния больного.
II степень (стадия II) характеризуется прогрессированием болевого синдрома, интенсивной постоянной «жестокой», «сверлящей», «пронизывающей» болью в эпигастральной области с иррадиацией влево или вправо, в спину, болью в верхней половине живота и опоясывающей. Отчетливое защитное напряжение мышц живота, метеоризм, ослабление перистальтики кишечника. В эпигастральной области иногда определяется опухоль. Возможны дыхательные, циркуляторные и другие нарушения. Лабораторные данные: повышение ферментов, сахара крови, лейкоцитоз.
При интенсивном лечении улучшение замедленное.
III степень (стадия III). В этой стадии все отчетливее прослеживается перитонеальная симптоматика: тошнота, рвота, парез желудочно-кишечного тракта, напряжение мышц брюшной стенки, обезвоживание, лейкоцитоз. Системные и органные нарушения: дыхательная, сердечно-сосудистая, почечная недостаточность, энцефалопатия, шок. Характерна для тотального некроза поджелудочной железы, перипанкреатического некроза с распространением вокруг железы.
Нарушения водного и электролитного баланса. Потери воды и электролитов при остром панкреатите происходят за счет рвоты, депонирования в тканях и полостях, паралитической непроходимости, постоянного истечения и аспирации желудочного сока. Выпоты в брюшную и плевральную полости, отечная жидкость в парапанкреатическом и ретропанкреатическом пространствах содержат большое количество белка.
Уже в первые часы заболевания ОЦК снижается на 15—20 %, преимущественно за счет плазматического объема. Дефицит объема плазмы может достигать 40—50 %, общий дефицит белков плазмы достигает 50—60 г. Альбумин-глобулиновый коэффициент смещается в сторону глобулинов. Гипопротеинемия и особенно гипоальбуминемия обусловливают снижение КОД плазмы и усугубляют сдвиги КОС.
Вследствие потерь плазмы возрастают уровень гематокрита и вязкость крови. При геморрагическом панкреатите и кровотечениях возможна олигоцитемическая форма гиповолемии, при которой уменьшен не только объем плазмы, но и глобулярный объем.
По мере нарастания изменений в поджелудочной железе уменьшается объем внеклеточного пространства, повышается вязкость крови и возникают нарушения в свертывающей системе вплоть до распространенной внутрисосудистой гиперкоагуляции и тромбообразования.
Содержание натрия и хлоридов при остром панкреатите уменьшается, особенно при деструктивных формах. Снижение уровня калия крови характеризует выраженность паралитической кишечной непроходимости. Гипокальциемию вьывляют примерно у 25 % больных, но ее патогенез недостаточно ясен. Изменения концентрации калия и кальция в крови приводят к нарушениям сердечной деятельности и изменениям ЭКГ (иногда появляются сегмент
Использованные источники:xn--80ahc0abogjs.com
Панкреатит
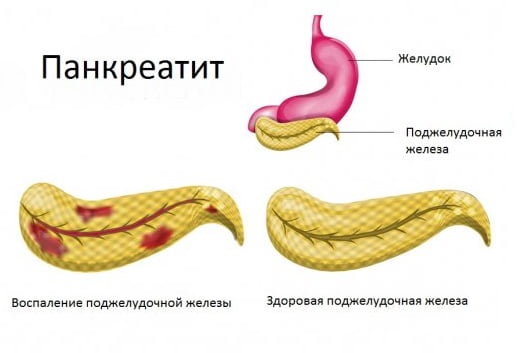
Панкреатит — воспаление поджелудочной железы. Выделяют острую и хроническую формы панкреатита. При острой форме болезнь развивается быстро и протекает бурно. Хроническая форма характеризуется вялым и медленным течением заболевания. Поджелудочная железа играет в нашем организме исключительно важную роль. Экскреторная часть железы выделяет незаменимые ферменты, необходимые для нормального пищеварения. Энкреторная часть вырабатывает инсулин, снижающий концентрацию глюкозы в крови.
Причины панкреатита
Воспаление поджелудочной железы может возникнуть по разным причинам. Часто причиной панкреатита становится злоупотребление алкоголем. Может он возникнуть и при желчекаменной болезни, если желчный проток закупоривается камнем. В таких случаях ферменты, вырабатываемые железой, активизируются внутри органа и начинают переваривать его. В результате начинается воспалительный процесс — острый панкреатит. Его сопровождают сильнейшие опоясывающие боли в верхней трети живота. Это состояние представляет опасность для жизни больного, поэтому при остром панкреатите требуется госпитализация в хирургическое отделение.
Спровоцировать панкреатит также могут следующие факторы:
Примерно у 30 % заболевших установить причину острого панкреатита не удается.
Воспаление при хроническом панкреатите развивается медленно. Здоровая ткань поджелудочной железы постепенно заменяется на рубцовую. В результате процесс выработки ферментов нарушается, а это влечет за собой нарушение выработки инсулина. Типичные проявления хронического панкреатита — боли «под ложечкой», а также в левом и правом подреберьях, тошнота, метеоризм, поносы, отрыжка. С течением времени может развиться и сахарный диабет.
Хронический панкреатит лечится под руководством врача-гастроэнтеролога. Если у больного развился сахарный диабет, к лечению должен быть подключен эндокринолог.
Симптомы панкреатита
Основным симптомом острого панкреатита является появление сильной боли в подложечной области, левом и правом подреберьях. Обычно эта боль имеет опоясывающий характер, так что у больного возникает ощущение, будто туловище стянули поясом. Эти ощущения обычно сопровождаются рвотой, нарушением стула, слабостью, головокружением. Болезнь протекает очень тяжело и может привести к летальному исходу.
Если форма панкреатита хроническая, больного тоже беспокоят боли, локализующиеся в «подложечной» области. Они часто могут распространяться в подреберную зону, отдавать в спину. Бывает и боль опоясывающего характера, которая усиливается, если больной ложится на спину, но ослабевает, если он наклоняется вперед или садится. Обычно болевые ощущения возникают или усиливаются примерно через час после приема пищи. Особенно если больной хроническим панкреатитом употребил пищу в больших количествах или съел что-либо жирное, жареное, острое. Боль при хроническом панкреатите может отдавать в область сердца, симптоматически совпадая с признаками стенокардии.
Поносы также часто сопровождают хронический панкреатит. Стул у больных становится кашицеобразным, может содержать непереваренную пищу. Количество кала значительно увеличивается. Он имеет серый оттенок, жирный вид, неприятный запах, с трудом смывается со стенок унитаза. Могут появляться отрыжка, метеоризм, тошнота, эпизодическая рвота. У больного теряется аппетит, он быстро худеет.
Диагностика панкреатита
Выявить хронический панкреатит, особенно на ранней стадии, бывает нелегко: нужно применять как лабораторные, так и инструментальные методы лечения.
Лечение острого панкреатита
Чаще всего при остром панкреатите лечение консервативное, то есть с помощью медикаментозных методов — лекарств.
Основные принципы лечения острого панкреатита:
Соблюдение строгой диеты при острой форме панкреатита направлено на то, чтобы обеспечить воспаленной поджелудочной железе покой. В первые дни после начала болезни необходимо голодать. Заболевшему можно только пить воду. Питание организма производится с помощью питательных растворов, которые вводятся внутривенно (парентеральное питание). Внутривенное введение питательных веществ продолжается от трех до шести дней, длительность голодания зависит от тяжести заболевания. Примерно на 3-6 день больной может принять немного жидкой пищи.
При остром панкреатите требуется обезболивание, которое производят как с помощью наркотических (например, морфин), так и с помощью ненаркотических средств.
Инфузионная терапия представляет собой внутривенное вливание большого количества специальных растворов, разбавляющих кровь и тем самым снижающих концентрацию ферментов, вырабатываемых поджелудочной железой, в ней.
Больным назначают препараты, которые разрушают попавшие в кровь ферменты поджелудочной железы, например, Трасилол, Контрикал и др.
К мерам симптоматического лечения относят прием противорвотных препаратов при многократно повторяющейся рвоте, повышение уровня кальция в крови при его снижении, лечение сердечной недостаточности и др.
Антибиотики могут быть назначены для профилактики, чтобы не произошло инфицирования поврежденных болезнью органов.
В том случае, если после семи дней от начала консервативного лечения в состоянии пациента не наблюдается улучшения, как правило, производят лапаротомию — оперативное вмешательство для проникновения в брюшную полость и удаления отмерших (некротизированных) тканей поджелудочной железы.
Лечение хронического панкреатита
Основные принципы лечения хронического панкреатита:
При обострениях хронического панкреатита больной должен находиться под наблюдением врача, для чего, как правило, помещается в стационар.
Диета при хроническом панкреатите
При хроническом панкреатите из рациона рекомендуется исключить следующие продукты: свежий белый хлеб, жаренные, соленые, перченые и жирные блюда, копчености, грибные супы, шоколад, кофе, газированные напитки, алкоголь.
Употреблять в пищу можно: отварные овощи, каши, овощные супы, отварные макаронные изделия, нежирные сорта мяса и рыбы, фрукты, чай. Питаться при хроническом панкреатите нужно дробно, то есть принимать пищу малыми количествами 5-6 раз в день. А в период обострения — небольшими дозами через каждые 3 часа.
Борьба с болью при хроническом панкреатите
Ослабление болевых ощущений часто достигается уже только одним соблюдением диеты: ограничением употребления жиров, исключением из рациона трудноперевариваемых продуктов.
Если боль сильна, могут быть назначены обезболивающие препараты ненаркотического характера: аспирин, диклофенак и др. Они снижают воспаление и помогают уменьшить боль.
При сильных болевых ощущениях может быть назначен Октреотид — специальный препарат, применяемый при лечении хронического панкреатита. Он действует за счет подавления выработки гормонов, стимулирующих поджелудочную железу. Как правило, Октреотид назначают больным, находящимся в стационаре.
Коррекция нарушенных функций поджелудочной железы
Длительное течение хронической формы панкреатита приводит к тому, что нормальные ткани заменяются рубцовой тканью, с течением времени это может привести к утрате нормальной функции поджелудочной железы.
Чтобы скорректировать нарушения процесса пищеварения, сопровождающие течение хронического панкреатита, назначают панкреатические ферменты. К ним относятся фестал, мезим, панкреатин и др. препараты. Они не только облегчают пищеварение и нормализуют процесс пищеварения, но и снижают боль, так как снижают нагрузку на поджелудочную железу.
Длительное течение панкреатита в хронической форме снижает уровень инсулина, вырабатываемого поджелудочной железой. Инсулин представляет собой гормон, который принимает участие в обмене глюкозы, и его недостаток влечет за собой развитие сахарного диабета. Если у больного хроническим панкреатитом выявлен сахарный диабет, необходимо обратиться за консультацией к эндокринологу, который определит схему лечения.
Использованные источники:fitfan.ru
загрузка…
Источник
В последние годы смертность при остром панкреатите значительно уменьшилась, что связывают с возросшими возможностями лечения. Прогноз при остром панкреатите прямо зависит от стадии заболевания. При первой стадии — смертность наименьшая (1—3 %), а при третьей достигает 80— 100 % [Хартиг В., 1982]. Таким образом, чем раньше начато лечение, тем лучше прогноз.
Патофизиологические изменения. Патогенез панкреатита основывается на процессе самопереваривания поджелудочной железы в результате активизации ее ферментов. Активизация калликреина, трипсина и фосфолипазы А с образованием токсинов (лизолецитин) играет ведущую роль в патогенезе заболевания. Возникают некрозы поджелудочной железы и жировой ткани, кровоизлияния в ткани, окружающие железу с симптомокомплексом системных и полиорганных нарушений.
Клиническая картина. В зависимости от стадии процесса различают три степени тяжести:
I степень (или стадия I) характеризуется сильными болями в эпигастральной области, нередко опоясывающего характера, с иррадиацией в спину и в область грудной клетки, покраснение лица, повышением температуры тела, легким защитным напряжением мышц живота. Лабораторные данные: повышение содержания липазы, менее специфично повышение амилазы.
Эту стадию обычно связывают с отеком поджелудочной железы. Под влиянием консервативного лечения быстро наступает улучшение состояния больного.
II степень (стадия II) характеризуется прогрессированием болевого синдрома, интенсивной постоянной «жестокой», «сверлящей», «пронизывающей» болью в эпигастральной области с иррадиацией влево или вправо, в спину, болью в верхней половине живота и опоясывающей. Отчетливое защитное напряжение мышц живота, метеоризм, ослабление перистальтики кишечника. В эпигастральной области иногда определяется опухоль. Возможны дыхательные, циркуляторные и другие нарушения. Лабораторные данные: повышение ферментов, сахара крови, лейкоцитоз.
При интенсивном лечении улучшение замедленное.
III степень (стадия III). В этой стадии все отчетливее прослеживается перитонеальная симптоматика: тошнота, рвота, парез желудочно-кишечного тракта, напряжение мышц брюшной стенки, обезвоживание, лейкоцитоз. Системные и органные нарушения: дыхательная, сердечно-сосудистая, почечная недостаточность, энцефалопатия, шок. Характерна для тотального некроза поджелудочной железы, перипанкреатического некроза с распространением вокруг железы.
Нарушения водного и электролитного баланса. Потери воды и электролитов при остром панкреатите происходят за счет рвоты, депонирования в тканях и полостях, паралитической непроходимости, постоянного истечения и аспирации желудочного сока. Выпоты в брюшную и плевральную полости, отечная жидкость в парапанкреатическом и ретропанкреатическом пространствах содержат большое количество белка.
Уже в первые часы заболевания ОЦК снижается на 15—20 %, преимущественно за счет плазматического объема. Дефицит объема плазмы может достигать 40—50 %, общий дефицит белков плазмы достигает 50—60 г. Альбумин-глобулиновый коэффициент смещается в сторону глобулинов. Гипопротеинемия и особенно гипоальбуминемия обусловливают снижение КОД плазмы и усугубляют сдвиги КОС.
Вследствие потерь плазмы возрастают уровень гематокрита и вязкость крови.
При геморрагическом панкреатите и кровотечениях возможна олигоцитемическая форма гиповолемии, при которой уменьшен не только объем плазмы, но и глобулярный объем.
По мере нарастания изменений в поджелудочной железе уменьшается объем внеклеточного пространства, повышается вязкость крови и возникают нарушения в свертывающей системе вплоть до распространенной внутрисосудистой гиперкоагуляции и тромбообразования.
Содержание натрия и хлоридов при остром панкреатите уменьшается, особенно при деструктивных формах. Снижение уровня калия крови характеризует выраженность паралитической кишечной непроходимости. Гипокальциемию вьывляют примерно у 25 % больных, но ее патогенез недостаточно ясен. Изменения концентрации калия и кальция в крови приводят к нарушениям сердечной деятельности и изменениям ЭКГ (иногда появляются сегмент
Интенсивная терапия. Активная консервативная терапия должна быть начата возможно раньше, т.е. сразу же при поступлении больного.
Лечение шока и гиповолемии. Первоочередной задачей является лечение острой гиповолемии и связанной с ней циркуляторной недостаточности. Для этой цели необходимо введение раствора альбумина, а также плазмы, протеина или растворов крахмала (волекам, HAES-стерил). Переливание крови показано только при падении гематокрита. Для улучшения микроциркуляции назначают низкомолекулярные декстраны (реополиглюкин, лонгастерил-40), которые предотвращают развитие гемагглютинации и тромбирования в поджелудочной железе. Эти препараты могут предотвратить переход отечной формы панкреатита в геморрагическую. Одновременно следует назначать инфузионные электролитные растворы (раствор Рингера, лактасол, ионостерил), при отсутствии гипергликемии переливают 10—20 % раствор глюкозы.
Количественный и качественный состав инфузионных сред может варьировать в зависимости от состояния больного; степени отрицательного водного баланса, осмотического и онкотического состояния крови. Лечение проводят под контролем ЦВД, показателей гемодинамики и диуреза. При необходимости стимулируют диурез. Для этого используют 10 % и 20 % растворы маннитола, инфузионные растворы сорбитола, методику форсированного диуреза.
Поддерживающая инфузионная терапия. Общий объем инфузий в среднем составляет 50 мл на 1 кг массы тела в сутки при скорости введения 40—60 капель в минуту. При III степени тяжести общее количество растворов достигает 5 л и более при условии форсированного диуреза. Большое значение в лечении панкреатита придают осмотическим стабилизаторам (лактасол, Рингер-лактат, ионостерил), коллоидным и белковым растворам. При олигурии может быть использован желатиноль, который оказывает отчетливое диуретическое действие. При гипоальбуминемии необходимо дробное введение 20 % раствора альбумина (до 200— 400 мл в сутки). Контролем может служить концентрация альбумина плазмы, которая должна быть выше 30 г/л, и уровень КОД плазмы (не ниже 18—20 мм рт.ст.). При уровне гематокрита ниже 0,30 переливают эритроцитную массу, поддерживая уровень гематокрита в пределах 0,30—0,40. При метаболическом ацидозе следует установить его этиологию. Диабетогенный обмен веществ, гипергликемия и кетоацидоз служат показаниями к ограничению глюкозы и гидрокарбоната. Коррекцию нарушений калиевого баланса проводят по общепринятой методике. При ОПН и гиперкалиемии введение калия противопоказано. Кальций применяют только при гиперкалиемии или для ликвидации тетанических судорог, вызванных гипокальциемией, поскольку кальций угнетает ингибиторы ферментов и активирует трипсиноген. К растворам добавляют витамины: аскорбиновую кислоту, тиамин, пиридоксин. Проводят гепаринотерапию — по 5000 ЕД гепарина 3—4 раза в сутки.
Форсированный диурез — один из простых и распространенных методов детоксикации организма при остром панкреатите. Метод особенно эффективен в ранние сроки заболевания. Он основан на создании в организме гипергидратации с последующим усилением диуреза мочегонными препаратами. Важно соблюдать определенную последовательность в лечении:
1) предварительная нагрузка растворами Рингера, гидрокарбоната натрия и др. Общий объем вводимой жидкости зависит от степени выраженности гиповолемии и составляет обычно 1000—1500 мл;
2) введение 15—20 % раствора маннитола из расчета 1—1,5 г сухого вещества на 1 кг тела больного;
3) введение растворов электролитов с учетом ионограмм;
4) введение до 1500 мл белковых препаратов (плазма, аминопептид и т.д.).
Создание функционального покоя поджелудочной железы:
• воздержание от приема пищи в течение не менее 4—5 дней;
• воздержание от приема воды минимум в течение 2—3 дней;
• постоянная аспирация желудочного содержимого с помощью назогастрального зонда. Важно, чтобы зонд располагался не в антральном отделе желудка, а по большой его кривизне, где скапливается содержимое в положении лежа;
• локальная желудочная гипотермия;
• назначение антацидных средств (алмагель, алмагель А) и средств, снижающих желудочное кислотовыделение, панкреатическую секрецию. Ранее лечение антихолинергическими препаратами считали стандартным. Однако до настоящего времени не проводились контрольные исследования, доказывающие их положительную роль.
Более того, использование атропина или скополамина вызывает тахикардию, уменьшение диуреза, снижение моторики толстой кишки и обусловливает увеличение жидкостной терапии. Эти нежелательные проявления характерны и для самого заболевания, и врачу трудно определить, что же привело к их появлению. Поэтому в настоящее время применение антихоли нэстеразных средств при остром панкреатите не рекомендуется;
• назначение цитостатиков и антиферментных препаратов. Многие авторы рекомендуют при остром панкреатите применение 5-фторурацила, контрикала, трасилола и других средств. Этот вопрос является спорным. Активация трипсина играет наиболее выраженную роль в начальной стадии заболевания. Терапия в этом случае всегда запаздывает. Несмотря на это, большинство авторов придерживается мнения о необходимости ингибирующей терапии. Для этого рекомендуют применять 100 000—300 000 ЕД контрикала в сутки или 500 000—1,2 млн КИЕ апротинина в сутки в виде внутривенных капельных инфузий в течение 4—6 дней, а затем уменьшая дозы в зависимости от течения заболевания. Клиническое улучшение при назначении контрикала и трасилола связывают с их антиферментным действием, стабилизирующим влиянием на сердечно-сосудистую систему и обезболивающим эффектом.
Парентеральное питание. Назначение стандартных растворов для инфузионной терапии недостаточно для обеспечения больного необходимым количеством калорий и белка. Парентеральное питание не стимулирует панкреатическую секрецию, поэтому является важной составной частью лечения панкреатита. Парентеральное питание необходимо начинать сразу же после ликвидации острых водно-электролитных нарушений и шока. Общее количество калорий должно составлять 2000—3000 ккал/сут. Жировые эмульсии как основной источник энергии при остром панкреатите противопоказаны, поскольку усиливают воспаление поджелудочной железы.
Обезболивание. Обезболивающим эффектом при остром панкреатите обладают спазмолитики, новокаин, ингибиторы ферментов, вводимые внутривенно. Достаточная степень обезболивания достигается при внутривенном введении смеси, состоящей из 1—2 мл 2 % промедола и 1— 2 мл 2 % раствора папаверина. Положительным действием обладают альфа-адреноблокаторы, антигистаминные препараты. При упорных болях некоторые авторы применяют эпидуральную блокаду.
В последние годы внимание анестезиологов и реаниматологов привлекают исследования свойств эндогенных опиатных пептидов — энкефалинов и эндорфинов, обладающих анальгетическим действием, значительно более сильным, чем алкалоиды морфина. Эти пептиды способны функционировать в качестве нейромедиаторов и нейромодуляторов, участвуют в осуществлении многих функций, в том числе уменьшая реакции на стресс. С целью обезболивания и уменьшения реакции на тяжелый стресс больным с острым панкреатитом рекомендуется применять даларгин (синтезированный в 1978 г.), являющийся аналогом лейэнкефалинов. Учитывая короткий период полураспада даларгина и импульсивный характер действия, его целесообразно применять в качестве непрерывной внутривенной инфузии. Суточная доза даларгина составляет 24 мг, его разводят в 240 мл изотонического раствора хлорида натрия и вводят со средней скоростью 1 мг/ч. При необходимости добавляют небольшие дозы наркотических анальгетиков. При клиническом исследовании установлено, что эффективность этого метода обезболивания приближается к эпидуральному обезболиванию.
Перитонеальный лаваж и лапаротомия. Удаление токсического экссудата из брюшной полости снижает явления токсемии. С этой целью проводят либо перитонеальный лаваж, либо лапаротомию с дренированием.
Антибактериальная терапия. Раннее назначение антибиотиков, как правило, неэффективно. Антибиотики показаны в случаях вторичной инфекции некротизированной ткани поджелудочной железы или обтурированных желчных протоков. Течение болезни во многом определяется факторами, снижающими уровень выживаемости при остром панкреатите. К ним относятся пожилой возраст, гипотензия, шок, значительные водно-электролитные нарушения, гипергликемия, гипокальциемия или гиперкальциемия. Наибольшее значение имеют три фактора, которые отягощают прогноз: 1) дыхательная недостаточность, требующая интубации и ИВЛ; 2) шок; 3) уровень кальция в сыворотке крови выше 80 мг/л.
Осложнения острого панкреатита:
• легочные (плевральный выпот, ателектаз, медиастинальный абсцесс, пневмония, РДСВ);
• сердечно-сосудистые (гипотензия, гиповолемия, перикардит, гипоальбуминемия, внезапная смерть);
• гематологические (ДВС-синдром, желудочное кровотечение, тромбозы воротной вены);
• почечные (олигурия, азотемия, тромбоз почечной артерии);
• метаболические (гипергликемия, гипертриглицеридемия, гипокальциемия, энцефалопатия, психоз, жировая эмболия, жировой некроз и др.).
Общая схема лечения:
• диета — голодание в течение 4 сут, затем сухари, отвары, каши и строго обезжиренная пища;
• парентеральное питание с первых же дней лечения после ликвидации шока, выраженных гемодинамических, водно-электролитных нарушений и почечной недостаточности;
• промывание желудка проводится не менее 4 сут;
• лечение шока обычно заканчивается к концу 1—2-х или 3-х суток. Главное в лечении шока — введение альбумина и других плазмозамещающих растворов;
• коррекция водно-электролитного баланса и КОС проводится в течение всего периода активного лечения — примерно 7 дней от поступления больного;
• трансфузии эритроцитной массы или крови, переливание альбумина, плазмы осуществляют по показаниям в течение всего времени лечения;
• активная стимуляция диуреза — в течение первых 3 дней лечения;
• контрикал назначают в течение 15 дней.
Еще по теме ОСТРЫЙ ПАНКРЕАТИТ:
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
- ОСТРЫЙ ПАНКРЕАТИТ
- ОСТРЫЙ ПАНКРЕАТИТ
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
- Острый панкреатит
Источник