Ошибки в лечении панкреатита
Цель исследования-
Ошибка в диагностике панкреатита

Цель исследования: Привлечь внимание врачей различных специальностей к диагностическим трудностям в распознавании панкреатита, а также в связи с увеличением количества таких больных, при этом он может протекать весьма скрыто особенно на фоне алкоголизма, проявляясь в виде различных симптомов и синдромов : боли в верхней половине живота; диспептические явления; похудание; поносы; повышение температуры тела; желтуха, иногда глюкозурия; асцит, множественные тромбозы, нарушение со стороны психики и нервной системы.
Материалы и методы.
Представляются материалы истории болезни пациента, который лечился в клинике, где были проведены общеклинические и специальные методы исследования, также представлены результаты секции.
Больной Т. 71 года история болезни № 22194/1114 направлен в клинику из ЦРБ в связи с неясным диагнозом, т.к. проводимое лечение в кардиологическом отделении этой больницы с диагнозом : ИБС осложненная мерцательной аритмией ( диссоль , трисоль, хлорид калия, сердечные, мочегонные и др. ) не приводило к улучшению. К тому же, в связи с диареей больного направили к гастроэнтерологу с диагнозом хронический неинфекционный колит. В приемном покое 28 сентября 2009 больной осмотрен гастроэнтерологом , где было выяснено, что у больного стул 2 раза в сутки, иногда с кровью, в последнее время резко похудел и не может вставать с постели, болей в животе нет. Недавно обследовался в хирургическом отделении областной больницы, где исключили опухоль толстой кишки и инфекционные заболевания. В связи с тяжелым состоянием, низким артериальным давлением, наличием диареи, незначительной болезненностью в околопупочной области и по ходу толстого кишечника госпитализирован в гастро-энтерологическое отделение с диагнозом : синдром мальабсорбции неясного генеза: Соп: ИБС: кардиосклероз , мерцательная аритмия. В стационаре лечащий врач констатирует, что больной жалуется на урчание, вздутие живота и частый до 6 раз в сутки стул (но не дегтеобразный). Мочеиспускание учащено.
Из анамнеза выяснено, что 14 июля 2009 года появились схваткообразные боли в животе, сердцебиение, головокружение, многократная рвота, неоднократно жидкий стул, при этом отмечено, что перед заболеванием больной употреблял в умеренных количествах алкоголь. Больной доставлен в кардиологическое, а затем в хирургическое отделение ЦРБ. 30 июля больного госпитализируют в гнойное хирургическое отделение областной больницы. Согласно имеющейся истории болезни № 16974 больной был направлен с диагнозом «заболевание сигмы» (вероятно для исключения опухоли), где и находился с 30 июля по 10 августа 2009 года. При проведении гастрофиброскопии : выявлен атрофический гастрит, ректоромано и колоноскопии — внутренний геморрой. С диагнозом атрофический гастрит, внутренний геморрой выписывается под наблюдение в районную больницу. При поступлении 28 сентября 2009 года в гастроэнтерологическое отделение при физическом исследовании: рост пациента 162 см, масса 60 кг , должная масса по нормативам около 60 кг., т.е. нет значительного истощения. Число дыхательных движений 18-20. Легкие : перкуторно легочный звук с коробочным оттенком. Аускультативно: ослабленное везикулярное дыхание. Сердце: границы не смещены. Тоны сердца ясные, аритмия. Артериальное давление 110/70 мм рт. ст. Состояние вен на нижних конечностях без особенностей. Язык лаковый. Живот мягкий, болезненности не отмечено. Стул : поносы. Сознание ясное. Эндокринная система без особенностей. Из дополнительных методов исследования. Кал: оформленный, коричневый. Микроскопия: мыла в умеренном количестве, непереваримая клетчатка и внутриклеточный крахмал в небольшом количестве, простейшие не обнаружены. Отмечено резкое снижение содержания общего белка ( 26,9 г/л при норме 65-87) и амилазы – 7 ед. (при норме 28-100). Отмечено увеличение (хотя и не очень значительное) билирубина, креатинина, ГГТ, АЛТ, АСТ, мочевины. Резкое увеличение С реактивного белка (190 мг/л при норме : 0- 5). Рентгеноскопия грудной клетки 29.092. двусторонний гидроторакс (средний слева с тенденцией к осумкованию ), справа малый. Пациенту проводится дезинтоксикационная и витамино терапия В1-В6, В 12, сердечные средства : дигоксин, аспаркам и преднизолон. Состояние больного остается тяжелым.. Больному 30 сентября переливается плазма крови, что проходит без гемотрансфузионных осложнений, однако артериальное давление остается на низком уровне (90/60 мм рт.ст.). В этот же день проводится УЗ брюшной полости и забрюшинного пространства При этом отмечается, что у больного имеется диффузные изменения со стороны печени и поджелудочной железы , а также киста правой почки больших размеров. Снижено содержание диастазы мочи 34 ед .1 октября состояние больного остается тяжелым, больной отказывается от пищи. Появляется болезненность в эпигастрии и по краю левой реберной дуги. 2 октября в 3.30 осматривается дежурным терапевтом, который отмечает рвоту кофейной гущей, фиксирует крайне тяжелое состояние больного и болезненность живота во всех отделах и завет хирурга Хирург констатирует наличие перитонита , не исключается возможность перфоративной язвы желудка. Больному предлагается операция, от которой он отказывается. 2.октября 2009 в 12.50 больной умирает. Диагноз клинический: Основной: Синдром нарушенного всасывания 4 ст., неуточненной природы ( лимфома ?) Соп.: ИБС: кардиосклероз (мерцательная аритмия), Н 2а. Осложнение острая кишечная непроходимость. Перитонит. Патологоанатомический диагноз: К 86.1 Основное заболевание: Хронический рецидивирующий панкреатит, обострение: множественные очаги стеатозного некроза в междольковой жировой ткани, атрофия ацинусов, выраженный перидуктальный склероз. Осложнение: К 65.8 – разлитой гнойно- фибринозный перитонит, перигастрит, периспленит, множественные фиброзные и фибринозные спайки между петлями тонкого кишечника, между подвздошной и сигмовидной кишками. Кишечная паралитическая непроходимость. Реактивный серозно-фибринозный перикардит ( 250 мл), двусторонний серозно- фибринозный плеврит ( 1300 мл слева , 150 мл справа), обширные фибринозные спайки в правой плевральной полости. Очаговая пневмония. Соп: атеросклероз брюшной аорты с петрификацией, постинфарктный нефросклероз обоих почек, гигантская киста в верхнем полюсе и атеросклероз коронарных артерий.
Заключение:
у больного не был распознан деструктивный панкреатит с развитием перитонита, что и привело к летальному исходу. Ошибка произошла в связи с недооценкой возможности синдрома нарушенного всасывания, который нередко, бывает при панкреатите, а также низкого содержания амилазы крови и мочи. Однако необходимо помнить, что перитонеальные явления при панкреатите появляются поздно, т.к поджелудочная железа расположена забрюшинно, а наличие хронического панкреатита и особенно панкреонекроза часто сопровождаются снижением содержания амилазы ( диастазы).
ОШИБКА В ДИАГНОСТИКЕ ПАНКРЕАТИТА
Текст научной статьи по специальности «Медицина и здравоохранение»
авторы: Хибин Л.С., Подчеко П.И., Евсеева С.Н
Журнал — Вестник современной клинической медицины
Приложение 1 / том 3 / 2010
Источник
По статистике, в России распространенность хронического панкреатита составляет 27–50 случаев на 100 000 человек. В европейских странах этот показатель несколько ниже — 25–26 человек[1]. Но растет число заболевших острым панкреатитом: до середины 50-х годов ХХ века такая форма заболевания встречалась достаточно редко, а на сегодня в нашей стране фиксируется около 36–40 случаев на 100 000 жителей[2]. Острый панкреатит диагностируется примерно у 2,5–11,8% от общего количества больных с острыми заболеваниями брюшной полости, поступивших в стационар[3]. Мировая тенденция также оставляет желать лучшего — ежегодно панкреатит поражает 8–10 человек из 100 000[4].
Формы панкреатита и их особенности
Так что же такое панкреатит и в чем его опасность для заболевшего? Медицинские издания определяют панкреатит как воспалительное заболевание, вызванное целым рядом причин и поражающее ткани поджелудочной железы — органа, ответственного за выработку пищеварительного сока. Специалисты выделяют две отдельные формы панкреатита в зависимости от клинической картины заболевания и причин, его вызвавших.
Острый панкреатит. При этой форме заболевания воспаление вызывает ферментативный аутолиз: ферменты активизируются непосредственно в поджелудочной железе и их воздействие поражает именно ее ткани — возникает так называемое самопереваривание. В основе заболевания лежит повреждение ацинозных клеток, повышенная выработка пищеварительного сока и нарушение его нормального оттока в двенадцатиперстную кишку. Под действием липазы — фермента, расщепляющего жиры, — возникает жировая дистрофия тканей, а трипсин, отвечающий за переваривание белков, провоцирует отек и некроз клеток железы. В результате возникает значительное поражение органа, в тяжелых случаях сопровождающееся нагноением, фиброзом, абсцессами. При длительном воздействии пищеварительных ферментов поражение распространяется на находящиеся рядом органы, ткани и кровеносные сосуды.
Хронический панкреатит характеризуется наличием периодов обострений и ремиссий. Гастроэнтерологи выделяют две стадии этого заболевания. На начальной стадии симптоматика иногда весьма незначительна, больного ничто не беспокоит. Продолжаться эта стадия может несколько лет, но при отсутствии должного лечения она обязательно сменяется второй стадией, на которой нарушения в работе органа становятся ярко выраженными, а симптомы начинают беспокоить больного постоянно. Постепенно развивается недостаточность поджелудочной железы — ткани больного органа замещаются соединительной тканью, неспособной вырабатывать панкреатический сок и, соответственно, ферменты. Ферментная недостаточность ведет к серьезным нарушениям в работе всей пищеварительной системы.
Важно!
Следует отличать обострения хронического панкреатита от острой формы заболевания, хотя клиническая картина у них схожа. При обострении также может развиваться некроз тканей железы, вызывающий острую боль и требующий скорейшего медицинского вмешательства. Правильный диагноз может поставить только врач.
Симптомы и причины панкреатита
Причины развития заболевания могут быть весьма разнообразными, и в соответствии с ними специалисты выделяют два типа панкреатита — первичный и вторичный (реактивный).
Первичный панкреатит развивается из-за поражения тканей самой железы. Основными причинами, по которым это происходит, являются следующие:
- злоупотребление алкоголем и табаком: по некоторым данным, в России эта причина провоцирует заболевание в 25–50% случаев, а в мире — от 30 до 95%[5];
- травмы живота, хирургические вмешательства и некоторые диагностические процедуры — такие, как неумело проведенная эндоскопия;
- неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков;
- интоксикация пищевыми продуктами, химическими веществами;
- генетическая предрасположенность;
- неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи.
Вторичный (реактивный) панкреатит всегда возникает на фоне основного заболевания желудочно-кишечной системы. Самой частой причиной, по статистике, является желчнокаменная болезнь. Вызвать вторичный панкреатит способны и вирусные гепатиты, дизентерия, сепсис, сахарный диабет, муковисцидоз, глистные инвазии в желчевыводящих путях. Лечение вторичного панкреатита всегда связано с лечением основного заболевания.
Симптоматика заболевания зависит от его формы. При остром панкреатите главным симптомом является сильная боль, локализованная в правом или левом подреберье либо принимающая опоясывающий характер. Иногда боль не устраняется даже с помощью медикаментов и может спровоцировать болевой шок и потерю сознания. Приступ длится от часа до нескольких суток. Среди прочих симптомов отмечают тошноту и рвоту, не улучшающую самочувствие, повышение температуры до 38°С и более, учащение пульса, снижение артериального давления, появление желтого налета на языке, напряжение передней брюшной стенки, приступы диареи, потливость.
При хроническом панкреатите в стадии ремиссии симптомы обычно не выражены или выражены слабо, но в случае обострения они напоминают приступ острого панкреатита. Боль в этом случае локализуется в тех же местах: в правом или левом подреберье, в области лопатки, грудины, иногда иррадиирует в спину или в область сердца. Спровоцировать приступ может употребление алкоголя, жирной или острой пищи. Снижение боли наблюдается при наклоне вниз или приседании на корточки. Помимо боли обострение хронического панкреатита характеризуется метеоризмом, диареей, тошнотой и рвотой.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Лечение панкреатита в зависимости от формы заболевания
Лечебные мероприятия зависят от формы заболевания. Лечение острого панкреатита и обострения его хронической формы должно проводиться только в условиях стационара под наблюдением врача. Основными назначениями в этом случае являются голод в течение нескольких дней, холод на область живота и покой. Для снятия боли возможно назначение спазмолитиков, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу. При возникновении угрозы жизни пациента проводится хирургическая операция по удалению некротизированных участков железы или полному удалению органа.
Хотя любая форма заболевания приводит к возникновению ферментной недостаточности, в острый период панкреатита противопоказан прием любых ферментных препаратов. При хроническом панкреатите в стадии ремиссии для устранения симптомов ферментной недостаточности врачи обычно рекомендуют проведение ферментной терапии, назначают пациенту препараты на основе панкреатина. В них, как правило, содержится липаза, протеаза, альфа-амилаза, трипсин, химотрипсин. С помощью этих ферментов поддерживается способность организма переваривать пищу и усваивать из нее все необходимые питательные вещества.
Действие ферментных препаратов постепенно купирует и болевой синдром. Это связано с механизмом обратного торможения выработки ферментов, поскольку панкреатин в лекарственной форме, поступающий в достаточном количестве в просвет двенадцатиперстной кишки, приводит к инактивации холецистокинин-релизинг-фактора, что способствует снижению холецистокинина в крови и в панкреатической секреции (по принципу обратной связи). Это снижает аутолиз, внутрипротоковое давление и ослабляет болевые ощущения, обеспечивая поджелудочной железе функциональный покой на время терапии.
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять в пищу целый ряд продуктов, особенно острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Группы препаратов при лечении панкреатита
При медикаментозном лечении панкреатита используются сразу несколько групп препаратов:
- Спазмолитики для купирования болевого синдрома.
Важно!
Недопустимо принимать спазмолитики без назначения лечащего врача больше двух дней, поскольку препараты этой группы могут вызвать серьезные побочные эффекты.
- Ферментативные препараты (только в период ремиссии).
- Блокаторы H2-рецепторов для снижения выработки соляной кислоты и обеспечения покоя поджелудочной железы.
- Антациды для снижения кислотности в желудке и создания защитного слоя на его слизистой.
- Антибиотики широкого спектра действия для предотвращения инфицирования омертвевшей ткани поджелудочной железы и окружающих органов и предотвращения осложнений — панкреонекроза, сепсиса, перитонита.
- Холинолитики для блокирования болевых ощущений через снижение панкреатической секреции.
- Противорвотные для облегчения общего состояния больного, устранения обезвоживания организма.
- Желчегонные (только в период ремиссии!) для устранения застоя желчи, отечности железы, снижения функциональной нагрузки на орган, улучшения пищеварения.
- Антипротеазные препараты для инактивации ферментов поджелудочной железы (принимают только в первые несколько суток заболевания!).
Назначение любых медикаментов и порядок их приема должны проводится только врачом в зависимости от степени поражения органа, силы болевого синдрома и общего состояния пациента. Самолечение такого заболевания, как панкреатит в любой его форме, может привести к необратимым последствиям — от формирования абсцессов и начала кровотечений вплоть до летального исхода.
Источник
При воспалении поджелудочной железы начинает проявлять себя заболевание, именуемое панкреатит. Чтобы удостовериться на сто процентов в диагнозе, доктор должен провести диагностику панкреатита. Недуг может иметь острую либо хроническую форму. Необходимо знать характерные признаки для того, чтобы не спутать панкреатит с другими заболеваниями ЖКТ.
Клиника панкреатита
Хронический панкреатит проявляется как персистирующее воспаление, которое ведет к постоянному структурному изменению с фиброзом поджелудочной железы. Эти изменения снижают экзокринную и эндокринную функции. Выявить заболевание позволяет правильная диагностика панкреатита. Клиника проявляется следующим образом:
Боли в животе и при этом потеря веса пациента. Снижается аппетит, прием пищи ограничивается, как следствие, сильное истощение при недостаточном питании. Боли часто являются показанием к хирургическому вмешательству.
Они проявляются в эпигастральной области, в левом подреберье, возможно, иррадиируют в спину. Чаще всего это возникает после принятия жирной, острой еды через полтора, два часа, бывает, что и спустя 6-12 часов. Еще более продолжительный период перед болью наблюдается после принятия алкоголя, он достигает 48-72 часа.
В ближайшие минуты после приема пищи боль наблюдается очень редко. Иногда это не связано с приемами пищи. Приступы могут появляться в ночное время.
К предполагаемым механизмам появления боли относят: воспаление поджелудочной, нейровоспаление, повышение внутрипанкреатического давления, возможны внепанкратические причины (стеноз желчного протока).
Иногда хронический панкреатит имеет безболезненное течение (20 % случаев).
Перед тем как проводить диагностику хронического панкреатита, доктор делает опрос пациента. На наличие заболевания могут указывать:
- периодические боли, появляющиеся в левом подреберье;
- периодически возникающая тошнота;
- понос с характерным запахом;
- резкое снижение массы тела;
- ухудшение после употребления жареной, жирной, острой пищи.
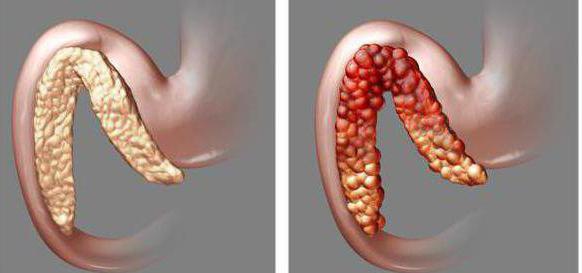
Острая форма
Лабораторная диагностика и лечение острого панкреатита быстро позволяют принести облегчение пациенту. Обычно легкая острая форма протекает без осложнений. Внутренние органы менее поражены.
Если форма носит тяжелый воспалительный характер, наблюдаются нарушения в тканях и органах, возможен панкреатический абсцесс. Более чем через месяц может появиться ложная киста, характеризуется она накапливанием панкреатического сока. Если возникает панкреатический некроз, повышается риск инфицирования тканей. Возможно при тяжелой форме острое скопление в железе или в околопанкреатическом пространстве жидкости. При проведении диагностики это необходимо учитывать.
Если начался некроз тканей, возможен летальный исход, обычно это происходит при появлении гнойной формы панкреатита.
Дифференциальная диагностика панкреатита
Правильную тактику лечения можно подобрать только в том случае, если диагноз выставлен верно. От этого зависит скорейшее выздоровление пациента. Для этого и проводится дифференциальная диагностика хронического панкреатита. Очень важно суметь отличить данное заболевание от других, которые имеют ряд схожих симптомов. К таким заболеваниям относятся: прободная язва, рак поджелудочной, кишечная непроходимость, холецистит, инфаркт миокарда, острый аппендицит. Определить, чем именно страдает пациент, возможно только в больнице. Доктор обязан знать все характерные признаки данных недугов, это необходимо для установки точного диагноза.
Опухоль помогает выявить в 85 % случаев компьютерная томография. Рекомендуется проводить дифференциальную диагностику панкреатита при помощи ЭРХПГ.
Наибольшее количество клинических ошибок совершается при дифференцировании панкреатита с прободной язвой. «Острый живот» при прободении имеет картину резких болей, которые сопровождаются состоянием шока. Пульс редкий, рвота отсутствует, стенки живота доскообразно напряжены, френикус-симптом, печеночная тупость заменяется звуковым тимпаническим симптомом прободения, появление пневмоперитонеума. При прободной язве больной занимает вынужденное положение, при смене которого боли усиливаются. При панкреатите пациенты беспокойны и подвижны. В первом случае рвота отсутсвует, во втором характерна повторная рвота.
Дифференциальная диагностика кишечной непроходимости и панкреатита

При кишечной непроходимости вопрос о ее форме очень трудно решается, механическая она либо динамическая. Диагностика острого панкреатита чаще всего обнаруживает динамическую непроходимость. Трудности выявления возникают на поздних стадиях, когда разница уже стирается.
Комплекс клинических симптомов при механической непроходимости весьма различается, он может зависеть:
- от локализации (в толстой или тонкой кишке);
- вида (обтурация, странгуляция);
- времени (хроническая, острая);
- характера препятствия.
Все это многообразие причин создает трудности при постановке диагноза.
При остром панкреатите функциональная непроходимость носит паралитический характер. В генезе огромную роль играют неврогенные механизмы, потому что патологические процессы имеют рефлекторное развитие. На острый панкреатит указывают нарастающие, внезапные боли во всем животе, метеоризм, повторная рвота, коллапс.
При затрудненной дифференциальной диагностике панкреатита необходимо обратиться к рентгеноскопии. Обследуются брюшные органы (чаша Клойбера).
Низкие показатели хлоридов крови указывают на кишечную непроходимость. Если уровень хлоридов в норме, а цифры диастазы высокие, то это свидетельствует о панкреатите.
Дифференциальная диагностика панкреатита и аппендицита, желчнокаменной болезни, пищевой интоксикации
Аппендицит. При клинике аппендицита особе внимание уделяется степени его воспаления, расположению (в поясничной области, около желчного, в глубине малого таза). Самой трудной фазой при диагностике аппендицита считается первая.
Желчнокаменная болезнь. Причинами болей в подреберье может служить застой крови при остром ослаблении правой части сердца, возникающие некрозы в тканях печени. Исходным пунктом болевого синдрома являются желчные пути. Диагностировать острый холецистит или желчную колику трудно, если есть явления раздраженной брюшины. В этих случаях могут возникать симптомы кишечной непроходимости. Однако боли имеют локализацию справа, отдают назад и вверх. Если в болезненный процесс вовлекается поджелудочная железа, проявляется диастазурия.
Дифференциальная диагностика острого панкреатита с пищевой интоксикацией редко приводит к ошибкам. В последнем случае наряду с признаками гастроэнтерита проявляется тяжелая интоксикация, происходит падение сердечной деятельности, поражается ЦНС. Иногда врача в заблуждение может ввести токсикоинфекция пищевая, когда происходят изменения в ЖКТ (жидкий стул, частая рвота). В трудных случаях решающим звеном является диастазурия, которая характерна для панкреатита.
Дифференциальная диагностика панкреатита с инфарктом миокарда
Дифференциальная диагностика острого панкреатита с инфарктом миокарда сводится к тому, чтобы изучить клиническую картину. Обычно при инфаркте картина типична, но бывают случаи, когда возникают боли в брюшных органах, метеоризм, отрыжка. Это дает повод к ошибкам в диагностике.
При остром панкреатите боли имеют такую силу, что возникает спазм коронарных сосудов. Возможно снижение кальция в крови, усиление тонуса блуждающего нерва. На ЭКГ такие симптомы рисуют картину инфаркта миокарда. Рефлекторный спазм сосудов дает изменения в электрокардиограмме, об этом необходимо помнить, чтобы не спутать инфаркт миокарда с острым панкреатитом. Правильное состояние больного поможет определить наблюдение за динамикой, а далее — повторная процедура ЭКГ.
Другие заболевания
При диагностике панкреатита необходимо учитывать множество нюансов, отличать похожие симптомы, характерные для других заболеваний.
Клиническая картина заболевания схожа с нижнедолевой пневмонией. Последнюю распознать можно по отсутствию повторной рвоты, диастазурии, по наличию высокой температуры.
Расслаивающаяся аневризма возникает при кровотечении в стенке аорты, последняя на большом протяжении расслаивается. В области груди появляются сильные боли, нередко носящие опоясывающий характер. Расслаивание может достигнуть брюшной аорты, в нижних конечностях возникает онемение, снижение чувствительности.
Гастромезентериальная непроходимость часто протекает в острой форме со слабым учащенным пульсом, с рвотой, со вздутием эпигастральной области, при нормальной температуре. Картина схожа с острым панкреатитом. Несоответствие в незначительном увеличении диастазы.
Подобные трудности могут возникнуть при дифференцировании с самопроизвольным разрывом или заворотом желудка. В последнем случае типична картина выпячивания левой половины абдоминальной области, при обследовании зондом есть трудности его прохождения через кардинальную часть желудка. При самопроизвольном разрыве возникает пневмоперитонеум.
Основы диагностики и лечения панкреатита обязан знать каждый терапевт. Он должен выделить характерные симптомы заболевания из множества схожих, поставить правильный диагноз и назначить лечение.
Лабораторная диагностика
Если у пациента подозревается панкреатит, ему назначается комплексное обследование. Немаловажную роль играют лабораторные методы диагностики панкреатита. В первую очередь проводят биохимический анализ крови, который позволит установить тип заболевания. Анализы позволяют четко устанавливать картину заболевания. При панкреатите повышен уровень липазы, альфа-амилазы, происходит резкий скачок активности С-реактивного белка. Если в крови повышен уровень мочевины, это говорит о том, что заболевание сопровождается сбоем работы почек. Заметно снижение альбумина и количество белков. Уровень инсулина снижается, повышается уровень глюкозы.
Электролитический и водный анализ дают возможность выявить изменения в составе крови. При снижении уровня жидкости повышается вероятность закупорки сосудов и образования тромбов. Анализ позволяет определить уровень натрия, калия, кальция, которые отвечают за функции сосудов и сердца.
При общем анализе крови определяется характер заболевания. Особое внимание уделяют уровню эритроцитов и лейкоцитов, это дает возможность провести полноценную диагностику.
Устанавливают панкреатит и по анализам мочи, уровень альфа-амилазы в ней отклонен от нормы. При прогрессировании заболевания обнаруживаются лейкоциты, эритроциты, другие нехарактерные компоненты.
Инструментальная диагностика
Инструментальная диагностика панкреатита позволяет увидеть доктору изменения в поджелудочной железе. Необходимо также выяснить, не затронуло ли воспаление ближайшие ткани и органы.
Наиболее точным считается УЗИ. Ультразвук дает возможность визуально рассмотреть железу. Такое исследование позволяет выявить недуг даже в бессимптомный период. На УЗИ можно рассмотреть также желчные протоки, определить на ранних стадиях гнойные абсцессы, увидеть наличие жидкости.
При лапароскопии панкреатит одновременно диагностируется и лечится. Иногда в ходе этой мини-операции возможно минимизировать воздействие воспалений на другие органы. Стоит отметить, что применяют лапароскопию только в крайних случаях.
При компьютерной томографии панкреатит устанавливают по характерным признакам: увеличенные размеры железы, наличие воспаленных или отмерших тканей.

Лечение панкреатита
Мы ознакомились с клиникой, диагностикой панкреатита. Лечение этого заболевания может быть эффективным и быстрым, это позволяют современные препараты. Благодаря им есть возможность отказаться от оперативного вмешательства в большинстве случаев. Используется ступенчатая терапия. Чаще всего в стационар поступают больные с острым течением болезни. В первую очередь назначается противовоспалительное и антибактериальное лечение. При выявлении гнойных образований прибегают к малоинвазивному вмешательству для проведения противомикробных санаций.
Быстрого положительного эффекта удается достигнуть при подавлении распада ферментов, выведении токсинов из крови.
Для лечения панкреатита используют следующие медикаментозные средства:
- обезболивающие – «Но-Шпа», «Папаверин», «Анальгин», «Кетарол»;
- антацидные – «Алмагель», «Фосфалюгель», «Ранитидин»;
- ферментативные – «Омез», «Панкреатин», «Креон».
При правильном лечении заболевания доктор обязательно назначает антациды и гистаминоблокаторы. Эти лекарства помогают защитить стенки желудка от разрушительного воздействия панкреатического сока. «Ранитидин» и «Омепразол» назначаются чаще всего, они позволяют снизить кислотность и считаются самыми эффективными. Но стоит учитывать, что при перенасыщении препаратом норма выделения сока, а также процесс расщепления могут нарушаться. Иногда используются заменители натуральных расщепляющих ферментов – это «Креон», «Панкреатин». Они снижают вырабатывание поджелудочного сока, защищают ткани от разрушений.
В любом случае не занимайтесь самолечением. Лекарства к применению должен назначать исключительно доктор, он знает, что требуется именно при вашей форме протекания заболевания.
Источник

