Нутритивная поддержка при панкреатите
Нутритивная поддержка — процесс обеспечения полноценного питания с помощью ряда методов, отличных от обычного приёма пищи, Этот процесс включает дополнительное оральное питание, энтеральное зондовое питание, частичное или полное парентеральное питание.
Основные цели нутритивной поддержки:
• обеспечение организма субстратами-донаторами энергии (углеводы и липиды) и пластическим материалом (аминокислоты);
• поддержание активной белковой массы;
• восстановление имеющихся потерь;
• коррекция катаболических расстройств.
Основные принципы проведения нутритивной поддержки:
• своевременное начало (первые 24-48 ч);
• оптимальность срока проведения (до нормализации нутритивного статуса);
• сбалансированность по содержанию питательных веществ.
Для достижения поставленных целей и реализации базовых принципов необходимо определить статус питания пациента, критерии белково-энергетической недостаточности, определить потребность больного в энергии и основных нутриентах.
Нутритивная коррекция несомненно актуальна у больных с ОП и обострением ХП. В случае тяжёлого течения панкреатита больные не в состоянии принимать пищу адекватно потребностям в течение 3-6 нед, что требует проведения дополнительного парентерального питания. Отсутствие полноценного поступления питательных веществ естественным путем в течение такого длительного срока приводит к бактериальной контаминации тонкой кишки с избыточным бактериальным ростом, что ухудшает не только общее состояние больных и прогноз заболевания, но и угрожает серьёзными осложнениями.
Длительное ограничение энтерального питания приводит к атрофии слизистой оболочки кишечника и значительным иммунным сдвигам, что увеличивает сроки госпитализации и удлиняет реабилитационный период. Учитывая длительное ограничение энтерального питания, нарушение биоценоза кишечника и невозможность обеспечить при парентеральном введении адекватного поступления витаминов и минералов, больные с тяжёлым течением ХП часто страдают от витаминно-минеральной недостаточности. Кроме того, отмечают ограничение поступления жиров, необходимых для усвоения жирорастворимых витаминов.
Эти механизмы приводят к значительному снижению поступления в организм важнейших компонентов витаминно-минерального антиоксидантного комплекса (витамины А, Е, К, С, каротиноиды, флавоноиды; Zn, Se). Ограничение поступления белков затрудняет осуществление ряда биохимических процессов в организме, в том числе репарационных. Рецидивирующее течении ХП в большинстве случаев приводит к экзокринной недостаточности ПЖ, проявляющейся синдромом мальабсорбции, что приводит к усугублению уже имеющихся нарушений.
До недавнего времени проблему искусственного питания пациентов с отечным панкреатитом решали исключительно парентеральным путём. Рекомендовали ежедневные внутривенные инфузии растворов аминокислот в объёме до 1,0л/сут; концентрированные растворы глюкозы с инсулином и электролитами от 1,5 до 2,0 л/сут; жировые эмульсии от 0,5 до 1,0 л/сут.
Назначение больным отёчным панкреатитом жировых эмульсий внутривенно безусловно оправдано. Липиды — важный источник энергии для организма в условиях выраженного нарушения толерантности к глюкозе. Введённые в кровоток жирные кислоты — своего рода «мишень» для циркулирующей липазы. По механизму обратной связи подавляется внешнесекреторная функция самой ПЖ.
Путём назначения только парентерального питания добиться компенсации катаболических потерь организма невозможно. В последние годы в специальной литературе всё более широко обсуждают возможность проведения раннего энтерального питания больных с ОП и обострением ХП. Это связано также и с тем, что у больных тяжёлым панкреатитом при длительном полном парентеральном питании отмечают бактериальную транслокацию через атрофированную стенку тонкой кишки, что угрожает тяжёлыми гнойными и септическими осложнениями.
Энтеральное зондовое питание более физиологично, способствует нормальному функционированию тонкой кишки, предотвращает атрофию ворсинок тонкокишечного эпителия, увеличивает кровообращение в мезентеральных сосудах и создаёт функциональный покой для ПЖ. При использовании методики энтерального зондового питания отмечена более быстрая редукция клинико-лабораторных маркёров обострения ХП с сокращением средних сроков стационарного лечения. Реже возникает необходимость в оперативных вмешательствах при некротических формах панкреатитов, чем при применении полностью парентерального питания. Кроме того, энтеральное зондовое питание менее дорогостоящее, чем парентеральное.
Существует три основные фазы экзокринной стимуляции ПЖ: церебральная, желудочная и кишечная. При энтеральном питании назоеюнальный зонд, установленный на 30-40 см дистальнее связки Трейца, все три фазы экзокринной стимуляции ПЖ исключает. С технической точки зрения целесообразно вводить назоинтестинальный зонд во вторую петлю тощей кишки через рабочий канал эндоскопа при помощи проводника.
Исключение дуоденального пассажа питательных веществ снижает энтеропанкреатическую стимуляцию, выброс антрального гастрина, секрецию соляной кислоты и, следовательно, секретина, который усиливает гидрокинетическую функцию ПЖ и желчеобразование. Медленное постоянное вливание питательных веществ в тощую кишку через назоинтестинальный зонд существенно не повышает объём панкреатической секреции и секрецию бикарбонатов.
Соответственно, еюнальное введение элементных диет не прекращает, хотя и значительно ограничивает панкреатическую секрецию. Углеводные мономерные компоненты такой диеты всасываются в щёточной кайме энтероцитов без секреторного напряжения ПЖ. Отсутствие в составе питательной среды цельного белка уменьшает выделение трипсина. Обычно, если секретируемый в кишку трипсин контактирует с белком, уровень свободного трипсина в кишечном соке падает, вызывая усиление его выработки ПЖ. Еюнальное введение свободных аминокислот и простейших пептидов увеличивает объём панкреатического сока и выделение бикарбонатов, но существенно меньше стимулирует секрецию ферментов. Максимального секреторностимулирующего эффекта пищевых смесей на ПЖ достигают при наличии в составе смеси цельных жиров или продуктов их переваривания.
Оптимальная элементная диета должна содержать минимальное количество жирных кислот. Кроме того, существенное влияние на секрецию оказывает осмолярность питательной смеси, которая у элементных диет достигает 800-1100 ммоль/кг. Таким образом, наименьшим стимулирующим эффектом обладают диеты на основе олигопептидов с наименьшим содержанием жира.
Назначение энтерального питания больным с отёчным панкреатитом возможно не ранее 3-5 сут от начала атаки, когда уменьшаются явления интоксикации, отёк и воспаление ПЖ. В тоже время существуют указания, что даже у больных с тяжёлыми формами ОП ранее энтеральное питание (до 3 сут от атаки панкреатита) ни в коей мере не ухудшает клиническую картину и не имеет никаких существенных осложнений.
Противопоказания к энтеральному зондовому питанию:
• парез кишечника;
• полная тонко- или толстокишечная непроходимость;
• неукротимая рвота;
• высокая кишечная фистула;
• ишемия кишечника;
• несостоятельность межкишечного анастомоза.
Применение энтеральных смесей имеет ряд преимуществ по сравнению с традиционной диетой:
• точно известный химический состав и питательная ценность;
• содержание необходимых для организма веществ в сбалансированных соотношениях;
• наличие в составе смесей белков с высокой биологической ценностью (полный набор аминокислот в оптимальных количествах);
• отсутствие холестерина, лактозы, сахарозы, глютена;
• возможность изменять состав применяемой смеси за счёт введения различных веществ, а также менять непосредственно смеси, различающиеся как по составу, так и по осмолярности, органолептическим свойствам и т.д.
Таблица 4-16. Нутритивная поддержка пациента с отёчным панкреатитом

Наиболее оправдано начинать энтеральное зондовое питание с солевого энтерального раствора в объёме 0,5-1,0 л/сут со скоростью 40-60 капель в мин. При отсутствии динамической кишечной непроходимости постепенно переходят к введению 5-10% растворов питательных смесей под контролем уровня ферментов в крови и моче. Рекомендуют полуэлементные смеси. Особенно показано в первые сутки лечения применение специальных энтеральных смесей, содержащих олигопептиды, гидролизированный крахмал и среднецепочечные триглицериды, которые усваиваются в тонкой кишке без наличия липазы и жёлчных кислот. В последующем возможно назначение полисубстратных сбалансированных смесей типа нутризон, берламин-модуляр, нутродрип стандарт, нутрилан и др.
Переход от одного типа смеси к другому возможен только при наличии достоверных сведений о сохранении функционального покоя ПЖ (нормальная температура тела, отсутствие нарастания боли, лейкоцитоза, амилаземии и др.).
Осложнения энтерального зондового питания:
• механические (скручивание зонда, обструкция просвета зонда);
• осложнения со стороны пищевода — повреждение слизистой
пищевода при установке зонда, эзофагит, эрозии, язвы и стриктуры пищевода;
• осложнения со стороны носоглотки — эрозии слизистой оболочки носа, некроз хрящей носа, окклюзия устьев придаточных пазух носа и евстахиевой трубы со стороны установки зонда, развитие синуситов и/или среднего отита;
• трахеопишеводный свищ (при одновременном введении назотрахеальной или трахеостомической трубок);
• аспирация желудочного содержимого:
• метаболические осложнения (гипо- и гипернатриемия, гиперкальциемия, азотемия, гипергликемия, гиперосмолярный и метаболический алкалоз).
Желудочно-кишечные осложнения (тошнота, рвота, запор, диарея) чаще всего связаны со смещением зонда. При смещении зонда в дистальном направлении (более 40 см от связки Трейтца) нередко развивается диарея, а смещение в проксимальном направлении способствует возникновению тошноты и рвоты, появлению болей в эпигастральной области, ведёт к повышению температуры тела и уровня амилазы крови.
Для предупреждения осложнений при проведении энтерального зондового питания следует соблюдать следующие основные правила:
• головной конец кровати должен быть приподнят на 30°;
• введение смеси должно быть равномерным в течение всех суток (используют инфузоры или питательные насосы);
• необходимый темп интестинальной инфузии устанавливают постепенно;
• скорость введения не должна превышать 100-150 мл/ч, поддерживая предельно медленное введение выбранной питательной смеси;
• каждые 3-4 ч необходимо промывать зонд небольшим количеством воды или изотонического раствора натрия хлорида;
• следует избегать применения гипертонических питательных растворов;
• следует вводить смеси, подогретые до 34-37 °С;
• обязателен учёт потерь (химуса, панкреатического сока, жёлчи) при наличии наружного дренирования, выраженной рвоты или свищей.
Рационально добавлять в смеси полиферментные препараты, которые не только облегчают усвоение нутриентов (при приёме полуэлементных: и негидролизованных смесей), но и тормозят выработку панкреатических ферментов по принципу обратной связи. Завершение энтерального искусственного питания и переход на пероральное питание следует осуществлять только после ликвидации воспалительных явлений в ПЖ, восстановления аппетита и способности пациента поддерживать свои потребности естественным путём. При наличии анорексии, неадекватности белково-энергетического обеспечения сочетают пероральное питание с дополнительным оральным приёмом питательных смесей, энтеральным зондовым или парентеральным.
При тяжёлых панкреатитах применяют парентеральное, энтеральное зондовое или смешанное питание (энтеральное зондовое + парентеральное питание). Следует напомнить, что энтеральное зондовое питание осуществляют посредством специальных зондов, вводимых за связку Трейтца.
В случае выраженной внешнесекреторной недостаточности ПЖ при переходе на традиционную диету можно рекомендовать в дополнение к столу № 5 2-3 приёма в сутки различных смесей дтя энтерального питания, в том числе и негидролизованных. Такой подход увеличивает общую суточную энергетическую ценность рациона, повышает содержание в нём эссенциальных факторов питания.
Маев И.В., Кучерявый Ю.А.
Источник
Энтеральное питание представляет собой лечебное или дополнительное искусственное питание специальными смесями. Применяется к больным, которые находятся в критическом состоянии либо не могут восполнить пищевые потребности с помощью обычной еды (пищевая недостаточность).
Такое питание позволяет поддерживать нормальное функционирование организма, иммунитет и предотвращать осложнение недуга развитием инфекционных процессов.
Что означает нутриционная поддержка?
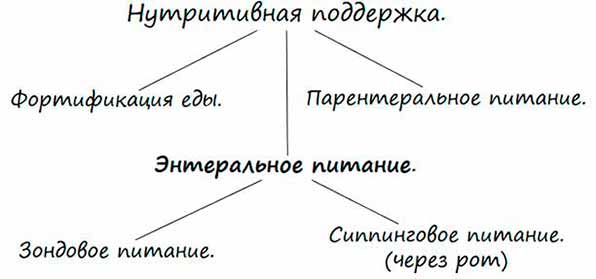
Нутриционная поддержка представляет собой обеспечение поступления в организм питательных веществ и полезных элементов путем приема/введения специальных смесей в случаях, когда больной не может удовлетворить питательные потребности организма обычной едой.
В средствах информации ее еще могут называть клиническим, искусственным питанием, нутритивной поддержкой.
Существует два вида нутриционной поддержки:
- Парентральная – питательные вещества вводят внутривенно.
- Энтеральная – смеси принимаются через ротовую полость или вводятся в желудок/кишечник при помощи зонда, наложенную на желудочно-кишечную область стому.
Показанием для использования данной поддержки является питательная недостаточность, когда человек вследствие критического, послеоперационного состояния, серьезной патологии не имеет возможности восполнять питательные нужды обычным способом и привычной едой.
К критериям такой недостаточности относятся следующие показатели:
- индекс массы тела: девятнадцать и меньше;
- дефицит массы: десять процентов;
- количество общего белка – меньше 60 г/л;
- количество альбумина – меньше 35 г/л;
- лимфоциты – меньше 1800 в мм3 крови.
В зависимости от тяжести недуга, возможности пациента употреблять пищу и способностей организма ее усваивать в полном объеме, нутриционное питание может быть полным, неполным и дополнительным.
В каких случаях необходима питательная поддержка организма?

Нарушение питания приводит к ослаблению иммунитета, развитию инфекций, ухудшению вентиляционных возможностей, ослаблению дыхательных мышц, нарушению работоспособности всех органов и систем. В результате значительно повышается риск смерти больного.
Нутритивная поддержка дает возможность поддерживать жизнедеятельность пациента, функционирование его внутренних органов в критических состояниях или при тяжелых заболеваниях, помогает предотвратить осложнение болезней и летальный исход вследствие недостаточности питательных веществ, предупредить развитие инфекций, сократить послеоперационную летальность, поддерживать иммунитет.
Таким образом, нутриционная поддержка может осуществляться в следующих случаях:
- Белково-энергетическая недостаточность и невозможность ее восполнить обычным питанием.
- Критические состояния.
- Онкозаболевания.
- Проведение радиотерапии.
- Тяжелое нарушение процессов переваривания и усваивания пищи при заболеваниях органов ЖКТ (например, панкреатит, перитонит, энтероколит, обструктивное поражение пищевода), синдром патологии всасывания питательных веществ стенками кишечника.
- Интенсивная потеря массы тела даже при калорийном питании у больных туберкулезом, муковисцидозом, анорексией, СПИДом, ВИЧ-инфицированных.
- Интенсивная потеря массы тела у детей неизвестной этимологии либо в случае поражения болезнью.
- Нарушение пищеварительных, обменных процессов при заболеваниях инфекционного характера.
- Невозможность употреблять пищу естественным путем через рот.
- Затяжной стоматит, нарушение жевательных функций, которые приводят к потере веса.
- Тяжелые ожоги, травмы, отравления.
- Необходимость восстановления организма в послеоперационный период (это могут быть операции разного характера, не только на органах ЖКТ), в том числе при наличии осложнений.
- Тяжелые черепно-мозговые травмы и травматические поражение лица, сопровождающиеся потерей сознания.
- Некоторые виды психических болезней, нервных расстройств (например, нервная анорексия, нервная булимия, тяжелое депрессивное состояние, фобии, патология Паркинсона).
Противопоказания для искусственного питания
Искусственное питание не применяется, если нарушения в питании не большие и человек может обеспечить потребности в полезных веществах естественным путем обычной пищей.
Энтеральное питание не применяется при:
- Непереносимости смеси.
- Электролитных нарушениях.
- Недостаточности кровообращения.
- Острой недостаточности почек и печени.
- Тромбоэмолии.
- Потере веса при прогрессирующем поражении раком, устойчивым к проводимой терапии.
- Быстро прогрессирующем раке, который хорошо поддается терапии.
- Непрекращающаяся рвота.
- В большинстве случаев осуществления химиотерапии.
- Развитии шока.
- Превышении уровня сывороточного лактата 3-4 ммоль на литр.
- Гипоксии, когда рО меньше 50 мм.рт.ст.
- Ацидозе, когда уровень кислотности меньше 7,2 ед., а рО больше 80 мм.рт.ст.
- Тяжелых осложнениях после операции.
- Тяжелых травмах и гнойно-септических процессах.
- Кишечной непроходимости.
- Патологии всасывательных процессов в кишечнике.
- Кровотечении в желудке либо кишечнике.
В этих случаях используется парентеральное питание (внутривенное). Следует отметить, что абсолютных противопоказаний для парентерального питания не существует, так как для жизнедеятельности организм нуждается в питательных веществах. Единственным относительным противопоказанием такой поддержки может быть процесс проведения операции.
Алгоритм энтеральной терапии при панкреатите
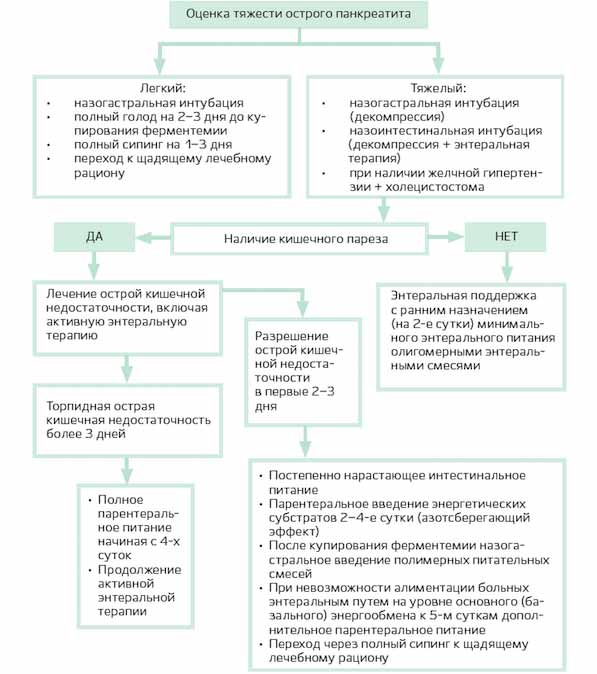
Если у больного легкая форма острого панкреатита, первые 2 дня показан полный голод. После купирования острого воспалительного процесса разрешается употребление негазированной щелочной минеральной воды и полимерных изонитрогенных изокалорических смесей (Нутриэн, Джевити-1, Нутризон):
- В первые сутки употребляется по 100 мл состава шесть раз в день.
- На вторые сутки — по 150 мл состава шесть раз в день.
- На четвертые-пятые сутки при положительной реакции организма на смеси осуществляется переход на щадящий рацион питания.
При тяжелом остром панкреатите обычно устанавливают назогастральный и эндоскопически назоинтестинальный зонды. Последний устанавливают для уменьшения давления на стенки верхнего отдела кишечника, выведения токсической жидкости и осуществления энтеральной терапии для профилактики непроходимости кишечника. После изъятия эндоскопа проверяется правильное месторасположение зонда (сбоку от трейтцевой связки на 30-40 см).
Энтеральное питание при панкреатите осуществляется согласно следующему алгоритму:
- Внутрикишечное капельное введение через назоинтестинальный зонд приготовленного цитопротективного раствора (один пакетик Регидрона, разведенного в одном литре воды и с добавлением 1 грамма аскорбиновой кислоты и 10 мл цитофлавина) либо смеси Интестамин с электролитами, антиоксидантами и глутамином.
- Спустя два часа проверяют наличие остатков введенного раствора (если количество остатков больше 100 мл – цитопротективный раствор вводится в прежнем количестве и часовом режиме, если объем меньше 100 мл — инфузионный объем увеличивают на половину и контролируют остатки каждые три часа).
- На вторые сутки параллельно с введением цитопротективного раствора капельно начинают вводить энтеральное питание (до 300 миллилитров в день). Это должен быть изокалорический двадцатипроцентный раствор олигомерной смеси (например, Пептамен, Нутризон Пептисорб), скорость введения – 60 миллилитров в час.
- Если смесь переносится хорошо, на следующий день ее объем увеличивается вдвое, скорость введения сохраняется прежней. Если питание переносится плохо, вздувается живот, чувствуются боли — скорость введения веществ замедляется в два раза. Если признаки расстройства органов ЖКТ сохраняются — на полдня или день нужно отменить введение смесей и вводить только глюкозный электролитный раствор и энтеропротекторы.
- Параллельно с питанием в первые дни через каждые три часа обязательно вводятся энтеросорбенты (Смекта, Полисорб), и четыре раза в день пробиотики (Хилак Форте по 2 мл на прием).
- Если больной хорошо переносит олигомерные смеси, на третий день половину объема питания можно заменить полимерными изонитрогенными изокалорическими составами.
- На 5 сутки можно принимать олигомерные смеси в большем количестве или переходить на полимерные гиперкалорические гипернитрогенные смеси (Нутризон энергия, Джевити 1,5, Нутрикомп энергия). Лучше всего, если это будут энтеральные смеси с растворимой клетчаткой, имеющие бифидо-, лактогенный, трофический, энтеросорбирующий эффект.
- На пятый-шестой день питания больному нужно обеспечивать 25 ккал, а также 1 грамм белков на килограмм массы тела в день.
- Если на десятый день терапии сохраняется гипергликемия, нужно использовать диабетические полимерные составы.
Когда симптомы острого панкреатита будут купированы, после специального водного теста допускается постепенные переход на питание через назогастральный зонд.
Применяемые смеси

Энтеральные смеси при панкреатите вводятся после купирования острой амилаземии. Как правило, это 2-3 день поступления больного в стационар. Их вводят согласно определенной последовательности.
На третьи сутки вводятся олигомерные изонитрогенные изокалорические смеси. На четвертый день вводятся полимерные изонитрогенные изокалорические смеси. На пятый день можно употреблять увеличенное количество полимерных изонитрогенных изокалорических смесей или перейти на полимерное гиперкалорическое гипернитрогенное питание.
| Вид | Название | Белки | Углеводы | Жиры | Калории на 1 мл. | Возраст | Цена |
| Олигомерные (полуэлементные, практически полностью всасываются) | Пептамен Энтрал 400 г) | 5 | 12,7 | 3,7 | 1,25 | с 1 года | 760 руб. |
| Нутризон Пептисорб (500 г) | 4 | 17,6 | 1,7 | 1 | с 1 года (детям 1-3 лет только как доп. питание) | 1 058 руб. | |
| Нутриэн Элементаль (500 г) | 4, 1 | 13,7 | 3,2 | 1 | с 3 лет | 974 руб. | |
| Полимерные изонитрогенные изокалорические (полноэлементные, малокалорийные составы с небольшим количеством белков) | Нутризон | 4 | 12,3 | 3,9 | 1,25 | с 1 года | 435 руб. за 1 литр |
| Нутриэн Стандарт 350 г | 4,3 | 12,2 | 3,8 | 0,5-2 ккал | с 3 лет | 520 руб. | |
| Нутрикомп Стандарт 500 мл | 3,8 | 13,7 | 3,8 | 1 | с 1 года | 245 руб. | |
| Фрезубин Оригинал 500 мл | 3,8 | 13,8 | 3,4 | 1 | с 1 года | 231 руб. | |
| Полимерные гипернитрогенные гиперкалорические (полноэлементные составы, насыщенные белками и с большей калорийностью) | Джевити 1,5 (содержит пищевые волокна — 12 г/л и фруктоолигосахариды 10 г/л) | 6,38 | 20,1 | 4,9 | 1,5 | с 2 лет | от 600 руб. за 1л. |
| Нутридринк | 6 | 18,4 | 5,8 | 1,5 | с 3 лет | 202 руб. за 200 мл | |
| Нутризон Энергия | 6 | 18,3 | 5,8 | 1,5 | с 1 года | 610 руб. за 1 литр | |
| Нутрикомп Энергия (содержит пищевые волокна) | 7,5 | 18,8 | 5 | 1,5 | с 1 года | 313 руб. за 0, 5 л. |
Количество белков, жиров и углеводов, представленное в таблице, рассчитано на 100 мл продукта.
Смеси также обогащены минеральными элементами (кальцием, фосфором, калием, магнием, натрием, железом, марганцем, йодом и т.д.), витаминами А, Д, Е, К, В, РР. Некоторые из полимерных составов содержат пищевые волокна. Детям в возрасте от 1 до 6-10 лет составы необходимо давать с осторожностью, под наблюдением врача.
При воспалении тканей и протоков поджелудочной железы чаще всего применяют состав от Нутридринк. При панкреатите принимать его не только полезно, но и вкусно. В продаже есть смеси с большим выбором разного вкуса: банан, ваниль, кофе, клубника. Это один из полимерных составов, который обладает приятными вкусовыми качествами, качественным, легкоусвояемым белком, оптимальным соотношением жирных кислот.
Также можно найти Нутрикомп с привкусом ванили. Большинство остальных составов обладают нейтральным вкусом.
Загрузка…
Источник
