Несостоятельность швов при язве желудка
Перитонит
— одно из наиболее частых осложнений
в желудочной хирургии и основная
причина послеоперационной летальности.
Чаще всего он развивается в результате
несостоятельности швов, реже —
вследствие ишемического некроза культи
желудка или двенадцатиперстной кишки.
Несостоятельность
швов дуоденальной культи — одно из
наиболее частых и тяжелых осложнений
резекции желудка по Бильрот II. Прежде
всего это технические трудности ушивания
культи при низкорасположенных язвах
двенадцатиперстной кишки, особенно
пенетрирующих в головку поджелудочной
железы. Немаловажное значение в развитии
осложнения имеет излишняя мобилизация
двенадцатиперстной кишки и вследствие
этого нарушение кровоснабжения ее
культи. Нередкой причиной является
окклюзия приводящей петли, сопровождающаяся
нарушением оттока из нее желчи,
панкреатического и кишечного сока.
Застой в приводящей петле вызывает
повышение внутрикишечного давления,
которое приводит к расхождению швов
культи двенадцатиперстной кишки..
Несостоятельность культи двенадцатиперстной
кишки обычно развивается на 4—6-й
день после операции. Лечение
несостоятельности швов дуоденальной
культи бесспорно оперативное, за
исключением случаев, когда во время
резекции желудка к трудно ушивавшейся
культе были с профилактической целью
подведены дренаж и тампон, обеспечивающие
надежное дренирование, свободный отток
дуоденального содержимого и
отграничение воспалительного процесса.
Большинство хирургов считают, что
оперативное вмешательство должно быть
минимально травматичным и заключаться
в подведении к культе дренажа и
отграничивающих тампонов. Вряд ли
оправданы попытки повторного ушивания
культи в условиях перитонита и
инфицированных тканей из-за большой
вероятности рецидива расхождения швов.
В профилактике осложнения важнейшее
значение имеют общие факторы. Адекватное
возмещение дооперационной и операционной
кровопотери, ранние оперативные
вмешательства у больных с профузными
гастродуоденальными кровотечениями,
своевременная коррекция нарушений
белкового обмена, водно-электролитного
баланса и кислотно-щелочного равновесия
во многом предупреждают развитие
недостаточности швов культи
двенадцатиперстной кишки. В случаях
ненадежного ушивания культи следует
шире использовать назогастральное
дренирование приводящего отрезка тощей
кишки и двенадцатиперстной кишки
как метод профилактики недостаточности
ее швов. В отводящую петлю одновременно
проводят второй зонд для раннего
кормления больного. Дренирование
приводящей петли проводят в течение
ближайших 5—7 суток после операции.
Несостоятельность
швов желудочно-кишечного и
желудочно-дуоденального анастомозов
Недостаточность
швов гастроэнтеро- или гастродуоденоанастомоза
после резекции желудка всегда правильнее
рассматривать прежде всего как следствие
дефектов техники оперативного
вмешательства: излишней мобилизации
двенадцатиперстной кишки и нарушения
ее кровоснабжения, натяжения тканей
при формировании соустья, слишком
частого наложения швов и нарушения
кровоснабжения анастомозируемых отделов
желудка и кишки, прокола всех слоев
стенки желудка или кишки при наложении
серозно-мышечных швов. Нередко причиной
расхождения швов является резекция
желудка в пределах пораженных тканей.
Причинами этого осложнения могут быть
атония и истончение мышечного слоя
желудка при декомпенсированном стенозе
привратника, а также общие факторы —
анемия, гипопротеинемия. Чаще
несостоятельность швов соустья
наблюдается после резекции желудка по
поводу рака.
Клиническая
картина недостаточности швов соустья
мало отличается от клиники несостоятельности
культи двенадцатиперстной кишки, хотя
развивается она чаще несколько раньше
по времени — на 3—5-й день после операции.
Лечение. При подозрении на несостоятельность
швов анастомоза после резекции спасти
жизнь больного может лишь ранняя
релапаротомия. Чаще производят наиболее
простую операцию — ушивают дефект в
соустье, осушают и дренируют брюшную
полость. Во время операции необходимо
провести тонкий назогастральный зонд
за связку Трейца для декомпрессии тонкой
кишки. После стабилизации состояния
больного и восстановления моторики
кишечника зонд используют для питания.
Релапаротомию при несостоятельности
швов соустья всегда заканчивают
дренированием брюшной полости.
Профилактика этого осложнения
обеспечивается тщательной предоперационной
подготовкой больного и совершенствованием
техники оперативного вмешательства.
Соседние файлы в предмете Факультетская хирургия
- #
- #
- #
- #
03.10.20171.98 Mб90Острый холецистит.pptx
- #
Источник
Несостоятельность швов анастомоза (НША). Наиболее грозное и опасное для жизни осложнение. Чаще всего оно развивается после гастрэктомии, проксимальных и субтотальных резекций желудка, производимых по поводу рака. При ЯБ это осложнение встречается у 0,5-2,4% больных (А.Г. Земляной и соавт., 1987; В.И. Чернышев и соавт., 1988).
НША особенно часто наблюдается после субтотальных и тотальных резекций при высоких язвах кардии желудка. После резекции желудка по Бильрот-I нередко возникает несостоятельность швов ГДА вследствие излишней мобилизации ДПК и нарушения ее кровообращения из-за натяжения тканей после формирования соустья, слишком частого наложения швов или прокола всех слоев стенок анастомозируемых органов (B.C. Маят и соавт., 1975; В.П. Петров и Ф.Г. Романенко, 1983).
В основе развития этого осложнения в каждом конкретном случае лежит совокупность причин, однако здесь также общим для всех причин следует признать нарушение литания желудочной стенки после перевязки основных артериальных стволов при проксимальных и дистальных его резекциях. Различают общие и местные причины НА после операций на желудке. Общие причины: пожилой и старческий возраст, раковая интоксикация, анемия, декомпенсированный стеноз привратника и связанные с ним гипопротеинемия, нарушение водно-солевого и других видов обмена, тяжелая форма сахарного диабета и др. Все эти причины обусловливают резкое замедление регенераторных свойств тканей (П.И. Червяк, 1975).
Местные причины в основном обусловлены дефектами хирургической техники. К этим причинам относятся черезмерная скелетизация и травма тканей культи ДПК или желудка при формировании ГДА, особенно при высокой резекции желудка по поводу язвы субкардиального отдела. При этом учитывается, что восходящая ветвь левой желудочной артерии дает ветви третьего порядка к передней поверхности пищевода, кардии и дну желудка. Ветви, идущие к пищеводу, — главный источник васкуляризации его нижнего отдела. В связи с этим при высокой мобилизации желудка до уровня пищевода по малой кривизне необходимо перевязывать левую желудочную артерию как можно ближе к ее корню. В таком случае сохраняются анастомозы между ветвями желудочной, диафрагмальной и собственно пищеводными артериями. Нарушение данного правила приводит к деваскуляризации этого участка желудка с последующей НША
Обширное скелетизирование экстраорганных сосудов желудка, особенно при удалении селезенки, может привести к ишемическому некрозу стенки культи желудка. У 3-20% людей левая желудочная артерия отходит совместно с левой печеночной. Перевязка последней может привести к некрозу печени. В подобных случаях перевязку левой желудочной артерии следует накладывать ближе к стенке желудка. При субтотальной дистальной резекции желудка очень опасна связанная с удалением селезенки перевязка селезеночной артерии или большинства коротких артерий желудка. При этом культя почти не снабжается кровью, в результате чего может развиться несостоятельность швов ГЭА или некроз желудка (В.С. Маят, 1975; Б.К. Дружков, 1978 и др.).
Одной из основных причин НШ эзофагоэнтероанастомоза (ЭЭА) служит черезмерная скелетизация пищевода. Это осложнение наблюдается у 1-3,9% больных. Другая причина — наложение слишком редких, негерметичных или слишком частых, многорядных швов, в результате чего нарушается кровоснабжение в зоне анастомоза. Грубая ошибка — использование для формирования анастомоза неполноценных тканей, пораженных вследствие раковой инфильтрации, воспаленных и сильно травмированных и т/д. Недопустимым считается сквозное прошивание стенки при наложении перитонизирующих швов (О.Б. Милонов и соавт, 1990). Ошибкой также считается наложение анастомоза без устранения натяжения тканей. В этих случаях считается необходимым произвести дополнительную мобилизацию кишечной петли при формировании ЭЭА или же отказаться от наложения анастомоза по Бильрот-I при дистальной резекции желудка.
Некроз стенки желудка после операции на нем — относительно редкое осложнение, чаще всего возникающее после ваготомии. В литературе описаны лишь единичные случаи некроза желудочной стенки (В.П. Спивак и соавт., 1983; Н.Н. Иванов, 1986; F. Largiader, 1983). Некроз стенки желудка, как правило, локализуется на малой кривизне и реже — в области большой кривизны и дна желудка. Он может привести к перфорации в свободную брюшную полость, к образованию наружного желудочного свища, некротических язв (С. Couinaud, 1983). Согласно сборной статистике Johnston (1975), частота этого осложнения составляет 0,16-0,18%, а летальность достигает 50%.
Из существенных моментов обращает на себя внимание относительно скрытое течение этого осложнения. В большинстве описанных случаев некроз стенки желудка с перфорацией в брюшную полость проявляется на 2-6-й день после операции резкими болями в эпигастрии, напряжением передней брюшной стенки, выраженными перитонеальными явлениями, симптомами массивного внутреннего кровотечения (В.П. Спивак и соавт, 1983; Couinaud, 1983). Часто манифестирующими симптомами (при прикрытых перфорациях) являются поддиафрагмальный абсцесс и эмпиема плевры в последующем.
Обращает на себя внимание стертое атипичное течение некроза стенки желудка с перфорацией в брюшную полость, основным проявлением которого могут быть упорный паралитический илеус на 2-6-й день после операции (Н.Н. Иванов, 19851, гидроторакс и поддиафрагмальный абсцесс. Интерес представляет и редкость локализиации некроза в области дна желудка, особенно после СПВ. Причина некроза стенки желудка в этой области явно ишемического характера, обусловленного черезмерной мобилизацией большой кривизны желудка и спленэктомией.
Обширная мобилизация большой кривизны (А.Г. Винниченко и соавт., 1981; М.И. Кузин и соавт., 1982) и спленэктомия (С. Couinaud, 1983) в ходе выполнения резекции и СПВ повышают опасность развития ишемического некроза стенки желудка. Хотя последние после резекции и СПВ и не являются широко распространенным осложнением, практическому врачу следует помнить о такой возможности. Раннее распознавание некроза и срочная операция позволяют предотвратить летальный исход. Для профилактики этого осложнения целесообразным считают не проводить черезмерную скелетизацию большой кривизны желудка, включая его короткие артерии.
Раннее распознавание НША представляет значительные трудности из-за применения в послеоперационном периоде обезболивающих средств и комплекса интенсивной терапии, а также различных клинических масок этого осложнения (острая легочная, острая СС недостаточность и др.).
Клиническая симптоматика этого осложнения во многом напоминает таковую при НШК ДПК, особенно при расхождении швов ГДА. В клинической картине наблюдаются как острая, так и стертая форма НША. Если она возникает рано — на 2-5-й день после операции, а это часто результат технических ошибок при формировании анастомоза или значительного снижения сепаративных процессов (у лиц пожилого возраста и у онкологических больных), то чаще наблюдается яркая картина прободно-разлитого перитонита: резкая слабость, холодный пот, боли в животе, усиливающиеся при глубоком дыхании и отдающие в левое плечо и надплечье.
Больные часто ощущают стеснение в груди. Нередко наблюдается икота. К ранним диагностическим признакам НША можно отнести неразрешающий парез кишечника, немотивированную тахикардию и гипертермию, несоответствие показателей температуры и пульса, содружественный плеврит и пневмонию. Сочетания указанных симптомов с данными ЛИ крови, выполненные в динамике (нарастающий лейкоцитоз, сдвиг лейкоформулы влево), могут стать основанием для принятия решения о повторной операции. Выраженность перитонеальных симптомов во многом зависит от фона, на котором разразилась катастрофа.
У резко ослабленных и ареактивных больных такие симптомы, как резкая болезненность и напряжение мышц брюшной стенки, и признаки раздражения брюшины могут отсутствовать или быть слабо выраженными. Однако на этом фоне постепенно нарастающая тахикардия, повышение температуры и лейкоцитоз, нарастание пареза кишечника, быстро прогрессирующее ухудшение состояния больного играют решающую роль в диагностике этого осложнения. Стертые формы НША обычно наблюдаются при ее более позднем возникновении, когда уже успели образоваться отграничительные спайки.
Клиническая картина этой формы проявляется высокой температурой, лейкоцитозом, постепенно нарастающей интоксикацией. При НША во время некроза стенки желудка картина нередко протекает через стадию формирования ограниченного подпеченочного или поддиафрагмального гнойника, в которых открывается свищ. Если гнойник вовремя не вскрыт, то обычно происходит его прорыв в свободную брюшную полость, в результате чего развивается картина разлитого перитонита.
Чтобы уточнить диагноз, применяется контрастная рентгенография с использованием жидких контрастных веществ, а также лапароскопия, особенно в сочетании с введением контрастного вещества или окрашенной жидкости через рот.
Лечение. Лечение НША — задача весьма трудная и сложная. Результаты лечения осложнения до настоящего времени продолжают оставаться неудовлетворительными, причина главным образом обусловлена поздней диагностикой осложнения. Тактика при повторных операциях по поводу НША различна. При ранней диагностике осложнения, когда перитонит еще не выражен и состояние больного удовлетворительное, рекомендуется радикальное вмешательство — резекция желудка, которая дает самые хорошие результаты при НША, возникшие после дистальных резекций (О.Б. Милонов и соавт., 1990).
При НШ ГДА в этих случаях производят реконструкцию в модификации типа Бильрот-II (B.C. Маят и соавт., I97S; A Detrussi et al., 1979 и др.). При НША или некрозе культи после субтотальной резекции желудка может быть выполнена резекция культи с наложением ЭЭА по Ру. В конце операции за анастомоз проводят тонкий термопластичный зонд, предназначенный для энтерального питания. Рекомендуют (B.C. Маят и соавт., 1975) наряду с ушиванием дефекта в соустье накладывать илеостому для питания больного. Если диагноз устанавливается в первые часы и операция производится своевременно, результаты хорошие.
Так как диагноз НША устанавливается с опозданием, воспользоваться такой тактикой не удается. Поэтому операцию заканчивают широким дренированием брюшной полости, надеясь сформировать свищ, учитывая особенности моторно-эвакуаторной функции желудка, резецированного по способу Бильрот-I. Для питания больного рекомендуют (A.M. Ганичкин и соавт, 1973; А.И. Горбашко и соавт, 1983) проводить чрезназально в ДПК полихлорвиниловый зонд, который в первые 2 сут. после операции выполняет дtкомпрессивную функцию. Клинические проявления НШ ГДА протекают значительно легче по сравнению с НШК ДПК (А.Г. Земляной и соавт., 1987). Автор это объясняет тем, что частично сохраняется пассаж, и поэтому не так резко нарушается пищеварение, как после резекции желудка по способу Бильрот-II.
Для закрытия свища используют обтуратор В.А. Иваньковича (1988), изготовленный из тонкой резиновой пластинки (материал грелки).
Во всех случаях, когда ререзекция по тем или иным причинам считается нецелесообразной, надо исходить из следующей ситуации: если нет грубых воспалительно-инфильтративных изменений в зоне анастомоза и отмечается достаточная мобильность стенок, необходимо ушить дефект анастомоза, так как при этом сохраняются наибольшие шансы на выздоровление (О.Б. Милонов и соавт, 1990). Авторы считают целесообразным ушивание дефекта произвести однорядными вворачивающими швами узелками внутрь с надежным захватом обеих стенок. Зону швов дополнительно укрепляют путем подшивания сальника, петли кишки, пластины из коллагена или твердой оболочки головного мозга.
В том случае, если края дефекта ригидны вследствие воспалительного процесса, имеется возможность закрыть отверстие путем тампонады (пломбировки) сальником на ножке (если он имеется) по принципу ушивания ПЯ по Оппелю—Поликарпову. До ушивания за анастомоз проводят тонкий зонд с отверстиями, который сначала используют для эвакуации кишечного содержимого, а начиная с З-5-ro дня — для энтерального питания. Если позволяет состояние больного, рекомендуется (B.C. Маят и соавт., 1975) накладывать или У-образную энтеростому, или энтеростому с двойным дренированием — приводящей и отводящей петли, причем зонд, введенный в отводящую петлю, в дальнейшем используют для энтерального питания.
Во многих случаях ликвидировать НША не представляется возможным (крайне тяжелое состояние больного, запоздалая диагностика). Тогда ограничиваются дренированием брюшной полости с последующей активной аспирацией. Одновременно пытаются провести зонд за анастомоз. Профилактика НША состоит в полноценной предоперационной подготовке и качественном техническом проведении операции.
В профилактике некроза стенки желудка основное значение придают тщательной, атравматической технике скелетирования малой кривизны желудка, се надежной инвагинации и реперитонизации в ходе операции. Лигирование сосудов рекомендуется производить поверхностно, без включения в шов стенки желудка, избегать вынужденной спленэктомии и др.
Григорян Р.А.
Опубликовал Константин Моканов
Источник
Этапы и техника ушивания перфоративной (прободной) язвы
а) Показания для ушивания прободной язвы:
— Абсолютные показания: подтвержденная прободная язва.
— Альтернативные операции: радикальное лечение язвенной болезни путем резекции желудка, особенно при при язвах желудка. Лапароскопическая операция.
б) Предоперационная подготовка:
— Предоперационные исследования: обзорная рентгенография органов брюшной полости, возможна эндоскопия.
— Подготовка пациента: назогастральный зонд, переливание жидкости и электролитов при перитоните, антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
— Необходимость сопутствующего лечения язвенной болезни (иначе риск рецидива может возрасти до 60%)
— Злокачественный процесс, сочетающийся с язвой желудка в 8% случаев
— Несостоятельность швов
— Повреждение желчного протока
— Внутрибрюшной абсцесс
— Нарушение эвакуации из желудка
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании прободной язвы. Верхнесрединная лапаротомия.
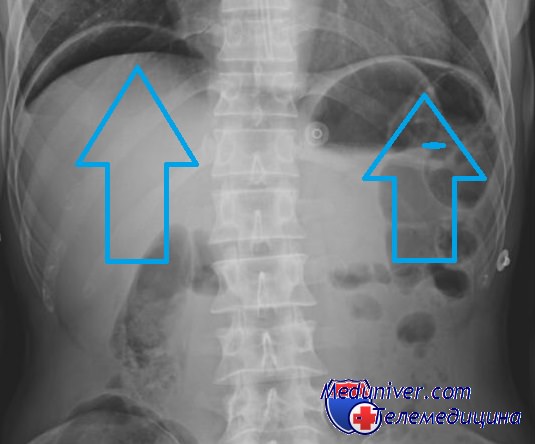
Рентгенография при перфорации полого органа — воздух под куполами диафрагмы
ж) Этапы ушивания прободной язвы:
— Иссечение язвы
— Ушивание язвы
— Перитонизация сальником
— Мобилизация двенадцатиперстной кишки (маневр Кохера)
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Местоположение привратника соответствует границе между желудком и двенадцатиперстной кишкой, определяется в виде пальпируемого мышечного валика, здесь же видна поперечная вена.
— Наиболее часто прободение происходит в передней стенке постпилорической части двенадцатиперстной кишки.
— При недостаточном доступе к двенадцатиперстной кишке можно применить маневр Кохера.
— Предупреждение: помните о том, что в 8% случаев прободная язва желудка вызвана злокачественной опухолью: выполните биопсию и по возможности пошлите материал на гистологическое исследование.
— Если при лапаротомии не удается выявить язвенный дефект, исследуйте заднюю стенку желудка.
и) Меры при специфических осложнениях. При обширных (ампутирующих) язвах обычно требуется дистальная резекция желудка с реконструкцией по Бильроту I.
к) Послеоперационный уход после ушивания прободной язвы:
— Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого желудка. Назначьте антибиотики на 5 дней, если возможно, в соответствии с результатами посева. Назначьте антагонист Н2-рецепторов. Выполните эндоскопический контроль через 4-6 недель.
— Возобновление питания: маленькие глотки жидкости после удаления назогастрального зонда, затем питание жидкой пищей; твердая пища разрешается после первого стула.
— Функция кишечника: клизмы с 3-го дня, если нет самостоятельного стула.
— Активизация: сразу же.
— Физиотерапия: дыхательные упражнения.
— Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания прободной язвы:
— Иссечение язвы
— Ушивание язвы
— Перитонизация сальником
— Мобилизация двенадцатиперстной кишки (маневр Кохера)
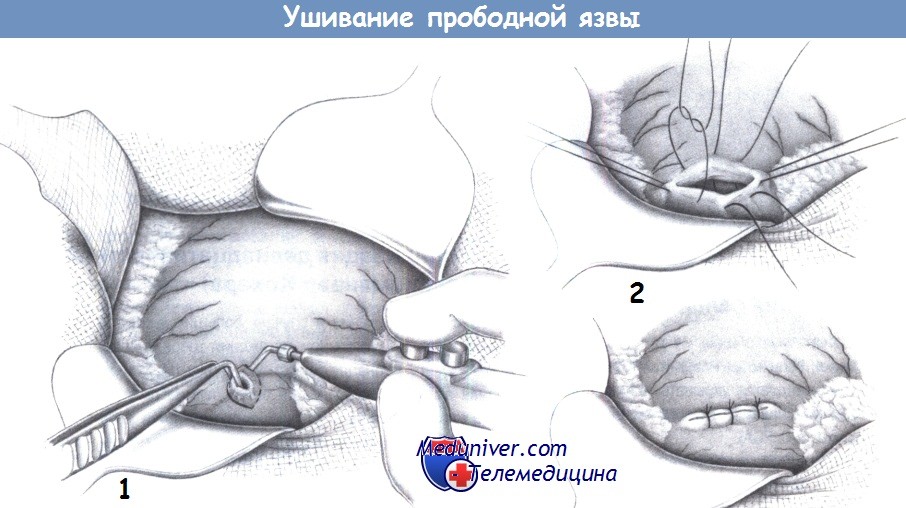
1. Иссечение язвы. Прободные язвы двенадцатиперстной кишки и небольшие препилорические язвы без признаков злокачественности можно ушивать без иссечения. Язвы желудка или язвы, подозрительные с точки зрения злокачественности, необходимо полностью иссекать. Если есть сомнение, может быть выполнено клиновидное иссечение.
Иссечение необходимо для установки патологоанатомического диагноза, а также для подготовки к пилоропластике при интрапилорической локализации. Выполняется иссечение скальпелем или диатермией, и должно учитывать возможность ушивания. При интрапилорических язвах следует выполнять частичную пилоропластику, включающую продольное иссечение и поперечное ушивание.
2. Ушивание язвы. Ушивание язвы выполняется глубокими отдельными швами (2-0 PGA) между двумя швами-держалками. Расстояние между швами и отступ от краев дефекта должен составлять 0,6-0,8 см. Обычно достаточно трех или четырех отдельных швов.
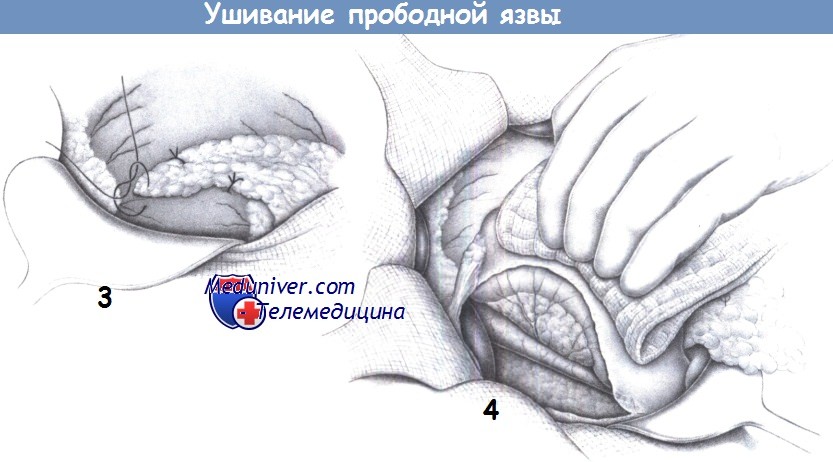
3. Перитонизация сальником. Если ткань, захватываемая в швы, не дает им достаточной поддержки, а также, если швы находятся под натяжением в хрупкой ткани, рекомендуется укрывать линию швов прядью сальника, которая фиксируется к передней стенке желудка отдельными швами (2-0 PGA).
4. Мобилизация двенадцатиперстной кишки (маневр Кохера). Чтобы снять натяжение в случаях больших дефектов передней стенки и при значительном натяжении швов рекомендуется мобилизовать двенадцатиперстную кишку по Кохеру. Если прободная язва распространяется более чем на половину окружности кишки (то есть, в случае «ампутирующей язвы»), то после резекции антрального отдела и привратника рекомендуется гастродуоденостомия по Бильроту I.
5. Видео урок ушивания перфоративной (прободной) язвы вы найдете здесь.
— Также рекомендуем «Этапы и техника ушивания кровоточащей язвы»
Оглавление темы «Техника операций в хирургии»:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник

