Непроходимость 12 перстной кишки при хроническом панкреатите
Версия: Справочник заболеваний MedElement
Категории МКБ:
Непроходимость двенадцатиперстной кишки (K31.5)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
В данную подрубрику входят следующие клинические определения:
— сужение двенадцатиперстной киши (ДПК);
— стеноз ДПК;
—
стриктура
ДПК;
— непроходимость ДПК (хроническая).
Стеноз ДПК – это сужение ее просвета, наблюдающееся в течение длительного времени и не устраняющееся самопроизвольно. Стеноз может быть органическим и функциональным.
При органическом стенозе просвет ДПК сужен рубцами, сформировавшимися после заживления язв. Просвет ДПК также может быть сужен вследствие других причин (см. раздел «Этиология и патогенез»). Более часто клинически описывается пилородуоденостеноз, который охватывает зону привратника желудка и луковицы ДПК. Изолированный органический стеноз ДПК встречается более редко по сравнению с функциональным, в основном — при изолированных язвах ДПК.
Органический стеноз может сочетаться с функциональным.
Функциональный стеноз возникает вследствие спазма мышц ДПК или отёка ее стенки. Наиболее часто появляется в период обострения язвенной болезни, устраняется при проведении адекватного лечения.
Функциональное сужение имеет схожую с органическим стенозом симптоматику. Отличие заключается в том, что проявления функционального стеноза исчезают по мере заживления язвы и исчезновения воспалительного инфильтрата.
Примечание. Из данной подрубрики исключено: «Врожденные отсутствие, атрезия и стеноз двенадцатиперстной кишки» — Q41.0.
Классификация
Анатомически можно выделить высокую и низкую (когда препятствие находится в области связки Трейтца) хроническую непроходимость ДПК.
Этиология и патогенез
Высокая (луковичная) хроническая непроходимость ДПК почти исключительно связана с язвенной болезнью ДПК. Данное осложнение более часто возникает у пациентов с рецидивирующими и длительно не рубцующимися язвами, которые локализуются в пилорическом канале желудка и в начальной части луковицы ДПК.
Низкая хроническая непроходимость ДПК, помимо язвенной болезни, может быть обусловлена следующими причинами:
— лимфаденит различной этиологии;
— хронический воспалительный процесс в области
связки Трейтца
;
— болезнь Крона;
— опухоли поджелудочной железы;
— сдавление ДПК верхней брыжеечной артерией;
— у людей среднего и более старшего возраста: гигантские паховые грыжи, истощение, гастро- и энтероптоз, слабость мышц передней брюшной стенки;
— у больных в юношеском возрасте: сочетание врожденных пороков развития кишечника с хроническим воспалительным заболеванием органов брюшной полости, а также заболеванием крови.
Примечание. Острая тонкокишечная непроходимость (включая острую непроходимость ДПК) рассматривается в других подрубриках. Врожденная непроходимость ДПК рассматривается в подрубрике «Врожденные отсутствие, атрезия и стеноз двенадцатиперстной кишки» — Q41.0.
Эпидемиология
Признак распространенности: Редко
Высокая хроническая непроходимость ДПК встречается значительно чаще, по сравнению с низкой. Частота низкой хронической непроходимости ДПК в среднем не превышает 1%, тогда как высокой составляет до 15% всех заболеваний ДПК.
Факторы и группы риска
— язвенная болезнь желудка и ДПК, в том числе с
перивисцеритом
;
— средний и пожилой возраст;
— резко выраженный
лордоз
в нижнем грудном и поясничном отделах позвоночника;
— натяжение
брыжейки
тонкой кишки вследствие истощения и
висцероптоза
;
— опухоли ДПК и поджелудочной железы;
— операции на органах желудочно-кишечного тракта или тупые травмы живота.
Клиническая картина
Клинические критерии диагностики
боль в животе, похудание, рвота
Cимптомы, течение
Хроническая высокая непроходимость ДПК имеет клинику пилородуоденального стеноза с характерными для нее стадиями (см. «Гипертрофический пилоростеноз у взрослых» — K31.1).
Хроническая низкая непроходимость ДПК
Основные проявления: боли в животе (наиболее часто локализуются в надчревной области), рвота и похудание.
Для заболевания характерны постоянные боли, усиливающиеся после еды. По мере прогрессирования непроходимости, боли распространяются на всю верхнюю часть живота, в связи с чем нередко воспринимаются как проявление заболеваний желчных путей и поджелудочной железы.
Нередко хронический дуоденостаз приводит к развитию патологических процессов в желчной системе и поджелудочной железе, в этом случае к основному заболеванию присоединяются симптомы хронического холецистита и панкреатита.
При прогрессирующем резком расширении желудка отмечаются вздутие живота и боли во всех его отделах, которые могут быть ошибочно приняты за кишечную непроходимость, особенно при наличии рвоты.
Рвота является обязательным симптомом хронической низкой непроходимости ДПК. В начале заболевания рвота непостоянная и скудная. В дальнейшем частота рвоты увеличивается, иногда отмечается рвота фонтаном. Рвота приносит облегчение, в результате чего, при усилении распирающих болей в животе, больные могут вызывать ее искусственно.
В рвотных массах присутствует большое количество желчи и пищи, съеденной накануне. При значительной примеси желчи в желудочном содержимом следует предполагать наличие механического препятствия дистальнее большого сосочка ДПК.
Вследствие обильной и частой рвоты желчью и панкреатическим соком у больных развиваются щелочной
гастрит
и
эзофагит
. Боли в надчревной области становятся постоянными и изнуряющими. В результате поражения слизистой оболочки нижних отделов пищевода у больных отмечаются жгучие загрудинные боли, которые становятся интенсивнее в положении лежа, особенно по ночам (из-за болей больные вынуждены спать полусидя).
Щелочной
гастрит
и
эзофагит
обуславливают формирование острых эрозий и язв слизистой оболочки, которые в некоторых случаях осложняются кровотечением.
Хроническая непроходимость ДПК, по данным некоторых авторов, почти в 50% случаев сочетается с язвой желудка или ДПК. Предполагается, что в таких случаях образование язвы может быть вызвано антральным стазом, который стимулирует выработку гастрина и желудочную секрецию.
В результате частой рвоты у больных наблюдается похудание (иногда — резкое истощение). При осмотре у таких пациентов отмечаются астеническая конституция, бледность и сухость кожи, снижение ее
тургора
.
Другие проявления хронической низкой непроходимости ДПК:
— падение суточного
диуреза
;
— отсутствие стула по несколько дней;
— часто — анемия, особенно при наличии эрозивного гастрита и дуоденита;
— признаки
ацидоза
;
— снижение содержания белков и электролитов в крови;
— тяжелая
алиментарная дистрофия
в далеко зашедшей стадии;
— осмотр живота выявляет вздутие в его верхней части, «шум плеска» при сотрясении брюшной стенки, иногда видны контуры желудка и его перистальтика.
Низкая хроническая непроходимость ДПК может иметь различное течение. Симптоматика заболевания может нарастать постепенно и непрерывно. В других случаях наблюдается течение с острыми приступами, чередующимися со «спокойными» промежутками от нескольких дней до многих недель и месяцев. Во время приступов в животе отмечаются боли схваткообразного характера, рвота становится непрерывной, а состояние больного значительно ухудшается, вплоть до развития острой почечной недостаточности, энцефалопатии и судорожного синдрома. В этих случаях диагностика особенно затруднена.
Диагностика
1. ФГДС — основной метод диагностики непроходимости ДПК. Позволяет определить локализацию, протяженность, характер и степень сужения ДПК, наличие язв и признаков воспаления.
Одновременно выполняется прицельная биопсия тканей ДПК для исследования на хеликобактерную инфекцию, опухоль, туберкулез,
актиномикоз
.
Эндоскопическое исследование выявляет:
— эзофагит нижней трети пищевода различной степени выраженности;
—
ригидность
, отек и сглаженность слизистой оболочки антрального отдела желудка;
— нередко — эрозивно-язвенное поражение слизистой антрального отдела желудка с точечными кровоизлияниями;
— зияние привратника (в стадиях суб- и декомпенсации);
— заброс желчи в желудок;
— расширение просвета ДПК.
2. Рентгеноконтрастное исследование рекомендуется проводить в нескольких проекциях (в том числе — косых), иногда с применением так называемой «релаксационной дуоденографии» (на фоне искусственной гипотонии кишки).
В вертикальном положении пациента при низкой хронической непроходимости ДПК, как правило, отмечаются:
— расширение желудка и ДПК до перехода ее влево от позвоночника;
— расширение промежутков между складками слизистой оболочки ДПК, их четкая циркулярная очерченность;
— обрыв тени просвета кишки в виде вертикальной линии, параллельной левому контуру позвоночника;
— в некоторых случаях наблюдается прохождение небольшой порции контрастирующей массы в тощую кишку.
В положениях пациента на левом боку, животе, коленно-локтевом и с приподнятым ножным концом стола аппарата, при артериомезентериальной природе заболевания, проходимость ДПК для контрастирующей массы улучшается или полностью восстанавливается. В данных позициях сдавление кишки уменьшается в результате того, что брыжейка тонкой кишки смещается кверху и кпереди, уменьшая натяжение верхней брыжеечной артерии.
Для ускорения прохождения контрастирующей массы в тощую кишку можно применять прием Hoyer-Engelback — натяжение брыжейки тонкой кишки ослабляется путем надавливания рукой на нижнюю часть живота по направлению кверху и кзади.
При любой природе низкой непроходимости ДПК (кроме расширения и провисания нижней горизонтальной части ДПК) также часто встречаются следующие рентгенологические признаки:
— расширение пилорического канала;
— зияние привратника;
— «корчащаяся» ДПК — симптом маятникообразных сокращений ДПК с усиленной продолжительной антиперистальтикой, наблюдающийся при достаточно сохраненном тонусе стенки ДПК.
«Корчащаяся» ДПК в сочетании с ее расширением, релаксацией пилорического жома и забрасыванием контрастирующей массы из кишки в желудок считается
патогномоничным
признаком сдавления ДПК верхней брыжеечной артерией.
3. КТ и МРТ — применяются в основном при подозрениях на неязвенный характер заболевания.
4. Поэтажная манометрия желудка, ДПК и тощей кишки с измерением градиентов давления позволяет диагностировать хроническую непроходимость ДПК и дифференцировать ее от спазма ДПК.
5. pH -метрия желудка и ДПК выявляет эпизоды заброса содержимого ДПК в желудок при зияющем привратнике (низкая непроходимость).
6. Селективная ангиография и дуоденокинезиография — наиболее редкие методы диагностики неязвенной хронической непроходимости ДПК; применяются в основном в исследовательских целях.
Лабораторная диагностика
Лабораторные критерии диагностики непроходимости ДПК отсутствуют.
Изменения показателей могут быть обусловлены следующими причинами:
— проявление язвенной болезни желудка и ДПК;
— нарушение питания вследствие хронической непроходимости ДПК
— осложнения хронической непроходимости ДПК.
В таблице приведены изменения, характерные для выраженной формы непроходимости без кровотечения.
Дифференциальный диагноз
— спазм (дискинезия) ДПК;
— высокая непроходимость тощей кишки (острая и хроническая);
— пилоростеноз;
— дуоденит.
Осложнения
— рефлюкс-гастрит;
— рефлюкс-эзофагит;
— кровотечения из язв ДПК;
— дегидратация и нарушения электролитного баланса;
— снижение массы тела (истощение);
— анемия;
— язва ДПК (в случае если непроходимость была изначально вызвана неязвенным процессом).
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Лечение
Терапия непроходимости двенадцатиперстной кишки зависит от локализации, степени и выраженности процесса.
1. Если нет желудочного кровотечения и диагноз ясен, то необходимо разгрузить ДПК с помощью зонда в положении больного на левом боку с приподнятым ножным концом кровати. При относительно спокойном течении заболевания в дальнейшем зондирования желудка и ДПК периодически повторяют.
2. В случае язвенной этиологии процесса соответствующая терапия позволяет уменьшить отёк, снять спазм ДПК и добиться определенной компенсации. Это особенно важно для пожилых пациентов, когда риск оперативного вмешательства велик. Противоязвенная терапия служит также этапом подготовки к оперативному вмешательству и должна продолжаться и после его проведения.
3. Коррекция
гомеостаза
, включающая восполнение
ОЦК
, коррекцию гипопротеинемии, гипокалиемии, гипохлоремии и иногда — частичное парентеральное питание.
4. Спазмолитики.
5. Терапия осложнений (например, реактивного панкреатита, рефлюкс-гастрита, анемии)
Показанием к оперативному вмешательству служат декомпенсированные, осложненные, резистентные формы непроходимости.
Объем оперативного вмешательства различен и варьируется в зависимости от этиологии и других факторов от гастроэнтеростомии и дуоденоеюностомии в сочетании с ваготомией, до весьма сложных резекций, анастомозов, мобилизаций, пластик.
Оперативное вмешательство существенно осложняется в случае кровотечения и/или перфорации язв ДПК.

Прогноз
Прогноз наиболее благоприятен при неязвенной этиологии хронической непроходимости ДПК.
Прогноз сомнителен у пожилых пациентов при хронических язвах ДПК, особенно в сочетании с
перфорацией
и кровотечением.
Неоперированный декомпенсированный стеноз ДПК быстро приводит к летальному исходу.
Госпитализация
Госпитализация в отделение хирургии для лечения. Диагностика и консервативная терапия также возможны в отделении терапии/гастроэнтерологии с привлечением хирурга для консультации.
Профилактика
Своевременное выявление и адекватная терапия язвенной болезни желудка и ДПК.
Информация
Источники и литература
- МакНелли Питер Р. Секреты гастроэнтерологии/ перевод с англ. под редакцией проф. Апросиной З.Г., Бином, 2005
- «Причины, симптомы, диагностика хронической непроходимости двенадцатиперстной кишки» KypыгинaA., Cтoйкo Ю., Бaгнeнкo C.
- https://medactiv.ru/ysurg/gastro-030018.shtml
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
По
Кузину:
Показаниями
к
оперативному вмешательству на
поджелудочной железе являются
вирсунголитиаз,
стриктура
протока поджелудочной железы игипертензия
в дистальных (по отношению к стриктуре)
его отделах,тяжелые
болевые формы хронического панкреатита,
не поддающиеся комплексному
медикаментозному лечению.
По
Иоскевичу:
Показаниями
к хирургическому вмешательству
при хроническом панкреатите служат:
болевая
форма,резистентная
к консервативному лечению;стенозирующие
процессы в протоках железы;хронический
панкреатит, сочетающийся с сопутствующими
заболеваниями смежных органов (желудка,
двенадцатиперстной кишки, желчных
путей);хронический
панкреатит, осложненный механической
желтухой или выраженным дуоденостазом,
сви- щами и кистами;хронический
панкреатит с подозрением на рак
поджелудочной железы.
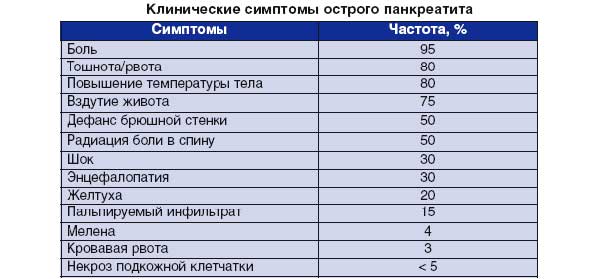
63. Непроходимость выходного отдела желудка и 12-перстной кишки при хроническом панкреатите (диагностика, лечение)
Стеноз
привратника. Диагностика заболевания
проводится на основании следующих
исследований:
·
Рентгенологического исследования. В
этом случае может отмечаться увеличение
размера желудка, уменьшение перистальтической
активности, сужение канала, увеличение
времени эвакуации содержимого желудка;
·
Эзофагогастродуоденоскопии. Она
показывает сужение и деформацию желудка
в месте выхода, расширение желудка;
·
Исследование моторной функции
(используется метод электрогастроэнтерографии).
Этот метод дает возможность узнать о
тонусе, электрической активности,
частоте и амплитуде сокращений желудка
после приема пищи и натощак;
·
УЗИ. В поздних стадиях позволяет
визуализировать увеличенный желудок.
Лечение
стеноза привратника желудка (пилоростеноза)
только хирургическое. Лекарственная
терапия включает в себя терапию основного
заболевания, предоперационную подготовку.
Назначаются противоязвенные препараты,
проводят коррекцию нарушений белкового,
водно-электролитного обмена, восстановление
массы тела.
Лечение
Лечение
стеноза привратника только хирургическое.
Радикальное излечение обеспечивает
резекция желудка. В тяжелых случаях
ограничиваются наложением заднего
гастроэнтероанастомоза, который
обеспечивает эвакуацию содержимого.
64. Виды операций на поджелудочной железе при хроническом панкреатите.
Все
варианты хирургических вмешательств,
используемые в лечении больных хроническим
панкреатитом, условно подразделяются
на:
1)
прямые вмешательства на поджелудочной
железе; 2) операции на вегетативной
нервной системе; 3) операции на желчных
путях; 4) операции на желудке и
двенадцатиперстной кишке.
1)
Прямые вмешательства на поджелудочной
железе
выполняются в случае окклюзии и
сужения главного выходного протока,
вирзунголитиаза, подозрения на рак
поджелудочной железы, выраженного
фиброзно-склеротического поражения
поджелудочной железы, хронического
панкреатита, сочетающегося с псевдокистами,
кальцинозом. К операциям данной группы
относятся резекционные
хирургические вмешательства,
операции
внутреннего дренирования протоковой
системы поджелудочной железы
и ее окклюзии.
Резекционные
хирургические вмешательства
на поджелудочной железе включают:
левостороннюю каудальную резекцию,
субтотальную резекцию, панкреатодуоденальную
резекцию и тотальную дуоденопанреатэктомию.
Объем
резекции поджелудочной железы у больных
хроническим панкреатитом зависит
от распространенности окклюзионно-стенотического
процесса.
Операции
внутреннего дренирования
протоковой системы поджелудочной железы
восстанавливают отток панкреатического
секрета в тонкий кишечник. Из хирургических
вмешательств данной группы наиболее
распространены операции Пестов-1
Пестов-2, Дюваля,
рассечения и пластики устья главного
панкреатического протока.
Операции
Пестов-1
и Дюваля
относятся к операциям каудальной
панкреатоеюностомии. Они применяются
в лечении больных с необратимыми
изменениями в дистальном отделе железы,
сочетающимися с диффузным расширением
вирзунгова протока в оставшейся после
резекции части железы при отсутствии
на его протяжении множественных стриктур.
При
выполнении операции Пестов-1
первоначально резецируется хвост
поджелудочной железы. Одновременно
удаляется селезенка. Затем продольно
рассекается передняя стенка вирзунгова
протока вместе с расположенной над нею
тканью поджелудочной железы до
неизмененного участка протока.
Изолированная по Ру петля тощей кишки
проводится позадиободочно. Формируется
анастомоз двухрядными швами между
кишкой и культей железы, инвагинированной
в просвет тонкой кишки до уровня
нерассеченной части протока. В качестве
вариантов анастомозов применяются
анастомозы типа «конец поджелудочной
железы в конец тонкой кишки» и типа
«конец поджелудочной железы в бок
тонкой кишки».
В
ходе операции Дюваля
производится резекция дистального
отдела Поджелудочной железы и спленэктомия.
Культя поджелудочной железы анастомозируется
с петлей тонкой кишки, выключенной
по Ру, с помощью терминолатерального
панкреатоеюноанастом оз а.
Продольная
панкретоеюностомия по Пестов-2
используется в лечение больных хроническим
панкреатитом с тотальным поражением
главного протока поджелудочной железы
(множественные зоны сужения протока
чередуются с его расширением) в случае
невозможности выполнения резекционной
операции. Сущность
операции
заключается в формировании соустья
между
продольно
рассеченным вирзунговым протоком и
изолированной длинной (около 30 см)
петлей тощей кишки, выключенной
Y-образным
анастомозом по Ру.
Окклюзия
(пломбировка, обструкция) протоковой
системы поджелудочной железы достигается
введением в нее пломбирующих материалов
(панкреасил, акриловый клей, клей КЛ-3 и
др.) в сочетании с антибиотиками. Введение
окклюзирующих веществ вызывает атрофию
и склероз экзокринной паренхимы железы,
способствуя быстрому купированию
болевого синдрома.
2)
Операции на вегетативной нервной системе
выполняются при выраженном болевом
синдроме. Они направлены на пересечение
путей проведения болевых импульсов.
Основными операциями данной группы
являются левосторонняя спланхникэктомия
в комбинации с резекцией левого
полулунного узла (операции
Малле-Ги),
двусторонняя грудная спланхникэктомия
и сим- патэктомия, постганглионарная
невротомия (операция
Иошиока — Вакабаяши),
маргинальная невротомия (операция
П. Н. Напалкова
— М А.
Трунина
— Я. Ф. Крутикова)..
Операция
Малле—Ги
(1966) прерывает нервные волокна, идущие
от хвоста и частично от головки
поджелудочной железы. Операция
выполняется из внебрюшинного и
лапаротомного доступов. В первом
случае производят поясничный разрез
с резекцией XII ребра. После смещения
верхнего полюса почки становятся
доступными манипуляциям большой и
малый внутренностные нервы, которые
пересекают в поперечном направлении
ножки диафрагмы. Подтягивая за нервы,
обнажают полулунный узел, лежащий на
аорте. В случае выполнения операции
Малле—Ги
из лапаратомного
доступа обнажают левый край чревного
ствола и в углу между ним и аортой
находят левый полулунный узел чревного
сплетения, а также большой и малый
внутренностные нервы.Двусторонняя
грудная спланхникэктомия и симпатэктомия
предложена для лечения больных
хроническим панкреатитом с упорным
болевым синдромом. Постганглионарные
нервные волокна исходят из нервного
сплетения, образованного нервными
волокнами правого и левого полулунных
узлов, а также аортального сплетения.
Они иннервируют головку и частично
тело поджелудочной железы, проникая
в нее у медиального края крючковидного
отростка. В ходе выполнения операции
Иогииока
— Вакабаягии
пересекается вначале первая порция
этого сплетения, идущая от правого
полулунного узла. Она становится
доступной после мобилизации
двенадцатиперстной кишки по Кохеру и
обнаружения узла в углу между нижней
полой и левой почечными венами. Затем
рассекается вторая порция волокон,
идущих к поджелудочной железе от верхней
брыжеечной артерии.
Наибольший
клинический эффект операции Иогииока
— Вакабаяши
наблюдается у больных хроническим
панкреатитом с локализацией
патологического процесса в головке
поджелудочной железы. Однако
постганглионарная невротомия может
осложняться парезом кишечника,
поносами.
Этих
недостатков лишена маргинальная
невротомия поджелудочной железы
(операция
П. К Напалкова
— М.
А. Трунина
— И
Ф. Крутикова).
Выполнение
данного хирургического вмешательства
сопровождается пересечением как
афферентных, так и эфферентных
симпатических и парасимпатических
волокон по периметру поджелудочной
железы. Для этого рассекают париетальную
брюшину по верхнему краю поджелудочной
железы и обнажают чревный артериальный
ствол и его ветви. В полулунные узлы
чревного сплетения вводят I % раствор
новокаине со спиртом. Затем пересекают
нервные стволы* идущие от печеночной
и селезеночной артерий к верхнему
краю железы. Надсекают брюшину над
брыжеечными сосудами и рассекают
нервные стволы, идущие к поджелудочной
железе вдоль верхней брыжеечной
артерии.
Существенный
недостаток операции маргинальной
невротомии поджелудочной железы —
высокая частота рецидивов болевого
синдрома. Периартериальная невротомия
устьев общей печеночной и селезеночной
артерии, как правило, выполняется при
невозможности проведения операции
маргинальной невротомии. Оба варианта
хирургических вмешательств близки по
клинической эффективности.
3)
Операции на желчных путях
у больных хроническим панкреатитом
применяются при сопутствующей
желчнокаменной болезни, стенозе большого
дуоденального сосочка, развитии синдрома
механической желтухи. При указанной
патологии наиболее широко используются
холецистэктомия с дренированием общего
желчного протока, билиодигестивные
анастомозы, папиллосфинктеротомия
и папиллосфинктеропластика.
4)
Из
операций
на желудке
при хроническом панкреатите чаще всего
выполняется резекция при язвах,
пенетрирующих в поджелудочную железу
и осложненных вторичным панкреатитом,
а на двенадцатиперстной кишке – ваготмии
(СПВ) в сочетании с дренирующей желудок
операцией или резекцией желудка.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
19.02.201643.77 Mб60Kaplan.pdf
- #
- #
- #
- #
- #
- #
Источник