Назначение при хронический панкреатит
Системные проблемы с органами пищеварительного тракта провоцируют развитие хронического панкреатита. Лечение патологии назначается в зависимости от симптоматической картины ее проявления. Основа борьбы с недугом – медикаментозная терапия, включающая в себя прием нескольких групп препаратов. При своевременных терапевтических мероприятиях больному удается избежать серьезных осложнений хронического панкреатита.
Схема лечения
Рассматриваемая патология требует комплексного лечения, поскольку при ней страдают другие системы и органы. Схема терапии при хроническом панкреатите выглядит следующим образом:
- Соблюдение строгой диеты в период обострения патологии.
- Устранение болевых симптомов при воспалении железы.
- Восстановление функционирования органов ЖКТ.
- Восполнение уровня ферментов.
- Борьба с воспалительным процессом.
- Восстановление тканей пораженного органа.
- Следование правилам профилактики.
Лечение хронической формы патологии включает в себя прием антибактериальных препаратов при обнаружении инфекции в организме. Курс приема антибиотиков в среднем составляет 1 неделю.
Обзор эффективных спазмолитиков
Боль при хроническом панкреатите развивается в силу нескольких причин:
- из-за отека пищеварительной железы и ее растяжения;
- из-за спазмов сфинктера Одди;
- при непроизвольном сокращении тканей желчного пузыря и его протоков;
- из-за реакции вегетативной системы на выброс адреналина в кровь.
При хроническом панкреатите боль распространяется на всю брюшную полость. Смягчить симптоматическую картину заболевания позволяют спазмолитики:
- Дротаверин;
- Папаверин;
- Апрофен;
- Мебеверин;
- Атропин.
Чаще всего для облегчения спазмов при панкреатите врачи назначают Но-шпу или Папаверин.
Спазмолитики выпускаются только в таблетированной форме или в виде капсул, поэтому они не используются для оказания неотложной помощи. При терапии хронического гастрита средства могут приниматься длительное время – до 24 недель.
Ферментативные препараты
Выбор ферментативных препаратов должен происходить с учетом особенностей течения недуга. Основными компонентами данной группы медикаментов выступают протеаза, липаза. Активные компоненты добываются из поджелудочной железы свиней, поскольку это животное наиболее близко человеку по биологическим характеристикам.
При хроническом панкреатите необходимые ферменты уничтожаются соляной кислотой, входящей в состав желудочного сока, поэтому все ферментативные препараты помещены в специальную капсулу с кислотоустойчивой оболочкой. Все выпускаемые медикаменты подразделяются на две категории: с одной оболочкой и двумя.
Препараты второй группы эффективнее благодаря особому высвобождению активных компонентов. Действующие вещества помещены в специальные микросферы, которые в свою очередь располагаются в капсуле. Препарат постепенно растворяется в кишечнике и за счет микросфер равномерно распределяется по стенкам органа. К этой группе относят Панцитрат, Креон.
С одной оболочкой выпускается Панкреатин, Мезим. Их чаще назначают при острой форме панкреатита. Препараты позволяют снизить активность органа пищеварения и уменьшить воспаление его тканей.
Некоторые виды ферментных препаратов противопоказаны при рассматриваемом заболевании, например, Фестал, Дигестал. Лекарства содержат элементы желчи, которые ускоряют секрецию поджелудочной железы и тем самым усиливают приступы боли.
Антибиотики
Антибактериальные препараты назначаются в крайних случаях. Показанием к антибиотикотерапии может служить инфицирование желчного пузыря или перипанкреатит на фоне основной патологии. С этой целью пациентам приписывают:
- Амоксициллин;
- Аугментин;
- Левомицетин;
- Цефоперазон;
- Цефиксим.
Если при заболевании диагностируется воспаление желчных протоков, то пациентам рекомендуют прием Амоксициллина. Перед применением этого препарата необходимо пройти ряд диагностических мероприятий:
- бактериальное исследование желчи, желудочного и кишечного сока;
- бактериальный посев биологического материала на флору;
- определение чувствительности возбудителя патологии к различным группам антибактериальных средств.
Благодаря тестам врачу удается подобрать наиболее действенный препарат, который не спровоцирует дисбаланса в микробиоценозных процессах и будет иметь минимальный перечень побочных действий. При неинфекционном течении хронического панкреатита антибиотикотерапия не назначается. В этой ситуации от приема препаратов будет больше вреда, чем пользы.
Средства для регуляции секреторной функции
При хроническом панкреатите назначают средства, блокирующие выработку гистамина в клетках железы. Благодаря такому терапевтическому свойству снижается синтез соляной кислоты в желудке, что смягчает проявление клинических признаков заболевания.
К категории препаратов, регулирующих секреторную функцию, относят Н2-блокаторы и ингибиторы. К первой группе лекарств принадлежат следующие медикаменты:
- Ранитидин;
- Циметидин;
- Фамотидин.
Несмотря на эффективность, препараты данной группы постепенно вытесняются более современными медикаментозными средствами – ингибиторами протонной помпы (ИПП). Действие ИПП направлено на уменьшение выработки соляной кислоты в органе пищеварения. К рассматриваемой категории лекарств принадлежит:
- Рабепразол;
- Омепразол;
- Пантопразол.
ИПП имеют побочные эффекты, которые проявляются в виде метеоризма, тошноты и головной боли. Длительный курс лечения препаратами негативным образом сказывается на состоянии костных структур, увеличивая риск их перелома.
Препараты при обострении патологии
Панкреатит в острой форме может стать причиной аномальных изменений в тканях поджелудочной железы. Патология в стадии обострения требует неотложной медицинской помощи, так как состояние нередко становится причиной смертельного исхода.
Пациенты часто интересуются, чем лучше снять болевые симптомы. Важно помнить, что при обострившемся панкреатите принимать самостоятельно обезболивающие препараты запрещено. Лекарства не окажут заметного терапевтического эффекта, но исказят клиническую картину патологии. До приезда бригады скорой помощи разрешено принять таблетку Но-шпы.
В зависимости от тяжести заболевания лечение может проходить в условиях стационара или дома. В последнем случае больному необходимо строго следовать всем рекомендациям специалиста. Основной метод борьбы с хроническим панкреатитом в стадии обострения – соблюдение питьевого режима и диеты, прием назначенных медикаментов.
Препараты при обострении патологии приписывают с целью подавления выработки ферментов поджелудочной железой. Эти вещества разрушают ткани органа пищеварения. Для лечения патологии у взрослых используются следующие группы лекарств:
- препараты для дезинтоксикационных мероприятий;
- спазмолитики;
- антациды;
- противомикробные средства;
- седативные медикаменты;
- холинолитики.
Какой из препаратов каждой группы будет назначен в том или ином случае, определяет гастроэнтеролог с учетом особенностей заболевания.
В стадии ремиссии панкреатита медикаментозное лечение дополняют физиопроцедурами – электро- и фонофорезом с анестезирующими препаратами, магнитотерапией, грязелечением.
Диета при хроническом панкреатите
При хроническом панкреатите придерживаются определенных правил питания, чтобы продлить период ремиссии. Из разрешенных напитков при патологии следует отметить минеральную воду (Ессентуки №17, Нарзан, Архыз), слабозаваренный чай без добавления сахара. При длительном отсутствии клинических проявлений панкреатита меню дополняют отваром шиповника и киселями.
Пища принимается в теплом и перетертом виде. Предпочтение отдают овощным пюре, кашам и желе. Блюда, принимаемые при хроническом панкреатите, не должны быть слишком горячими, острыми или кислыми. Из меню полностью исключают:
- бананы;
- грибы;
- бобы;
- яйца;
- сладости;
- мучные изделия.
Предпочтительный способ приготовления блюд – отваривание или тушение. Продукты принимают небольшими порциями, но часто (5-6 раз в день).
Хронический панкреатит – воспаление поджелудочной железы, не поддающееся полному устранению. Чтобы проблемы патологии проявлялись как можно реже, необходимо принимать медикаменты и соблюдать правила питания. В противном случае не удастся избежать обострения патологии. Это состояние приводит к необратимым патологическим изменениям тканей железы и отражается на качестве жизни больного.
Источник
Лечение хронического панкреатита включает в себя целый комплекс мероприятий, направленных на снятие болевого синдрома, восстановление секреторной активности поджелудочной железы и предупреждение развития осложнений заболевания.
Основной метод лечения хронического панкреатита – консервативная терапия. По показаниям проводят хирургическую операцию, в ходе которой целиком или частично удаляется поджелудочная железа и её протоки. Терапия хронического панкреатита назначается в зависимости от фазы заболевания (фазы обострения или ремиссии).
Лечение хронического панкреатита в период обострения
В период обострения лечение хронического панкреатита преследует следующие цели:
- Купирование болевого синдрома.
- Снижение давления в протоках поджелудочной железы.
- Коррекция водно-электролитных расстройств.
- Снижение секреторной активности поджелудочной железы.
- Стимуляция перистальтики кишечника.
Обезболивание
Чтобы уменьшить болевой синдром, пациенту в первые дни обострения показан голод. Затем назначается щадящая диета (стол №5). В первую очередь из рациона питания исключаются блюда, увеличивающие ферментативную активность железы. Это острая, жареная, солёная, жирная пища. Питаться лучше 5 раз в день, упор делается на белковую пищу (постные сорта мяса и рыбы, кисломолочные продукты). Чтобы пища усваивалась легче, её подают небольшими порциями, тёплой, но не горячей, в жидком или полужидком состоянии.
Важно! У пациентов, соблюдающих все принципы щадящей диеты, в 3 раза реже наблюдаются обострения, реже проводятся хирургические вмешательства, быстрее наступает выздоровление.
Если в первые дни болевой синдром не купируется, в лечение добавляют нестероидные противовоспалительные препараты (парацетамол, диклофенак и др.) и антигистаминные препараты (супрастин, димедрол, пипольфен и др.). Такое сочетание препаратов снимает воспаление и боль, уменьшает токсическое влияние воспалительных агентов на организм человека.
При упорном болевом синдроме в лечение добавляют наркотические анальгетики (тримеперидин или октреотид). В качестве альтернативного метода лечения боли возможна блокада нервных стволов и сплетений.

Снижение внутрипротокового давления
При своевременном лечении гипертензии быстрее уходит боль и воспаление, а значит проходит острая фаза панкреатита. Снятие застоя в протоках поджелудочной железы возможно только при расслаблении сфинктера Одди (он располагается между главным протоком и полостью двенадцатиперстной кишки). Для лечения и снятия спазма применяются спазмолитики (но-шпа, папаверин, баралгин, атропин, платифиллин, метацин).
Коррекция водно-электролитных расстройств
Применяется с целью детоксикации и восполнения электролитных и водных потерь организма. Для этого в лечение добавляют коллоидные и белковые растворы для инфузионных вливаний. Если панкреатит протекает с распадом ткани, то возможно применение форсированного диуреза в сочетании с инфузионной терапией. В этом случае выведение воспалительных токсинов из организма больного ускоряется.
Анти секреторная терапия
Сами ферменты железы очень токсичны для неё самой. При панкреатите это токсическое влияние усиливается. Для нейтрализации применяются препараты, уменьшающие секреторную активность, что в сочетании с голодом и диетой даёт ощутимый эффект. Препараты выбора: контрикал, трасилол, гордокс, сандостатин.

Усиление перистальтики
Так как при панкреатите угнетается деятельность желудка и двенадцатиперстной кишки, пищеварение может быть затруднено. Для усиления и стимуляции перистальтики в лечение добавляют метоклопрамид, церукал, домперидон. Эти препараты не только усиливают перистальтику, но и устраняют другие диспепсические расстройства (изжога, тошнота, рвота и др.).
Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Лечение хронического панкреатита в фазу ремиссии
Вне обострения лечение хронического панкреатита преследует следующие цели:
- Продлить фазу ремиссии, тем самым предотвращая очередное обострение.
- Замедлить прогрессирование заболевания.
- Предотвратить возможные осложнения.
Основной метод лечения – щадящая диета с ограничением жирной, жареной, острой и солёной пищи. Трудноперевариваемые продукты и блюда, усиливающие ферментативную активность железы, исключаются. Рацион должен состоять преимущественно из белковой пищи (нежирные сорта рыбы и мяса, кисломолочные продукты), из круп и овощей. Вся пища должна отвариваться или готовиться на пару, подавать её нужно тёплой, в жидком или полужидком состоянии. Питаться лучше по часам, пять раз в день, маленькими порциями.
На завтрак употребляют сложные углеводы (каши из круп на молоке), допускается употребление мясных продуктов. Обед обязательно должен включать суп и второе блюдо. Ужин состоит из лёгкой, некалорийной пищи (обезжиренный творог, овощное рагу). На ночь для улучшения перистальтики и работы желудочно-кишечного тракта лучше выпивать стакан кефира или другого кисломолочного напитка.
Общие правила питания при хроническом панкреатите следующие:
- Супы готовят на овощных бульонах или на бульонах из постного мяса (курица, индейка, телятина, кролик, постная говядина).
- Овощи подаются на гарнир или в виде рагу, их отваривают или готовят на пару.
- Фрукты подают в печеном виде, предпочтение отдают яблокам и грушам.
- Цельное молоко употреблять не рекомендуется, так как в нём содержится достаточно большое количество жиров.
- Исключаются алкогольные и газированные напитки. Допускаются чаи, отвары трав, компоты из сухофруктов и кисели.
- Хлеб лучше употреблять в подсушенном виде, не свежим.
- Из сладкого разрешаются пудинги, творожные запеканки.
Важно! Для лечения хронического панкреатита в период ремиссии достаточно лишь соблюдения диеты. Это полностью избавляет больного от симптомов заболевания, а значит, предотвращает обострение. Медикаментозные препараты в эту фазу назначаются только по показаниям и после консультации у специалиста.

Симптоматическое лечение
При наличии симптомов секреторной недостаточности больному в лечение добавляется препараты ферментов поджелудочной железы. Это панзинорм, фестал, панкреатин.
Если наблюдается быстрая потеря веса (до 15 кг), то показано введение растворов аминокислот, белков, жировых эмульсий, а также витаминотерапия.
При возникновении сахарного диабета в срочном порядке назначаются пероральные сахароснижающие препараты или инъекции инсулина.
Не менее важный этап терапии хронического панкреатита – санаторно-курортное лечение. Направление в санаторий можно получить у своего лечащего врача. Стоит отметить, что все больные, страдающие хроническим панкреатитом, находятся под диспансерным наблюдением и проходят обследование и противорецидивное лечение два раза в год. При запущенных формах хронического панкреатита госпитализация может доходить до 4 раз в год.
Хирургическое лечение хронического панкреатита
Хирургическое вмешательство по поводу хронического панкреатита показано в двух ситуациях:
- При неэффективности консервативного лечения (нестерпимые боли, прогрессирование заболевание, тотальный или субтотальный панкреонекроз);
- При возникновении осложнений.
Все оперативные вмешательства можно разделить на 2 вида: радикальные и паллиативные.
При радикальной операции выполняется тотальное (полностью), субтотальное (часть) или лобарное (дольчатое) удаление поджелудочной железы. При этом удаляются наркотизированные (отмершие, нефункционирующие) участки органа. Чаще всего такое вмешательство проводится экстренно, по жизненным показаниям. Это продлевает жизнь пациента, замедляет дальнейшее развитие заболевания, снимает явления интоксикации организма. Однако после такой операции больному показана пожизненная заместительная ферментная терапия, также достаточно часто возникают серьёзные осложнения.
Паллиативные операции облегчают состояние больного, снимают симптомы хронического панкреатита, однако не излечивают само заболевание. Здесь выбор операции зависит от конкретной ситуации и особенностей каждого отдельного случая. Применяют различные операции дренирования наружных и внутренних протоков поджелудочной железы и её кист, выполняют блокады симпатического ствола, чревного сплетения и других крупных нервных образований, проводят криотерапию, различные эндоскопические вмешательства и операции под контролем УЗИ. Все эти вмешательства улучшают общее состояние, облегчают течение хронического панкреатита.
Важно! Хирургическое вмешательство – крайняя мера, предпринятая врачами для лечения хронического панкреатита. Поджелудочная железа выполняет целый рад важных функций, поэтому операцию проводят строго по показаниям, чаще всего экстренно, при жизнеугрожающих ситуациях. Чтобы не запустить заболевание, важно следовать всем рекомендациям врача и соблюдать диету, тогда хирургического вмешательства можно будет избежать.

Заключение
Лечение хронического панкреатита – многокомпонентный процесс, включающий в себя диету, терапию медикаментозными препаратами, санаторно-курортное лечение. Хирургическая операция применяется крайне редко и выполняется только по показаниям. В подавляющем большинстве случаев используется консервативная терапия, направленная на купирование симптомов хронического панкреатита, снятие воспаления, удлинения периода ремиссии, увеличение продолжительности жизни больного и предупреждение развития осложнений. Важно не запускать своё состояние, а прислушиваться к советам врача и следовать всем рекомендациям. В этом случае, возможно, добиться стойкой ремиссии хронического панкреатита, а значит забыть о симптомах столь неприятного недуга навсегда.
Видео: Как вылечить свою поджелудочную железу
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник
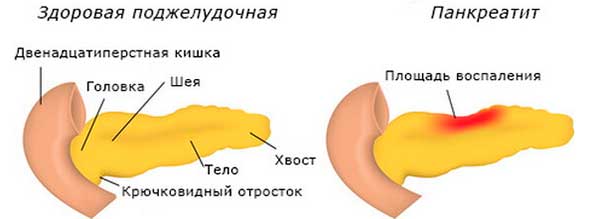
Хронический панкреатит является довольно распространенным заболеванием, которое проявляется постоянными или периодически возникающими болями и признаками экзокринной и эндокринной недостаточности. Для него характерны необратимые патологические изменения паренхимы поджелудочной железы — сморщивание её, местами исчезновение ацинусов, пролиферативный фиброз, а также стриктура протока, формирование конкрементов в нём или в ткани железы. Он может протекать с минимальными клиническими проявлениями или под маской других болезней органов брюшной полости (хронический холецистит, дискинезия желчных путей, язвенная болезнь желудка и двенадцатиперстной кишки, грыжа пищеводного отверстия диафрагмы). Вследствие этого установить истинную частоту данного заболевания не представляется возможным.
Классификация[править | править код]
Выделяют:
- Токсико-метаболический хронический панкреатит
- Идиопатический хронический панкреатит
- Наследственный хронический панкреатит
- Аутоиммунный хронический панкреатит
- Рецидивирующий хронический панкреатит
- Обструктивный хронический панкреатит
- Первичная форма хронического панкреатита
- Вторичная форма хронического панкреатита
Классификация хронического панкреатита по М.И. Кузину
1 Первичный
- Алкогольный
- На почве нарушения питания
- Лекарственный панкреатит
- На почве обменных нарушений
- Неустановленной этиологии
2 Постравматический
- На почве открытой травмы поджелудочной железы
- На почве тупой травмы
- После интраоперационных повреждений
- На почве ЭРПХГ
3 Вторичный
- Холангиогенный, в том числе:
- лимфогенный холецистопанкреатит, на почве холедохолитиаза, при папиллостенозе.
- При заболеваниях желудочно-кишечного тракта, в том числе: при первичном и вторичном дуоденостазе, при дуоденальных дивертикулах, при язвенной болезни, при хроническом колите
- При окклюзии ветвей брюшной аорты
- При эндокринопатиях
- На почве других этиологических факторов
Самая последняя классификация хронического панкреатита — M-ANNHEIM (2007), созданная немецкими панкреатологами. Эта классификация учитывает множество факторов риска хронического панкреатита и позволяет разделить пациентов на категории согласно этиологии, клинической стадии и тяжести хронического панкреатита. Тяжесть заболевания классифицируется по системе оценок.[источник не указан 2477 дней]
Этиология[править | править код]
Наиболее частыми причинами панкреатита являются желчекаменная болезнь и употребление алкоголя в сочетании с обильным приемом пищи. Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Также очень частой причиной панкреатита являются различные психогенные воздействия: стрессы, различные психотравмы, нервное перенапряжение, которые вызывают спастическое состояние сосудов, а также мышц на выходе желчных и панкреатических протоков.
На сегодняшний день одним из наиболее важных факторов развития хронического панкреатита является курение. Установлено, что степень риска повышается на 75 % по сравнению с некурящими[источник не указан 2477 дней].
Клинические проявления[править | править код]
Как правило, основным клиническим проявлением хронического панкреатита является экзокринная недостаточность поджелудочной железы. Она выражается в неспособности поджелудочной железы вырабатывать необходимое количество пищеварительных ферментов.
Часто после перенесенного острого панкреатита образуются псевдокисты поджелудочной железы. Увеличиваясь в размерах и накапливая патологическую жидкость, псевдокиста за счет сдавления окружающих органов может вызывать боли, нарушение движения пищи в желудке и двенадцатиперстной кишке. Возможно нагноение псевдокисты.
Иногда склеротические процессы в головке поджелудочной железы приводят к клинической картине, напоминающей сдавление протоков желчевыводящих путей и протока поджелудочной железы (Вирсунгова протока). Подобная картина наблюдается при опухолях головки поджелудочной железы, поэтому такую форму панкреатита называют псевдотуморозной. Нарушение оттока желчи в таких случаях может вызывать механическую желтуху.
На фоне хронического панкреатита возможно возникновение острого панкреатита, что не эквивалентно обострению хронического панкреатита.
Помимо нарушений со стороны желудочно-кишечного тракта у больных с хроническим панкреатитом наблюдается другие симптомы. Имеются литературные источники, которые подтверждают наличие у пациентов с хроническим панкреатитом в 90 % случаев полиневропатий (которые связаны с функциональными изменения периферических нервов).[источник не указан 2477 дней]
Диагностика[править | править код]
Для диагностики хронического панкреатита помимо стандартного обследования важное значение имеет определение экзокринной функции поджелудочной железы. Это возможно при помощи копрограммы (микроскопического анализа остатков непереваренной пищи в кале).
Также применяются инструментальные исследования: УЗИ органов брюшной полости, компьютерная томография органов брюшной полости и др.
Больные жалуются на тупые ноющие боли в левом подреберье, которые усиливаются после обильной и жирной еды (число больных обычно резко возрастает после праздников), чувство тяжести в верхних отделах живота. Подступает тошнота, ощущение горечи во рту.
Для диагностики хронического панкреатита используются различные методы, которые позволяют установить особенности структуры поджелудочной железы, а также оценить функции железы.
Лечение[править | править код]
Лечение хронического панкреатита требует индивидуального подхода к больному. Выделяют 2 вида панкреатитов: гиперсекреторные (нормальный или повышенный объём секрета, дебит бикарбонатов, увеличение активности ферментов) и гипоферментные (снижение продукции ферментов, бикарбонатов при нормальном объёме ферментов), обтурационный. При гиперферментном панкреатите первые 2—4 дня назначается голод, а затем переходят на первый вариант Диеты № 5 по Певзнеру. Также назначают болеутоляющие средства, антибиотики и др. средства.[источник не указан 2477 дней]
Первым лекарством является диета, назначаемая врачом (например, диета Пёвзнера № 5). Перерыв между приёмами пищи не должен быть больше четырёх часов в дневное время.
Панкреатит с секреторной недостаточностью требует заместительной терапии в виде ферментных препаратов на основе панкреатина.
Также по данным литературы даёт положительные результаты применение ингибиторов ангиотензинпревращающего фермента (периндоприла)[1].
При формирующейся псевдокисте метод выбора — чрескожное (пункционное) дренирование. Сформированая псевдокиста подлежит хирургическому лечению либо малоинвазивному (чрескожному) дренированию. При сообщении кисты с протоком поджелудочной железы показано выполнение пункционного цистогастроанастомоза.
При непроходимости протока поджелудочной железы показано оперативное или чрескожное (пункционное) лечение.
При длительно существующем свище поджелудочной железы применяют оперативное или малоинвазивное пункционное лечение.
Псевдотуморозный панкреатит остается серьёзной проблемой. Зачастую невозможно отличить его от рака поджелудочной железы, поэтому лечение во многом зависит от конкретной клинической ситуации.
При лечении хронического панкреатита применяют следующие минеральные воды :
- Ессентуки № 4
- Ессентуки № 17
- Нарзан
Примечания[править | править код]
- ↑ Yamada T, Kuno A, Ogawa K, Tang M, Masuda K, Nakamura S, Ando T, Okamoto T,
Ohara H, Nomura T, Joh T, Shirai T, Itoh M. Combination therapy with an angiotensin-converting enzyme inhibitor and an angiotensin II receptor blocker synergistically suppresses chronic pancreatitis in rats. J Pharmacol Exp Ther. 2005 Apr;313(1):36-45. Epub 2004 Dec 17. PubMed PMID 15608084.
Литература[править | править код]
- Белокуров С.Ю., Могутов М.С., Потапов М.П., Якубова Р.Р. Постнекротические кисты поджелудочной железы и их осложнения / Под редакцией Ю.Н. Белокурова. — Ярославль: ТПУ, 2003. — 224 с.
- Ившин В.Г. Способ лечения наружных панкреатических свищей // Анналы хирургической гепатологии. — 2005. Том 10. № 3. — С. 101—107.
- Губергриц Н.Б. Новая международная классификация хронического панкреатита M-ANNHEIM (2007) // Вестник клуба панкреатологов. — 2009. № 1. — С. 10—25 [1]
- Циммерман Я.С. Хронический панкреатит // Вестник клуба панкреатологов. — 2009. № 1. — С. 38—47 [2]
См. также[править | править код]
- Поджелудочная железа
- Панкреатит
- Острый панкреатит
- Рак поджелудочной железы
- Псевдокисты поджелудочной железы
- диагностика заболеваний поджелудочной железы
Воспалительные заболевания | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
| |||||||||||
Источник