Наиболее частая причина развития хронического панкреатита
 Наиболее часто среди болезней поджелудочной железы встречается хронический панкреатит
Наиболее часто среди болезней поджелудочной железы встречается хронический панкреатитНаиболее частой патологией поджелудочной железы является панкреатит, в основном хронической формы. Заболевание характеризуется наличием воспалительных процессов в органе, при этом периоды обострения сменяются ремиссией. Этиология хронического панкреатита достаточно хорошо изучена медициной.
Страдают хроническим панкреатитом преимущественно люди старше 30 лет.
Хронический панкреатит возникает как самостоятельное заболевание, которое первоначально поражает поджелудочную железу, или вследствие уже существующих воспалительных процессов пищеварительной системы, таких как холецистит, гастрит, энтерит.
Проявляется хронический панкреатит в зависимости от тяжести течения, клинических разновидностей и степени воспаления органа.
Этиология панкреатита хронической формы
На появление воспалительных процессов в поджелудочной железе могут повлиять различные факторы или уже существующие патологии. Так, этиология хронического панкреатита в мировом медицинском сообществе не вызывает споров, существует общепринятый взгляд на развитие данной патологии.
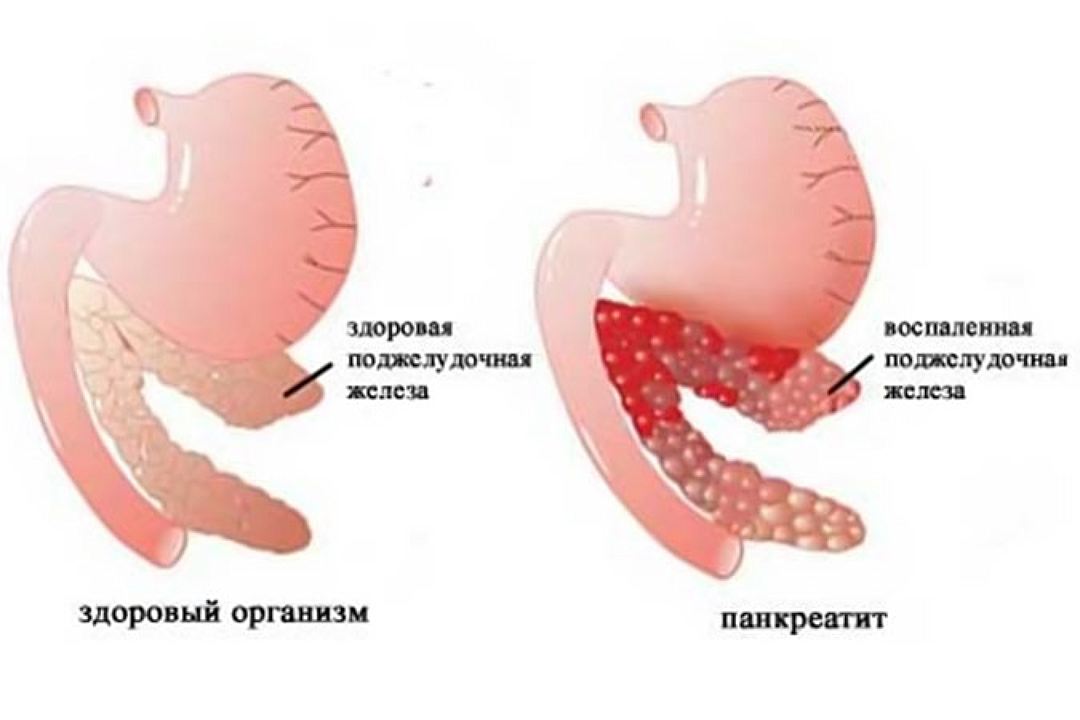 Воспалительный процесс в поджелудочной железе
Воспалительный процесс в поджелудочной железе
Чаще всего хроническое течение панкреатит принимает вследствие перенесенного острого воспаления поджелудочной железы. При этом после периода отсутствия каких-либо симптомов может заново возникать стадия обострения, для которой свойственны болезненные ощущения в эпигастрии (резкого характера, с повышением температурных показателей), в наиболее тяжелых случаях возможен коллапс, а также отмечаются нарушения в секреции поджелудочной железы. В данном случае можно говорить о хроническом рецидивирующем панкреатите.
Одной из причин развития хронического панкреатита являются заболевания близлежащих к поджелудочной железе органов, к таким болезням относятся: цирроз печени, гастрит и колит хронической формы, язва желудка либо двенадцатиперстной кишки, воспалительные процессы желчного пузыря и путей. Инфекция, находящаяся в воспаленных органах, может поразить паренхиму поджелудочной железы и панкреатические пути.
 Цирроз печени может повлиять на развитие панкреатита
Цирроз печени может повлиять на развитие панкреатита
Самой распространенной причиной развития хронического панкреатита у мужского пола является злоупотребление алкогольными напитками в течение длительного времени. Хронический панкреатит алкогольной этиологии появляется из-за следующих процессов, происходящих в организме человека:
- Алкогольные напитки значительно воздействуют на панкреатический сок, ухудшая его качество (в здоровом состоянии сок имеет большое количество белка и низкое количество бикарбонатов). Так в протоках начинают образовываться пробки, которые частично или полностью закрывают панкреатические пути (говорят о кальцифицирующем панкреатите).
- Спирт способен спровоцировать спазматическое сокращение сфинктера Одди, что в свою очередь вызывает внутрипротоковую гипертензию, это позволяет протокам пропускать ферменты. Приводит такой процесс к аутолизу ткани поджелудочной железы.
- Спиртные напитки вызывают процессы воспаления в органе, а также под его действием возникает некроз отдельных участков поджелудочной железы и разрастание жировой ткани.
В некоторых случаях при невозможности определения этиологии хронического панкреатита можно выделить идиопатическую природу заболевания. У 30% больных хроническим панкреатитом причины, вызвавшие болезнь, являются скрытыми. Если специалист при проведении обследования исключает все возможные причины патологии, тогда выделяют идиопатический панкреатит. Чаще развивается в подростковом возрасте, при наличии у пациента сахарного диабета, экзокринной недостаточности и характеризуется течением с острым болезненным синдромом, данная форма называется ювенильной. Также может проявляться в пожилом возрасте (после 65 лет), но болезненность в основном отсутствует.
Кроме описанных выше причин хронического панкреатита, также различают факторы, которые провоцируют плохой отток секрета поджелудочной железы:
- наиболее редко встречается патология поджелудочной железы врожденного характера (аномалия разделенного органа либо кольцевидная форма разделенной поджелудочной железы), однако для развития панкреатита необходимо влияние дополнительных негативных факторов;
- травмирование области живота может привести к нарушениям в работе протоковой системы органа;
- хронический панкреатит вследствие аутоиммунного поражения, что провоцирует сужение протоков органа.
В современном обществе на появление панкреатита значительное влияние имеет курение, так у людей с вредной привычкой увеличивается риск развития хронического панкреатита.
 Самая распространенная причина хронического панкреатита — это курение и алкоголь
Самая распространенная причина хронического панкреатита — это курение и алкоголь
Что представляет собой патогенез данного заболевания
Патогенез хронического панкреатита выглядит следующим образом, независимо от этиологии заболевания: не своевременно начинают активироваться панкреатические ферменты, что вызывает аутолиз поджелудочной железы, проще говоря — самопереваривание. Происходит это в результате превращения трипсиногена в трипсин в самих путях поджелудочной железы. В нормальном состоянии этот процесс должен происходить в двенадцатиперстной кишке. Такие действия и провоцируют воспалительные процессы в органе.
Диагностические мероприятия и проявление панкреатита хронической формы
Важно! Для назначения лечения при хроническом панкреатите, определения этиологии и патогенеза имеет большое значение диагностика и клиника протекающих патологических процессов.
Наиболее важно исследовать работу поджелудочной железы, установить насколько нарушены ее экзокринные функции. Для этого назначается копрограмма, которая представляет собой анализ сегментов непереваренной пищи, выходящей вместе с каловыми массами.
 Копрограмма — анализ работы поджелудочной железы
Копрограмма — анализ работы поджелудочной железы
Кроме того, лечащий специалист направляет пациента для проведения ультразвукового обследования, КТ и других инструментальных исследований.
Но первоначально врач опрашивает пациента, какие проявления его беспокоят. Выражается это обычно следующими симптомами:
- наличие болезненных ощущений в эпигастрии (с левой стороны под ребрами) либо опоясывающего характера; боль может быть постоянной либо возникать приступообразно;
- чувство тошноты, вздутие живота, изжога;
- рвота, преимущественно после принятия пищи, без улучшения общего состояния больного;
- поносы, которые сменяются запорами;
- потеря веса из-за плохого аппетита и нарушения системы пищеварения;
- желтуха, проявляющаяся не только на кожных покровах, но и на оболочке глаз;
- при ощупывании отмечается незначительное вздутие живота.
 Вследствие нарушения работы поджелудочной у больного могут наблюдаться понос и запор
Вследствие нарушения работы поджелудочной у больного могут наблюдаться понос и запор
Если пустить заболевание на самотек, периоды обострения будут проявляться все чаще, что впоследствии может нанести вред не только поджелудочной железе, но и рядом находящимся органам и тканям.
Как проводится лечение хронического панкреатита
В каждом отдельном случае врач назначает лечение согласно результатам обследования. Наиболее важным является соблюдение диетического питания, обычно это диетический стол № 5.
Важно! Главные требования питания заключаются в исключении из рациона жирных, жареных, острых блюд, алкогольных напитков, а также в употреблении пищи небольшими порциями 5-7 раз за день.
Также назначаются медикаментозные средства, которые содержат ферменты, например, Мезим, Панкреатин или Креон. В наиболее тяжелых случаях необходимо хирургическое вмешательство.
Источник
В развитии хронического панкреатита предполагают следующие патологические механизмы:
- Внутрипротоковая закупорка и обструкция (например, при злоупотреблении алкоголем, наличии конкрементов, опухолевом поражении, билиарной и дуоденальной гипертензии, патологии Фатерова соска).
- Направленное воздействие токсинов и токсических метаболитов, что приводит к активации ацинарных клеток и высвобождению цитокинов, стимулирующих звёздчатые клетки к выработке коллагена и развитию фиброза. Цитокины также способствуют развитию воспаления с вовлечением нейтрофилов, макрофагов и лимфоцитов. Данный механизм характерен для злоупотребления алкоголем, инфекционных воздействий и спру (тропические афты).
- Оксидативный стресс (например, при идиопатическом панкреатите).
- Некроз-фиброз (рецидивирующие острые панкреатиты, прмводящие к развитию фиброза).
- Ишемия (в результате обструкции и фиброза).
- Аутоиммунные процессы (может развиваться в связи с другими аутоиммунными заболеваниями, такими как Шегрена синдром, первичный билиарный цирроз, почечноканальцевый ацидоз).
Патофизиология хронического панкреатита остается не вполне ясной и существуют отдельные теории его развития при разных этиологических факторах.
Наследственный панкреатит и кистозный фиброз, ведущие к хроническому панкреатиту, развиваются в раннем возрасте и характеризуются выраженной кальцификацией.
Обструктивный хронический панкреатит развивается в результате врожденной или приобретенной стриктуры панкреатического протока, например при раздвоенной поджелудочной железе. Последняя ведет к сдавлению просвета дорсального протока.
Приобретенная стриктура, с другой стороны, может быть результатом травмы, псевдокисты, некротизирующего панкреатита или опухоли. При устранении обструкции расширение протока может исчезать.
В основе патофизиологии алкогольного хронического панкреатита лежит базальная гиперсекреция панкреатических протеинов с одновременным уменьшением ингибиторов протеаз. Последнее изменяет биохимическую структуру панкреатического сока и предрасполагает индивидуумов к формированию протеиновых пробок и панкреатических камней. Блокада мелких протоков вызывает преждевременную активацию панкреатических энзимов, что приводит к развитию острого панкреатита, который, через определенное время, вызывает перманентные структурные повреждения желез (атрофия ацинарных клеток и фиброз). Считается, что диета богатая протеином и липидами усиливает гиперсекрецию протеина (который включает пищеварительные ферменты) и, в конце концов, блокаду протоков и образование протеиновых пробок. Есть мнение, что постоянная потребность в метаболизировании алкоголя (и, возможно, других ксенобиотиков, таких как: лекарственные средства, табак, токсины окружающей среды и другие загрязняющие агенты) является причиной оксидативного стресса в поджелудочной железе и может приводить к повреждению клеток и органа в целом, особенно в условиях недостаточного питания.
Обнаружение генетического кода наследственного панкреатита также внесло вклад в наше понимание патогенеза хронического панкреатита.
Вне зависимости от этиологии хронического панкреатита в поджелудочной железе развивается фиброз, как типичный ответ на травматическое воздействие. В фиброгенезе играют роль множество факторов: факторы роста, цитокины и хемокины, которые приводят к отложению внеклеточного матрикса и пролиферации фибробластов. Повреждение поджелудочной железы ведёт к локальной экспрессии и высвобождению трансформирующего фактора роста (TGF-β), стимулирующего рост клеток мезенхимального происхождения и повышающего синтез белков внеклеточного матрикса, таких как коллаген, фибронектин и протеогликаны.
Рис.
Гистологическая картина при хроническом панкреатите.
Отмечается деструкция ацинарных клеток с замещением их фиброзной тканью (тонкая стрелка), островки Лангерганса обычно остаются интактными (толстая стрелка).
Источник
 Формы хронического панкреатита
Формы хронического панкреатитаПанкреатит — это воспаление поджелудочной железы, которое может быть острым или хроническим. Формы хронического панкреатита разнообразны. Каждая из них характеризуется определенными патологическими изменениями, происходящими в тканях поджелудочной железы.
Внимание! Хронический панкреатит обычно возникает после острой стадии заболевания и характеризуется постоянным воспалительным процессом, что влечет за собой нарушение функционирования органа.
Поджелудочная железа играет важную роль в функционировании всего организма, она участвует в процессе пищеварения. В результате воспаления уменьшается выработка ею ферментов, без которых невозможна нормальная переработка поступающей пищи. Кроме того, такой дефицит ферментов приводит к ухудшению кровообращения в органе, образованию рубцов и очагов некроза.
Общие симптомы хронического течения заболевания следующие:
- Боль разной степени интенсивности и локализации.
- Повышение температуры тела, которое обусловлено активно текущим воспалительным процессом в поджелудочной железе.
- Нестабильность артериального давления.
- Тошнота и рвота, вздутие и отрыжка. В рвоте имеется примесь желчи, что связано с нарушением оттока желчи из-за закупорки протоков.
- Желтушность кожного покрова и слизистых, в том числе склер глаз.
- Снижение массы тела.
 Одно из проявлений панкреатита -желтушность кожного покрова и слизистых, в том числе склер глаз
Одно из проявлений панкреатита -желтушность кожного покрова и слизистых, в том числе склер глаз
Общая классификация заболевания
Принято различать первичный и вторичный хронический панкреатит. В случае первичной формы хронического панкреатита воспалительный процесс изначально развивается непосредственно в поджелудочной железе. Вторичный возникает на фоне других заболеваний органов ЖКТ.
По причине возникновения хронический панкреатит подразделяется на токсический, аутоиммунный и наследственный. Токсический хронический панкреатит развивается в результате злоупотребления алкоголем, курения, воздействия медикаментов и токсинов.
Достаточно редкой формой заболевания является аутоиммунный панкреатит, который характеризуется поражением не только поджелудочной железы, но и других органов. Это происходит в результате повышенной активности иммунитета, когда клетки организма страдают от действия собственной иммунной системы. Он также сопровождается болевым синдромом, желтухой, диспепсическими явлениями, нарушением функции поджелудочной железы, астеническим синдромом. В результате аутоиммунного панкреатита поражаются легкие, почки, печень, слюнные железы.
На заметку! Наследственная форма данного заболевания развивается в результате мутации соответствующих генов. У таких больных симптомы хронического панкреатита развиваются еще в детстве, и заболевание быстро прогрессирует.
Кроме того, у них значительно повышен риск развития аденокарциномы поджелудочной железы.
Клинические формы заболевания
Выделяют несколько клинических форм хронического панкреатита. Каждая из них имеет свою симптоматику и причины развития. Так, принято выделять следующие формы хронического панкреатита:
- обструктивный;
- кальцифицирующий;
- паренхиматозный;
- псевдомуторозный.
Обструктивный хронический панкреатит характеризуется длительным течением — от 6 месяцев. Такая форма заболевания вызвана закупоркой протока, через который сок поджелудочной железы проникает в двенадцатиперстную кишку.
Внимание! Причинами обструктивного панкреатита могут быть новообразования, возникшие непосредственно в этом органе, дуоденит, послеоперационные рубцы на поджелудочной железе, псевдокисты.
Его симптомы проявляются в повторно возникающих болях в области верхней части живота. Они усиливаются после приема пищи, особенно жирной и острой, а также при положении лежа на спине. Часто возникает отрыжка, вздутие, тошнота и рвота, жидкий стул. Кроме того, наблюдается желтизна кожи и слизистых. Это происходит вследствие повышения уровня билирубина в крови. В результате данного заболевания у больного может развиться сахарный диабет. Такая форма заболевания требует хирургического лечения.
 Обструктивный хронический панкреатит вызван закупоркой протока, через который сок поджелудочной железы проникает в двенадцатиперстную кишку
Обструктивный хронический панкреатит вызван закупоркой протока, через который сок поджелудочной железы проникает в двенадцатиперстную кишку
Кальцифицирующая форма характеризуется образованием кальциевых камней во всех отделах органа. Происходит это чаще всего по причине злоупотребления алкоголем. Кроме того, в протоках образуются кисты, происходит атрофия тканей. По форме течения она схожа с острым панкреатитом.
Паренхиматозная форма характеризуется нарушением секреторной функции поджелудочной железы. В этом случае не происходит поражения протоков железы, и в ней не образуются кальцификаты. Она отличается медленным течением и отсутствием явно выраженного болевого синдрома. Его клиническая картина часто бывает стерта, и поэтому возникают сложности в диагностике.
Псевдомуторозная форма хронического панкреатита развивается в результате длительного его течения (5-15 лет). Заболевание характеризуется увеличением органа, которое происходит за счет разрастания головки железы и значительного увеличения ее протоков. Нередко такая форма заболевания переходит в рак. Болезнь сопровождается опоясывающими болями, тошнотой, рвотой, нестабильностью стула, желтухой, потерей веса.
Степени тяжести и стадии развития заболевания
В зависимости от характера течения выделяют 3 степени тяжести хронического панкреатита: легкая, средняя и тяжелая. При легкой форме хронического панкреатита обострения заболевания случаются 1-2 раза в год, они непродолжительны. В основном такие обострения случаются в результате нарушения питания. При возникновении болевой синдром быстро купируется лекарственными препаратами. После обострения больной чувствует себя удовлетворительно. При легком течении заболевания функции поджелудочной железы обычно не нарушены, у больного отсутствует потеря массы тела.
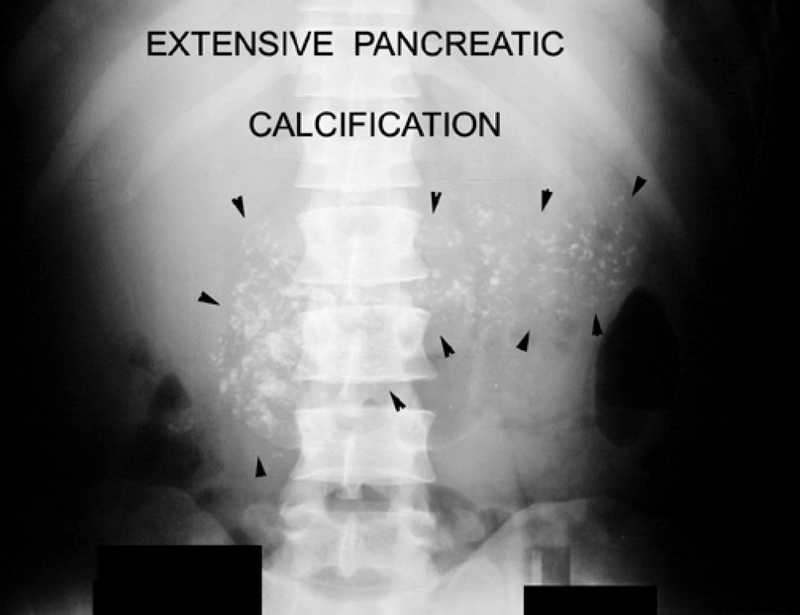 Кальцифицирующая форма характеризуется образованием кальциевых камней во всех отделах органа и наличием кист
Кальцифицирующая форма характеризуется образованием кальциевых камней во всех отделах органа и наличием кист
Средняя степень тяжести заболевания характеризуется следующими проявлениями:
- обострения случаются до 4 раз в год;
- продолжительный болевой синдром;
- умеренные нарушения функционирования поджелудочной железы;
- при проведении ультразвукового исследования выявляются признаки структурных изменений органа;
- отмечается умеренное снижение веса.
Тяжелая степень течения заболевания отличается длительными периодами обострения, с явно выраженным диспепсическим и болевым синдромом. Такие приступы обострения возникают довольно часто и сопровождаются тяжелой диареей и значительным снижением веса больного. Кроме того, отмечаются резкие нарушения в работе поджелудочной железы, в частности, ее внешнесекреторной функции.
Также специалисты выделяют стадии развития хронического панкреатита. Их 4. Первая стадия – перклиническая — отсутствуют клинические признаки заболевания, а само заболевание диагностируется случайным образом при проведении лабораторных и инструментальных методов обследования. На второй стадии начинают проявляться первые признаки, основной из которых — боль в животе опоясывающего характера. Диспепсические проявления могут отсутствовать. Эта стадия развития болезни может длиться от 5 до 10 лет. В течение этого времени чередуются периоды обострения и ремиссии.
Третья стадия характеризуется постоянным присутствием клинической симптоматики хронического панкреатита. Опоясывающая острая боль возникает и усиливается после приема пищи. Кроме того, на этой стадии проявляются признаки эндокринной и экзокринной панкреатической недостаточности.
Четвертая (запущенная) стадия характеризуется атрофией поджелудочной железы. Интенсивность болевого синдрома значительно снижается, отступают острые приступы. Но при этом проявляются стеаторея и значительное похудение, развивается сахарный диабет. На этой стадии заболевание может перейти в рак.
Источник

