Может ли сахар крови быть повышен при панкреатите
Концентрация глюкозы в периферической крови регулируется гормонами поджелудочной железы – инсулином и глюкагоном. При воспалении, повреждении или некрозе органа этот показатель сильно изменяется в сторону увеличения или уменьшения. В статье рассмотрено, каким образом сахар в крови и поджелудочная железа связаны между собой.

Влияние гормонов железы на уровень глюкозы
Инсулин – достаточно простой по своему строению гормон, образующийся специализированными бета-клетками. Они входят в состав островков Лангерганса и представляют собой эндокринный аппарат поджелудочной.
Часть секрета продуцируется постоянно, часть – в ответ на воздействие определенных стимуляторов:
- высокая концентрация свободной глюкозы в сыворотке крови человека;
- употребление пищи, которая содержит в своем составе не только углеводы, но и белки, жиры;
- поступление в организм аминокислот (валин, аргинин);
- воздействие некоторых гормонально активных веществ (холецистокинина, эстрогена, соматостатина и т.д.).
При повышенном сахаре в крови поджелудочная железа начинает активно вырабатывать свой самый главный гормон – инсулин. Он расщепляет глюкозу, после чего связывается с рецепторами, которые расположены на клетках мышц, печени, жировой ткани. Это приводит к тому, что они открывают свои каналы для молекул глюкозы. Следовательно, из периферической крови она постепенно поступает в клетки, где продолжает накапливаться.

Механизм работы инсулина
Антагонистом инсулина выступает глюкагон – еще один гормон железы, который вырабатывается альфа-клетками островков Лангерганса. Под его воздействием ранее депонированный в клетки сахар начинает обратно поступать в системный кровоток. Таким образом, под влиянием глюкагона предотвращается выраженное снижение уровня сахаров в крови, которое может развиться вследствие усиленной секреции инсулина.
Концентрация сахара в сыворотке крови при панкреатите
При любой форме хронического либо острого панкреатита в той или иной степени нарушается функция поджелудочной железы. Это связано с тем, что в структуре органа происходят патологические изменения:
- отек паренхимы, повышение давления в Вирсунговом протоке;
- выраженное кровоизлияние в толщу железы при геморрагическом панкреатите;
- часть панкреатических клеток погибает без возможности восстановления.
Следовательно, поджелудочная железа не в полной мере синтезирует свои пищеварительные ферменты и гормоны. Проявляется это развитием белково-энергетической и панкреатической недостаточности, синдромом мальабсорбции (нарушенное всасывание питательных веществ).
Во время острого течения панкреатита, при обострении хронической формы болезни глюкоза в крови не редко повышается. Это связано с тем, что при воспалении железы снижается ее функциональная активность, а часть эндокринных клеток погибает.

Гормоны ПЖ, влияющие на глюкозу
В большинстве случаев повышенный уровень сахара при панкреатите является транзиторным состоянием и после купирования острого периода болезни самостоятельно восстанавливается.
Если же вследствие массивного панкреонекроза погибло более 90 % ткани железы, то развивается вторичный сахарный диабет.
Узнайте, какие необходимы анализы для выявления патологий поджелудочной железы, в этом материале…
Сахарный диабет и поджелудочная железа
Сахарный диабет – это тяжелое эндокринологическое заболевание, характеризующееся абсолютным или относительным дефицитом инсулина в организме. Как итог – стойкая гипергликемия, постепенное поражение сосудов, почек, нервной системы.
В ряде случаев острая нехватка гормона является следствием массивной гибели бета-клеток в результате аутоиммунного или инфекционного воспаления железы, травмы. Первичный (инсулинозависимый) диабет относится к генетически детерминированным патологиям и чаще всего манифестирует в детском возрасте.
Характер питания, избыточный вес, гиподинамия – пагубно влияют на работу поджелудочной. Приведенные факторы, особенно при их совокупности, часто приводят к нарушению толерантности к глюкозе. Вследствие этого инсулину, который в норме снижает уровень сахара в крови, становится трудно утилизировать глюкозу из-за уменьшения количества рецепторов к нему. Жировые клетки, клетки печени, мышц, просто не реагируют на гормон. Данное состояние часто называют — «предиабет».

Нарушенная толерантность к глюкозе в основе СД второго типа
Подробнее в статье: Гиперфункция и гипофункция ПЖ.
И всё же, можно ли сахар при панкреатите?
При остром панкреатите в первые дни болезни часто применяют лечебный голод, после чего больного переводят на специальную диету – стол № 5. На время болезни врачи настоятельно рекомендуют не употреблять в пищу «простые» углеводы, которые быстро изменяют уровень глюкозы в крови (шоколад, сдоба, фрукты, сахар).
Это связано с тем, что при остром панкреатите значительно страдает функция поджелудочной железы, и такой гормон как инсулин может вырабатываться в недостаточном количестве. Сахар состоит из сахарозы и глюкозы, следовательно, организму понадобится инсулин для перевода этих веществ из крови в клетки. При его временном дефиците уровень глюкозы в крови может резко возрасти, что ухудшит состояние больного.
В период ремиссии хронического панкреатита не стоит полностью отказываться от сахара, но количество углеводов следует ограничить. В день рекомендуется употреблять не более 40 г сахара, чтобы не перегружать поджелудочную железу.
Как избежать гипергликемии
Полностью обезопасить себя от стойкого повышения цифр глюкозы в крови невозможно. В острый период панкреатита больному назначается строгая диета (в первые 2-3-е суток – лечебное голодание, а затем пациента переводят на стол №5п). Это позволяет улучшить состояние и снизить риски.
Диетическое питание при воспалении поджелудочной железы полностью исключает из себя быстроусвояемые углеводы, которые могут резко повысить концентрацию сахаров. После 3-х суток голодания больного постепенно переводят на диетический стол № 5, в котором из углеводов разрешены только каши на воде (овсяная, гречневая, рисовая).
Советуем почитать:
- Картофельный сок при панкреатите;
- Ферменты для лечения поджелудочной железы;
- Рецепты салатов при панкреатите.
Людям с нарушенной толерантностью к глюкозе рекомендуется постоянно придерживаться диеты, избавиться от вредных привычек и дополнить распорядок дня дозированными физическими нагрузками.
Понравился материал: оцени и поделись с друзьями
Источник
Панкреатит представляет собой группу заболеваний поджелудочной железы, которые очень сложны в диагностике. Дело все в том, что симптоматическая картина, которая появляется при их развитии, имеет большое сходство с клиническими проявлениями других заболеваний ЖКТ, поэтому для постановки точного диагноза потребуется пройти ряд диагностических мероприятий. Анализ крови при панкреатите дает наиболее обширную информацию о состоянии поджелудочной и организма в целом, поэтому он является обязательным в процессе диагностики болезни.
Кратко о заболевании
Панкреатит представляет собой заболевание, при котором в поджелудочной железе начинают развиваться воспалительные процессы. При этом наблюдается нарушение оттока панкреатического сока и активизация процессов «самопереваривания». Развитию панкреатита могут способствовать различные факторы. Среди них наиболее распространенными являются:
- вредные привычки,
- неправильное питание,
- прием некоторых препаратов,
- стрессы и недосыпы,
- холецистит,
- воспаление желчных протоков,
- дуоденит,
- сердечно-сосудистые заболевания,
- цирроз печени и т.д.
Основными симптомами этого недуга являются:
- постоянная тошнота, сопровождающаяся рвотой, после которой не наблюдается облегчения,
- снижение аппетита и массы тела,
- опоясывающие болезненные ощущения в области левого подреберья,
- повышение температуры,
- частые отрыжки,
- икота,
- повышение слюноотделения,
- белесоватый налет на языке,
- нарушение стула.

Главным признаком развития панкреатита является боль опоясывающего характера в верхней части живота
При появлении хотя бы одного признака развития панкреатита необходимо незамедлительно обратиться к врачу и сдать анализы, которые позволят подтвердить или опровергнуть наличие этого заболевания.
Какие анализы крови сдаются при подозрениях на панкреатит?
Диагностика панкреатита – сложный и трудоемкий процесс. Воспалительные процессы, развивающиеся в поджелудочной, часто проявляются симптомами, которые можно легко списать на усталость человека, недосыпы или стрессы. Жители крупных городов, где преобладает ускоренный темп жизни, часто жалуются на быструю утомляемость, усталость, снижение веса и появление различных расстройств ЖКТ. А ведь именно эти симптомы являются первыми признаками развития панкреатита и требуют незамедлительного обращения к врачу.
Следует понимать, что панкреатит является коварным заболеванием. Поджелудочная железа может на протяжении долгого времени терпеть погрешности в питании, вредные привычки и стрессы. Но в определенный момент она может не выдержать и напомнить человеку о себе острым болевым приступом. А пережив его один раз, человек уже никогда не сможет вернуться к привычному образу жизни и любые погрешности в питании или в образе жизни могут стать причиной постоянных приступов и развития тяжелых осложнений.
Именно по этой причине врач, как только слышит от больного жалобы на постоянную усталость, быструю утомляемость и расстройства ЖКТ, сразу же проводит осмотр пациента и назначает анализы. И после получения результатов исследования он принимает решение о необходимости дальнейшего обследования.
Как правило, в первую очередь пациенту назначаются такие анализы:
- биохимический анализ крови,
- общий анализ крови,
- общий анализ мочи и кала.
Если по результатам этих исследований были выявлены нарушения со стороны поджелудочной железы, назначаются более сложные диагностические мероприятия, которые включают в себя ультразвуковое исследование, компьютерную томографию, МРТ и т.д.
Для постановки точного диагноза потребуется пройти полное обследование
Общий анализ крови
При подозрениях на развитие хронического или острого панкреатита всегда назначается общий анализ крови. Он дает наиболее обширную информацию о состоянии поджелудочной железы. Однако ставить диагноз только на основании результатов данного исследования нельзя. Потребуется дополнительное обследование пациента.
При холецистите или панкреатите общий анализ крови показывает следующие результаты:
- снижение уровня эритроцитов,
- уменьшение уровня гемоглобина,
- увеличение скорости оседания эритроцитов,
- сильное увеличение уровня лейкоцитов (при этих заболеваниях уровень лейкоцитов в 2-3 раза выше нормы),
- повышение гематокрита.
Показатели анализа крови при панкреатите у женщин и мужчин могут повышаться или уменьшаться. Такие изменения обуславливаются развитием воспалительных процессов в поджелудочной железе и выбросе токсичных веществ в кровь. И чтобы понять, какие показатели указывают на развитие этого заболевания, необходимо для начала узнать их норму. Нормальные показатели крови указываются в таблице ниже.

Нормальные показатели общего исследования крови
Биохимический анализ крови
Самым информативным методом диагностики панкреатита является биохимический анализ крови. Он дает полноценную картину о состоянии организма и поджелудочной железы. При остром и хроническом панкреатите биохимическое исследование крови позволяет получить следующие данные:
- Амилаза. Представляет собой панкреатический фермент, который является ответственным за расщепление крахмала в организме. При развитии панкреатита отмечается его повышение, что свидетельствует о застое панкреатического сока в протоках поджелудочной железы.
- Фосфолипаза, трипсин, липаза и эластаза. Также являются ферментами панкреатического сока. И при развитии этого недуга их уровень в крови тоже повышается.
- Глюкоза. Уровень этого вещества в крови при панкреатите повышается из-за того, что поврежденные клетки поджелудочной железы перестают вырабатывать в нужном количестве инсулин, ответственный за расщепление и транспортировку глюкозы в клетки и ткани организма.
- Билирубин. Уровень данного вещества при панкреатите также превышает норму. Обуславливается это застоями в желчных путях, возникающими вследствие отека поджелудочной железы.
- Белок. При развитии этого недуга уровень белка понижен.
- Трансаминаза. Это вещество также повышается при воспалении поджелудочной железы, но не во всех случаях.
Следует отметить, что при получении результатов биохимического анализа крови врач первым делом смотрит на уровень амилазы, так как именно ее повышение свидетельствует о развитии острого или хронического панкреатита. Далее внимание врача переключается на уровень других ферментов.
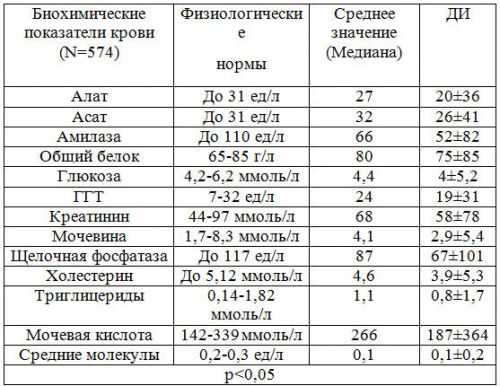
Нормальные показатели биохимического исследования крови
Нужно сказать, что все они выполняют свою роль в организме, и их снижение или повышение говорит о серьезных расстройствах. Так, например, амилаза является ответственной за расщепление углеводов, липаза – жиров. Эластаза и трипсин обеспечивают пептидную связь в белках аминокислот. Следовательно, при повышении или снижении уровня этих ферментов происходит нарушение обменных процессов, которые могут спровоцировать появление других проблем со здоровьем.
Биохимический анализ крови делается в первые сутки после того, как пациент поступает с болевым приступом в стационар. Если уровень амилазы повышен, анализ обязательно берут повторно на следующие сутки. Это позволяет отследить ее динамику и эффективность проводимого лечения.
Дополнительные анализы
Если у врача появились подозрения на развитие у пациента панкреатита, то, кроме ОАК и биохимического исследования, он может назначить и другие анализы крови. Среди них находится лабораторное исследование крови на иммунореактивный трипсин. Этот анализ является очень информативным, так как он позволяет получить данные не только о состоянии поджелудочной железы, но и других органов, что дает возможность своевременно выявить наличие у пациента осложнений на фоне панкреатита, например, гиперкортицизма, почечной недостаточности и т.д.
Для исследования иммунореактивного трипсина берется венозная кровь
Следует сразу отметить, что главным показателем развития панкреатита является снижение уровня трипсина в крови. И чем он ниже, тем менее благоприятен прогноз. Однако данный анализ в медицинской практике проводится очень редко, так как он является платным и стоит немалых денег.
Нужно также сказать, что при диагностике панкреатита довольно часто назначается анализ мочи. Но не общий, а тот, который позволяет выявить уровень трипсиногена в исследуемом материале. Этот фермент представляет собой неактивную форму трипсина и появляется он в моче только при наличии в поджелудочной железе воспалительных процессов.
Развитие панкреатита негативным образом сказывается на работе всего пищеварительного тракта. Поэтому при его возникновении практически у 9 из 10 больных отмечаются нарушения стула. Именно по этой причине обязательным в диагностике этого заболевания является сдача анализа кала. При его исследовании особое внимание уделяется:
- наличию в каловых массах жира (при нормальной работе пищеварительной системы его не должно быть),
- цвету исследуемого материала,
- наличию в каловых массах непереваренных элементов пищи.
При присутствии каких-либо отклонений от нормы можно говорить о наличии различных расстройств со стороны пищеварительного тракта. Причем для их определения вовсе не обязательно проводить лабораторное исследование. Пациент и сам может выявить подобные нарушения, если внимательно рассмотрит кал. Его обесцвечивание свидетельствует о перекрытии желчевыводящих протоков. При этом сам кал плохо смывается со стенок унитаза, что также говорит о наличии воспалительных процессов в организме. Из-за большого содержания жиров кал становится блестящим и источает неприятный резкий запах.
Как уже говорилось выше, одних только лабораторных исследований крови, мочи и кала недостаточно для постановки диагноза. Чтобы удостовериться в развитии панкреатита у человека, необходимо в обязательном порядке провести ультразвуковое исследование поджелудочной железы, а также фиброэзофагогастродуоденоскопию, которая позволит выявить нарушения в местах впадения основного панкреатического протока в 12-перстую кишку. Как правило, инструментальная диагностика проводится в условиях стационара и позволяет дать полноценную оценку состояния организма и поджелудочной железы.
Тест: на определение риска сахарного диабета 2 типа

Источник
Механизм развития панкреатического сахарного диабета
Третья часть пациентов с вялотекущим воспалением поджелудочной железы приобретает панкреатический диабет.
Прежде чем перейти в перманентную форму, панкреатит обычно тревожит человека достаточно долго – около десяти лет. Все это время пациента периодически мучают боли в левом подреберье, являясь основным признаком недуга. Обострения чередуются с ремиссиями.
Стадия ремиссии
Если после перенесенной острой фазы панкреатита не изменилась работоспособность эндокринных клеток и железа в состоянии вырабатывать необходимое количество инсулина для переработки глюкозы, тогда вопрос об употреблении сахара для таких больных стоит не так остро. Однако увлекаться все же не стоит.
Сахар разрешается вернуть в рацион, как в чистом виде, так и в приготовлении, однако его суточная норма не должна превышать 40-50г и равномерно распределяться на все приемы пищи в течение дня.
Полезнее и лучше всего для больных панкреатитом сахар употреблять в составе компотов, морсов, варенья, желе, суфле, конфитюров, фруктово-ягодных изделий и киселей. Помимо этого если сладенького хочется больше, тогда в магазине можно приобрести специальную кондитерскую продукцию на основе сахарозаменителей.
Кондитерские фабрики производят специальные печенья, конфеты, варенья и напитки, в состав которых не входит сахар (его заменяют сахарин, ксилит или сорбит), поэтому употребление таких сладостей ничем не грозит ни диабетикам, ни людям, имеющим проблемы с поджелудочной железой.
Также прекрасным, а главное натуральным заменителем сахара является мед. Даже здоровая поджелудочная железа не любит сахар, что уж говорить о панкреатите, при котором употребление этого продукта лишь усугубляет процесс воспаления. Дисахариды, к которым относится сахар это сложные углеводы, с которыми поджелудочной железе справиться довольно сложно.
Мед состоит исключительно из моносахаридов, это фруктоза и глюкоза, с ними поджелудочная железа справляется без особого труда. А значит, этот продукт вполне может стать полноценным заменителем сахара.
В меде содержится много полезных веществ и витаминов, которые необходимы организму в период заболевания. Регулярно употребляя этот продукт, заметно снижается воспаление поджелудочной железы, повышается ее работоспособность и продлевается состояние ремиссии.
Так как важной составляющей лечения является диета и здоровое питание, употребление сахара, то есть сахарозы, нужно свести к минимуму, а лучше вообще прекратить принимать эти составляющие рациона.
Ваш организм скажет вам только «спасибо», если вы перестанете употреблять этот продукт, ведь на сегодняшний день есть чем заменить сахар при панкреатите без ущерба вкусовым качествам.
При панкреатите важно придерживаться строгой диеты, которая включает в себя список дозволенных продуктов в зависимости от стадии заболевания и общего состояния больного. Если у пациента после панкреатита, который протекал в обостренной форме, функциональность эндокринных клеток осталась прежней, а поджелудочная железа имеет возможность выработать нужное количество инсулина, чтобы беспроблемно и без ущерба для здоровья переработать глюкозу, тогда ему разрешается включать в рацион сахар в разумных мерах.
Важно не злоупотреблять сахаром и употреблять его не больше 40 г в сутки, равномерно распределяя на день.
Магазинный ассортимент настолько велик, что можно без труда выбрать продукцию с сахарозаменителем. Это могут быть различные конфеты, напитки, печенья и даже варенья, в составе которых нет места сахару, а вместо него используют ксилит, сорбит или сахарин.
Эти заменители не несут опасности ни для диабетиков, ни для больных с воспаленной пищеварительной системой. Употреблять сахарный песок лучше всего в приготовленных компотах, суфле, морсах, киселях, вареньях и конфитюрах.
Если у больного, перенесшего острую фазу панкреатита, работоспособность эндокринных клеток не нарушилась, и железа не потеряла способность вырабатывать инсулин в необходимом количестве, то для таких людей вопрос об употреблении сахара не стоит слишком остро. Но и не стоит увлекаться, о своей болезни пациент должен помнить всегда.
В стадии ремиссии сахар можно вернуть в рацион полностью, как в естественном состоянии, так и в блюдах. Но суточная норма продукта не должна превышать 50 грамм, а распределить ее нужно равномерно на все приемы пищи. А идеальным вариантом для больных панкреатитом будет употребление сахара не в чистом виде, а в составе:
- киселей,
- фруктово-ягодных изделий,
- конфитюров,
- суфле,
- желе,
- варенья,
- морсов,
- компотов.
Если сладкого хочется больше, чем можно, в кондитерских отделах магазинов можно приобрести продукцию на основе заменителя сахара. Сегодня кондитерские фабрики производят всевозможные пирожные, конфеты, печенье, напитки и даже варенье, в которых сахара нет вообще. Вместо него в состав изделий входят:
- сахарин,
- сорбит,
- ксилит.
Эти сладости можно употреблять без ограничений, они не могут навредить ни людям с проблемами поджелудочной железы, ни диабетикам. Что можно говорить о влиянии сахара на панкреатит, если даже здоровая поджелудочная железа противится сахару. При этом заболевании употребление данного продукта может обернуться усугублением воспалительного процесса.
Сахар относится к дисахаридам, а это сложные углеводы, с которыми больной поджелудочной железе справляться очень нелегко.
Механизм развития панкреатического сахарного диабета
При недостатке или низкой биологической доступности инсулина поджелудочная железа подвергается существенным изменениям.
Отмечается деформация островков Лангерганса. За счет дистрофического поражения уменьшаются размеры эндокринных клеток. Часть из них погибает.
Последующие патологические изменения развиваются по двум сценариям. Первый вариант приводит к панкреатиту. Второй вызывает гибель органа. Следовательно, диабет не только изменяет работу поджелудочной железы, но и способен ее уничтожить.
Поскольку орган вырабатывает биологически активные вещества, управляющие обменными процессами, его функциональные изменения в виде снижения или остановки продукции инсулина классифицируют как диабет. Сбой обмена углеводов первого типа считается опасным.
Больной использует ежедневные инъекции инсулина.
Без достаточного количества гормона процесс преобразования глюкозы становится невозможным, повышенный сахар крови выводится через мочу.
По статистике до 70% пациентов, страдающих гипергликемией, сталкиваются с развитием хронического воспаления пищеварительного органа.
Какие анализы при панкреатите сдаются и как расшифровываются?
Анализы при панкреатите необходимы, для того чтобы установить правильный диагноз и назначить эффективное лечение. Воспалительный процесс, ведущий к дегенеративным изменениям тканей поджелудочной железы и влияющйй на ее функцию, называется панкреатитом.
Особенности строения и функций железы таковы, что даже при устранении первичных симптомов заболевания изменения, произошедшие в тканях железы, не исчезают, а продолжают прогрессировать.
Начальная стадия заболевания хронического панкреатита может протекать длительный период почти бессимптомно, проявляясь только при усилении патологических факторов влияния. При прогрессировании изменений симптомы беспокоят больного постоянно, изменяясь только по силе проявления.
Диагностика
Если присутствует хотя бы один из симптомов, то можно предположить наличие изменений в железе и пройти комплексную диагностику. Диагностические мероприятия включают:
- общий и биохимический анализы крови;
- анализ мочи;
- анализ кала;
- анализ слюны.
Перечисленные исследования относятся к обязательным. В некоторых случаях для уточнения диагноза врач может назначить дополнительные анализы:
- исследование сока поджелудочной железы;
- пробу Ласуса;
- гликоамизаземическую пробу;
- прозериновый тест;
- эластазный тест.
Данные анализов
| Объект исследования | Показатель нормы | Объективный показатель |
| 1 | 2 | 3 |
| Лейкоциты | 4-9,0×10 9/л | превышают во много раз |
| СОЭ | 2-15 мм/ч | значительно дольше |
| Антиген поджелудочной железы | — | острый панкреатит — есть хронический -нет |
| 1 | 2 | 3 |
| Сахар крови | 3,5-5,9 ммоль/л | повышен |
| Холестерин | 3,0-5,9 ммоль/л | понижен |
| α 2- глобулины | 7-13% | снижены |
| Амилаза | 28-100 ед/л | ед/л |
| Липаза | 22-193 Ед/л | повышен |
| Трипсин | 10-60 мкг/л | повышен |
| С — реактивные белки | 150 мг/л | повышен |
| Билирубин конъюгированный | — | повышен |
| 1 | 2 | 3 |
| Амилаза мочи | 0,48 — 0,72 | есть |
В анализе кала у больных панкреатитом обнаруживаются непереваренные кусочки пищи, цвет каловых масс — серый, с блестящей жирной поверхностью.
В слюне исследуется амилаза. При остром панкреатите содержание амилазы увеличивается, при хроническом уменьшается.
Проток железы открывается в двенадцатиперстную кишку. Из нее с помощью зонда отбирается секрет поджелудочной железы, состав и количество ферментов в которой свидетельствуют о патологии. При оценке результатов анализов нужно обратить внимание на уровень амилазы и липазы. Также о патологии говорит повышенный уровень бикарбонатов и ферментов.
Расшифровка результатов
Оценивая результаты анализа крови, следует обратить внимание на следующее:
- Повышение уровня ферментов, связанных с функцией печени, и билирубина подтверждает наличие панкреатита и конкрементов в желчном пузыре.
- Повышенный уровень сахара свидетельствует об изменении структуры поджелудочной железы.
- Изменение уровня α-амилазы в крови после нагрузки железы глюкозой (глюкоамилаземическая проба) показывает, насколько изменились функции железы. При повышении активности амилазы в 4-5 раз можно утверждать о наличии панкреатита.
- Прозериновый тест показывает степень структурного поражения поджелудочной железы. После введения ингибитора холинэстеразы прозерина осуществляется мониторинг уровня α-амилазы. При превышении нормы в 2-3 раза и отсутствии тенденции к снижению можно утверждать об изменении тканей железы. При склерозе тканей уровень α-амилазы не изменяется после введения ингибитора.
- Анализ крови выявляет повышение уровня лейкоцитов, СОЭ и С-реактивного белка, что указывает на наличие воспалительного процесса. Реже наблюдается снижение количества эозинофилов.
- Снижение активности α-амилазы ниже нормы свидетельствует о полном распаде (некрозе) железы.
- При обострении процесса в сыворотке крови отмечается снижение уровня кальция ниже 2 мМ/л, уровня магния и хлоридов.
- Повышение уровня эластазы-1 в крови свидетельствует об остром течении заболевания, наличии очагов некроза. Наиболее показателен уровень эластазы нейтрофилов, но в настоящее время такой анализ проводят только передовые лаборатории.
- Соотношение форменных элементов крови и ее жидкой части (гематокрит) позволяет судить о водно-электролитном дисбалансе.
- При снижении уровня гемоглобина и эритроцитов можно заподозрить геморрагическое осложнение заболевания.
Показатели клинического анализа подтверждают или опровергают наличие воспаления тканей. Наиболее важен и информативен результат биохимического исследования крови — он показывает функциональные нарушения органа.
Полезное видео о хроническом панкреатите, его лечении и диете
Своевременное лечение панкреатита на ранних стадиях позволит избежать осложнения в виде диабета. Если все же предотвратить последний не удалось, борьба с недугами отнимет немало времени и сил. Но вести ее нужно любой ценой, ведь повышенная гликемия разрушающе действует на все системы и органы, провоцируя отмирание тканей, которое является необратимым процессом.
Основная цель лечения заключается в торможении деградации поджелудочной. Этому способствует прием гормональных лекарств (статинов), помогающих железе нормально функционировать и замедляющих отмирание клеток. Также, как правило, назначаются специализированные ферменты, обеспечивающие нормализацию углеводного обмена.
Если имеет место сахарный диабет первого типа необходимы регулярные инъекции инсулина. На начальной стадии заболевания второго типа поможет таблетированная противодиабетическая терапия.
Источник


