Международная классификация острого панкреатита

Атлантская классификация острого панкреатита (ОП) — это международная мультидисциплинарная классификация тяжести острого панкреатита. Она является результатом работы международной группы экспертов и была представлена в 1992 году на международном симпозиуме в Атланте, США, а в 2012 году была пересмотрена. Эта классификация опирается на патоморфологические особенности разных типов острого панкреатита с учетом длительности его течения.
Согласно Атлантской классификации, чтобы поставить диагноз ОП, требуется наличие двух из следующих трех признаков:
- характерная абдоминальная боль (постоянная сильная эпигастральная боль, часто с иррадиацией в спину, с острым началом);
- показатели сывороточной липазы (амилазы) по крайней мере в 3 раза выше верхней границы нормы;
- характерные признаки ОП при КТ с контрастным усилением либо, реже, магнитно-резонансной томографии (МРТ) или трансабдоминальном УЗИ.
То есть, если диагноз острого панкреатита установлен на основании клинической картины и повышения уровня активности ферментов, необязательно немедленно проводить лучевую диагностику для его подтверждения.
АК выделяет следующие морфологические типы ОП:
- интерстициальный отечный панкреатит
- некротизирующий панкреатит, который, в свою очередь, подразделяют на:
- панкреатический паренхиматозный некроз
- перипанкреатический некроз
- панкреатический паренхиматозный некроз в сочетании с перипанкреатическим некрозом (наиболее часто встречаемый)
Все типы некротизирующего панкреатита могут быть стерильными или инфицированными; главным признаком, указывающим на инфицированность при доступных методах визуализации является образование пузырьков газа.
Для определения тяжести процесса нужно учесть наличие местных и общих осложнений.
Местные осложнения:
- острое перипанкреатическое скопление жидкости;
- панкреатическая псевдокиста;
- острое некротическое скопление и отграниченный некроз; а также
- нарушение эвакуации из желудка, тромбоз селезеночной и воротной вен и некроз ободочной кишки;
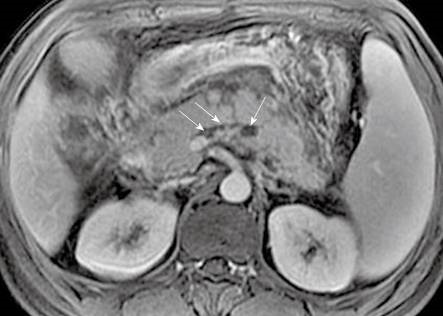
Рисунок 1 | Острый панкреатит, осложнившийся тромбозом селезеночной вены у мужчины 30 лет.
На аксиальной постконтрастной Т1ВИ можно увидеть дефекты наполнения в вовлеченных в процесс участках селезеночной вены (стрелки).
Определение как морфологического типа, так и местных осложнений во многом опирается на данные лучевых методов — и о них мы поговорим подробнее ниже.
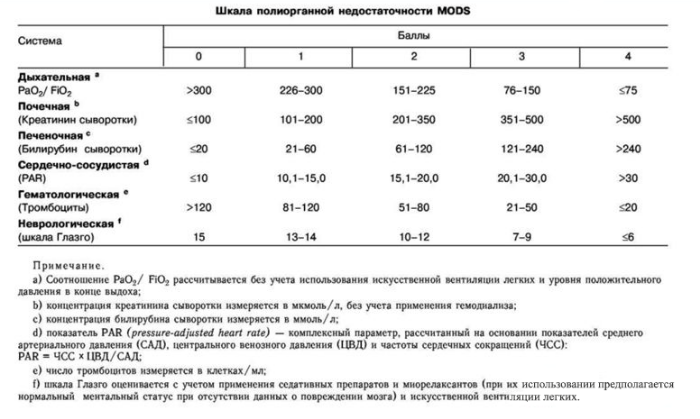
Общими осложнениями называют явления полиорганной недостаточности, которые могут быть переходящими (т. е. разрешаться в течение 48 часов) либо хроническими. Обострение уже существовавших сопутствующих заболеваний, таких как ишемическая болезнь сердца (ИБС), хронические заболевания легких, развившиеся вследствие ОП, также определяется как системное осложнение. Для определения органной недостаточности должны быть оценены три системы органов: дыхательная, сердечно-сосудистая и почечная. С этой целью используется модифицированная шкала Marshall (Табл. 1). Если имеется 2 и более баллов по данной шкале — присутствует органная недостаточность.
Таблица 1 | Шкала Marshall
По степени тяжести острый панкреатит (ОП) делится на легкий, средней тяжести и тяжелый.
- легкий ОП — нет признаков органной недостаточности, локальных или системных осложнений.
- средней тяжести ОП — признаки органной недостаточности, которая разрешается в течение 48 часов (преходящая органная недостаточность) и/или локальных или системных осложнений без продолжающейся органной недостаточности.
- тяжелый ОП — продолжающаяся более 48 часов органная недостаточность. Развитие инфицированного некроза у пациентов с продолжающейся органной недостаточностью связано с крайне высокой смертностью.
Поговорим о том, что представляют собой разные морфологические типы острого панкреатита и как они выглядят при лучевом исследовании.
Сразу оговоримся, что методом выбора в данном случае является КТ с контрастированием; УЗИ — зачастую менее информативный метод. МРТ выполняется реже из-за дороговизны и меньшей доступности метода, но может быть назначена в случае наличия противопоказаний к КТ (детский возраст, беременность, аллергические реакции на ионные контрастные вещества).
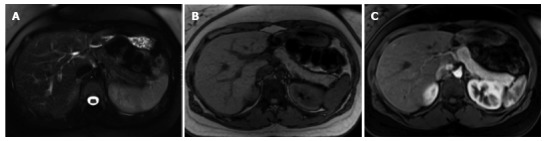
Рисунок 2 | Нормальная картина поджелудочной железы.
Т2ВИ с подавлением сигнала от жира (А) и GRE out-of-phase Т1ВИ (В) и постконтрастные Т1ВИ (С) в портовенозную фазу контрастирования.
Интерстициальный отечный панкреатит
Является воспалением паренхимы ПЖ и перипанкреатических тканей, но без видимых признаков тканевого некроза.
При КТ проявляется диффузным (редко — локальным) увеличением ПЖ в размерах, с гомогенным среднеинтенсивным накоплением контрастного вещества. Перипанкреатическая жировая клетчатка может выглядеть слегка «замутненной» или демонстрировать легкую тяжистость.
УЗИ-признаками являются увеличение размеров и гипоэхогенность ткани железы.
На МР-томограммах в Т1 взвешенных изображениях хорошо заметны увеличение размеров железы и размытость ее внешних границ; Т2-взвешенные томограммы (особенно с подавлением сигнала от жира) очень чувствительны и демонстрируют усиление сигнала от отечной ткани. Накопление контраста также гомогенное, может быть слегка пониженным в сравнении с картиной неизмененной поджелудочной железы.
Магнитно-резонансная холангиопанкреатография (МРХПГ) является крайне ценным методом для диагностики билиарного панкреатита: желчные конкременты четко визуализируются в виде участков «выпадения» сигнала.
Некротизирующий панкреатит
Процесс некроза, который может вовлекать либо ткань ПЖ и перипанкретические ткани, либо только перипанкертическую ткань, либо, реже всего, только паренхиму ПЖ.
Основной симптом некроза при КТ и МРТ с внутривенным контрастированием — область нарушения перфузии, т. е. зона, не накапливающая контрастное вещество; в первые недели эта область может выглядеть гетерогенно накапливающей контрастный препарат, а по прошествии времени (как правило, около недели) от начала симптомов формируются отграниченные области, которые явно не демонстрируют контрастного усиления.
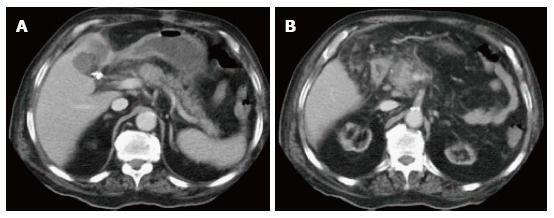
Рисунок 3
На аксиальных КТ-сканах в портовенозную фазу на уровне головки поджелудочной железы определяется участок нарушения перфузии, который не распространяется за пределы железы.
Лучше всего оценивать эти изменения на артериальной фазе контрастирования (наиболее ярко разница заметна в поздней артериальной и портовенозной фазах, когда неизмененная ткань ПЖ накапливает контрастный агент особенно интенсивно. Поздняя артериальная фаза (при КТ) наступает через 30–35 секунд после инъекционного или 15–20 секунд после болюсного введения контрастного препарата; должно определяться интенсивное контрастное усиление артерий и паренхимы органа; может также определяться незначительное количество контраста в портальной вене (из-за чего эта фаза также называется ранней портовенозной).
Обнаруженную по прошествии недели от начала симптомов область ткани ПЖ без контрастного усиления следует считать некрозом.
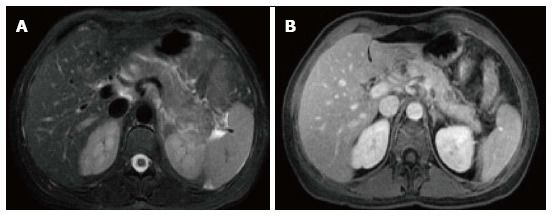
Рисунок 4 | Аксиальные спин-эхо Т2ВИ с подавлением сигнала от жира (А) и GRE Т1ВИ в портовенозную фазу контрастирования (В).
В проксимальной части хвоста железы определяется участок низкого Т2 сигнала, который демонстрирует снижение накопления контрастного препарата. Также можно увидеть тяжистость окружающей жировой клетчатки.
При развитии изолированного перипанкреатического некроза сама ткань ПЖ может выглядеть так же, как при интерстициальном панкреатите.
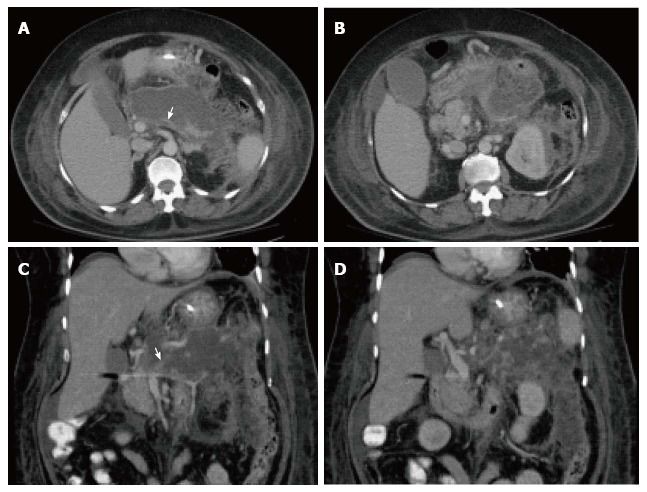
Рисунок 5 | Аксиальные (А, В) КТ-сканы в позднюю артериальную фазу контрастирования и их корональные (С, D) реконструкции.
Тело и хвост поджелудочной железы не накапливают контрастный препарат (полностью замещены некрозом). Гетерогенная область некроза и воспаления перипанкреатической жировой клетчатки. Стрелка указывает на тромбированную селезеночную вену (локальное осложнение процесса).
УЗИ:
При ОП одним из наиболее частых местных осложнений является образование жидкостных коллекторов; Атлантская классификация выделяет следующие их типы:
- жидкостное скопление, сопутствующее интерстициальному отечному панкреатиту
- острое перипанкреатическое скопление жидкости
- панкреатическая псевдокиста (формируется через 4 недели)
- жидкостное скопление, сопутствующее некротическому панкреатиту
- острое некротическое скопление
- отграниченный некроз (формируется через 4 недели)
Острое перипанкреатическое скопление жидкости
Может быть обнаружено в первые 4 недели от начала клинической картины. Выглядит как скопление гомогенного жидкостного содержимого без внутреннего солидного компонента. Оно ограниченно фасциальными пространствами брюшины и не имеет собственных стенок. Чаще всего локализуются в области малого сальника и переднем параренальном пространстве, однако могут «мигрировать» в области малого таза и средостения.
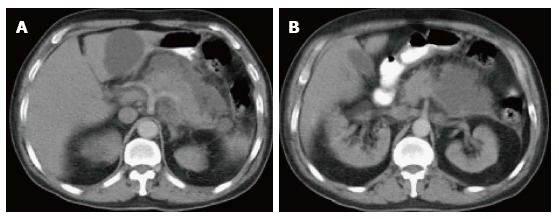
Рисунок 6 | На аксиальных КТ-сканах в портовенозную фазу поджелудочная железа слегка увеличена и несколько гетерогенно накапливает контрастное вещество.
Вентральнее железы можно увидеть скопление гомогенной жидкости без видимых стенок. Содержимое скопления не накапливает контраст. Эти признаки характерны для острого перипанкреатического скопления жидкости.
Около половины ОПСЖ формируется в первые 48 часов от начала процесса и разрешаются самостоятельно в течении месяца. При отсутствии осложнений и клинических проявлений не требуют хирургического вмешательства.
При КТ жидкостное содержимое низкой плотности (HU), на МР-томограммах — гиперинтенсивного сигнала в Т2 и гипоинтесивного (особенно заметно на фоне интенсивного сигнала от окружающей жировой клетчатки) — в Т1 и градиент-эхо.
Панкреатическая псевдокиста
О псевдокисте можно говорить через 4 недели от начала процесса — она представляет собой сохраняющееся скопление жидкости без солидного компонента, ограниченное четко определяемой стенкой.
При КТ стенки псевдокисты демонстрируют накопление контраста, больше выраженное в паренхиматозную фазу (что отражает присутствие грануляционной ткани). При МРТ же контрастное усиление можно заметить уже на ранних постконтрастных сканах, а своего пика оно достигает по прошествии около 5 минут после введения, что характерно для фиброзной ткани. Содержимое кисты не накапливает контраст.
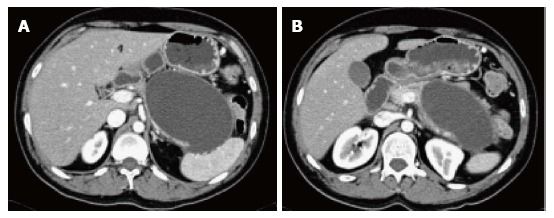
Рисунок 7 | Аксиальные КТ-сканы в позднюю портовенозную фазу контрастирования.
Определяется крупная овальной формы с четкими стенками псевдокиста, расположенная спереди тела и хвоста ПЖ, связанная с масс-эффектом на прилежащие отделы кишечника и ткань железы.
Иногда псевдокисты могут сообщаться с протоком поджелудочной железы, и обнаружение этой связи (при помощи МРХПГ) полезно для дальнейшего ведения пациентов.
Большинство псевдокист разрешаются спонтанно. Частым осложнением является инфицирование, которое может проявить себя наличием пузырьков газа. Однако отсутствие последних не исключает наличия осложнений; при клиническом подозрении стоит провести аспирационную биопсию содержимого.
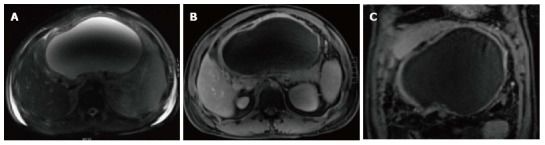
Рисунок 8
Аксиальные Т2 спин-эхо Т2ВИ (А), аксиальные и корональные постконтрастные 3D-GRE T1ВИ (В, С) демонстрируют наличие крупного жидкостного образования с четко определяемыми стенками (последние накапливают контрастное вещество) в области малого сальника. Содержимое гомогенное (гиперинтенсивная область в вентральных отделах обусловлена артефактом).
Диагноз: псевдокиста.
Острое некротическое скопление
Обнаруживается в первые 4 недели; важно помнить, что острое некротическое скопление может сопровождать только некротизирующий панкреатит. Некроз может вовлекать как паренхиму железы, так и перипанкреатическую клетчатку. Характерным КТ-признаком является наличие солидных компонентов в жидкостном скоплении; эти компоненты могут быть разных размеров и количества, а сами скопления могут быть как единичными, так и множественными.
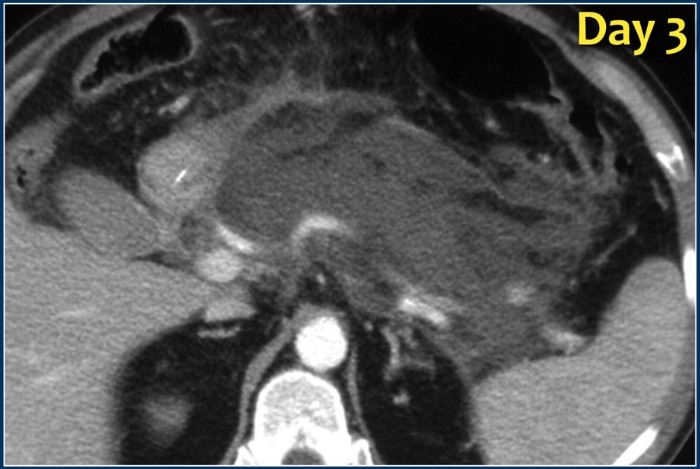
Рисунок 9
На аксиальном КТ-скане можно заметить скопление неоднородного жидкостного содержимого впереди от поджелудочной железы, большая часть паренхимы которой не накапливает контрастное вещество.
В первую неделю может быть сложно отличить некротическое скопление от перипанкреатического скопления жидкости — оба могут выглядеть как гомогенное жидкостное содержимое повышенной плотности; но по прошествии времени некротические включения становятся более заметными. МРТ и УЗИ также могут быть полезны для определения солидного содержимого.
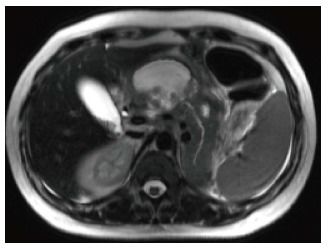
Рисунок 10 | Острое некротическое скопление.
Аксиальное турбо-спин-эхо Т2-взвешенное изображение. Впереди от поджелудочной железы определяется жидкостное скопление (гиперинтенсивного МР-сигнала), которое начинается от области шеи железы, которое сообщается с главным протоком железы. На фоне жидкостного содержимого можно увидеть включения низкого в Т2 сигнала — некротический детрит.
Отграниченный некроз
Формируется через 4 недели от начала процесса; является скоплением жидкости с солидными включениями, которое обязательно связано с некротизирующим панкреатитом и имеет сформированные стенки. Внутреннее солидное содержимое не накапливает контрастное вещество, стенки образования — накапливают так же, как и стенки псевдокисты.
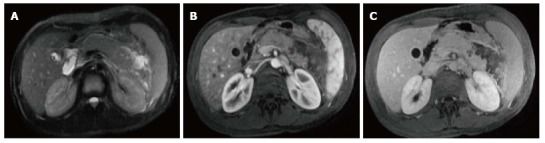
Рисунок 11 | Отграниченный некроз.
Аксиальные Т2 спин-эхо Т2ВИ (А), аксиальные и корональные постконтрастные 3D-GRE T1ВИ (В, С). В области перехода тела железы в хвост визуализируется область низкого в Т2 сигнала, которой на постконтрастных сканах соответствует зона нарушения перфузии. Также можно увидеть ограниченное стенкой скопление гетерогенного жидкостного содержимого.
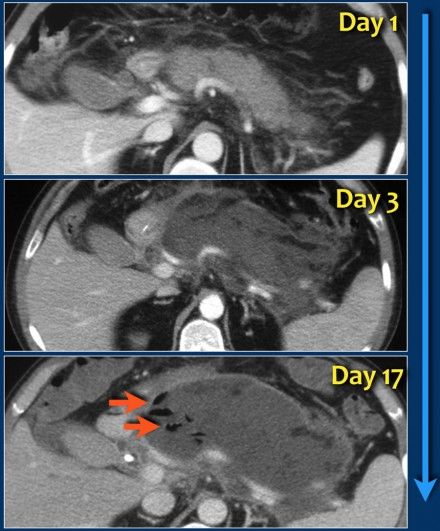
Рисунок 12 | Развитие инфицированного отграниченного некроза
На аксиальном постконтрастном КТ-скане, сделанном в первый день начала клинической картины железа выглядит диффузно увеличенной, окружающая жировая клетчатка тяжиста. При исследовании, проведенном на третий день вся ткань железы практически не накапливает контрастное вещество (некротизирующий панкреатит). На семнадцатый день можно увидеть сформированный, ограниченный стенкой коллектор с неоднородным содержимым, внутри которого визуализируются пузырьки газа (стрелка) — признак инфицированного некроза.
Тактика радиолога
Как уже было сказано, визуализация является необходимой для подтверждения диагноза ОП только если клинические и лабораторные данные сомнительны.
Однако лучевая картина в первые сутки от начала клинических проявлений может сбивать с толку: зачастую области некроза еще не успели сформироваться. Поэтому рентгенологу позволительно быть «ленивым» и не рекомендовать проведение КТ с контрастированием только что поступившему пациенту, а отложить процедуру (помните о лучевой нагрузке и возможных реакциях гиперчувствительности на контрастное вещество!). Наиболее четкая картина перфузионных нарушений формируется по прошествии недели от начала клинических проявлений
А вот в случаях, когда подозревается билиарный панкреатит, не стоит откладывать проведение МРХПГ, т.к. более ранняя экстракция конкремента улучшает прогноз для пациента.
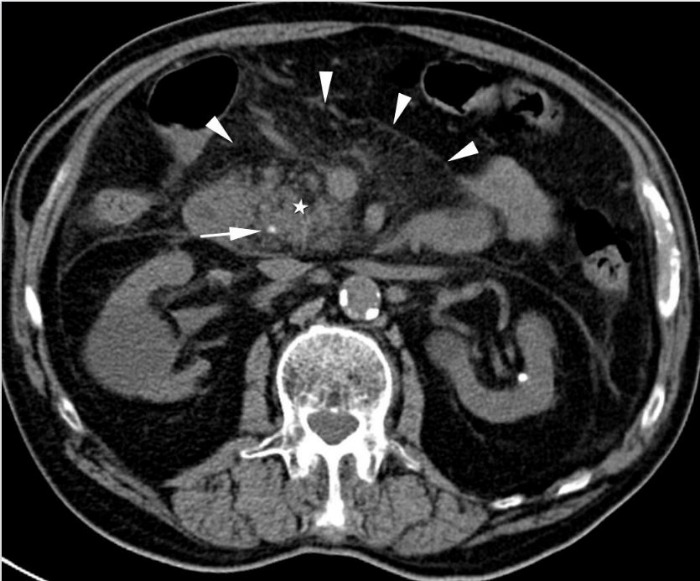
Рисунок 13 | Холедохолитиаз.
На нативном аксиальном КТ определяется плотный конкремент в общем желчном протоке на уровне головки ПЖ (звездочка). Тяжистость перипанкреатической жировой клетчатки говорит об интерстициальном панкреатите.
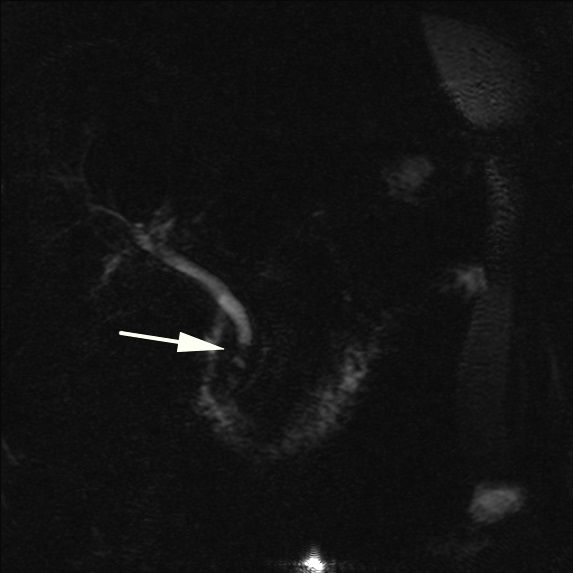
Рисунок 14
МРХПГ показала наличие конкремента в общем желчном протоке (стрелка, указывающая на дефект наполнения).
Источники
- Banks P. A. et al. Classification of acute pancreatitis—2012: revision of the Atlanta classification and definitions by international consensus //Gut. – 2013. – Т. 62. – №. 1. – С. 102-111.
- Федоровский В. В. СОВРЕМЕННАЯ МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ ОСТРОГО ПАНКРЕАТИТА-ОЧЕРЕДНОЙ ПЕРЕСМОТР //Journal of Siberian Medical Sciences. – 2015. – №. 3.
- Busireddy K. K. et al. Pancreatitis-imaging approach //World journal of gastrointestinal pathophysiology. – 2014. – Т. 5. – №. 3. – С. 252.
- O’Connor O. J., McWilliams S., Maher M. M. Imaging of acute pancreatitis //American Journal of Roentgenology. – 2011. – Т. 197. – №. 2. – С. W221-W225.
- Xiao B., Zhang X. M. Magnetic resonance imaging for acute pancreatitis //World journal of radiology. – 2010. – Т. 2. – №. 8. – С. 298.
- Олег Круглов. Радиография; Пересмотренная Атлантская классификация острого панкреатита — https://radiographia.info/article/peresmotrennaya-atlantskaya-klassifikaciya-ostrogo-pankreatita
- Thomas Bollen, Marieke Hazewinkel and Robin Smithuis. The radiology assistant; Pancreas — Acute Pancreatitis 2.0 — 2012 Revised Atlanta Classification of Acute Pancreatitis — https://www.radiologyassistant.nl/en/p550455dae5806/pancreas-acute-pancreatitis-20.html
- также по материалам ECR online 2018: W. Schima; Vienna. AT A-675 — A. Understanding the Atlanta 2012 classification of acute pancreatitis
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
Международные
классификации панкреатита
Отсутствие
классификации, пригодной для клинического
применения стало причиной созыва первой
международной конференции в Марселе
(1963), инициатором которой был Sarles H.
Результатом работы интернациональной
группы экспертов-панкреатологов стала
первая международная классификация,
включающая в основном клинические
категории. Она отличалась простотой и
получила широкое признание за рубежом.
Лишь через 20 лет, ввиду дальнейшего
углубления представлений об остром
панкреатите, возникла необходимость
ее пересмотра на международных
конференциях в Кембридже в 1983 году и
вновь в Марселе — в 1984 .
Международная Марсельская (1963)
классификация панкреатита
В
соответствии с соглашениями, принятыми
на этой конференции, рассматриваются
4 формы панкреатита: острый, рецидивирующий,
хронический рецидивирующий и хронический.
Таблица
1. Подразделение
форм панкреатита в соответствии с
решениями международных конференций
МЕЖДУНАРОДНЫЕ | |
Марсель, | Кембридж, |
|
|
Марсель, | Атланта, |
|
|
Международные
классификации отличаются не только
рубрикацией спектра форм панкреатита,
но и их определениями, приведенными в
таблице 2.
На
Кембриджской конференции основное
внимание участников было сфокусировано
на характеристике анатомических
структур поджелудочной железы при
хроническом поражении этого органа.,
способах их выявления и объективной
оценки, применения полученных данных
для категоризации патологического
состояния.
Участники
Кембриджской конференции не смогли
сформулировать определение промежуточной
– рецидивирующей формы, но отметили,
что острый панкреатит может рецидивировать
и что у больного хроническим панкреатитом
могут возникать обострения.
В
Кембридже и Марселе (1984) были сформулированы
близкие по содержанию клинические
описания острого панкреатита. В Кембридже
в определение тяжелого ОП введено
понятие «system failure» – «недостаточность
систем органов». Ни одна из этих
конференций не выработала определений
осложнений острого панкреатита,
соответствующих потребностям клинической
практики.
В
1988 г. Glazer G. сформулировал основные
проблемы, классификации ОП:
Морфологические
изменения, не всегда дают надежное
указание о вероятном исходе;Макроскопическая
или радиологическая семиотика поражений
ПЖ не всегда соответствуют гистологическим
изменениям и бактериологическим
данным;Объективным
критериям для разграничения «легкого»
и «тяжелого» ОП, отражающим «системные
нарушения», недостает точности и
градации интенсивности указанных
нарушений, как в целом, так и по-системно;В
определениях местных осложнений
используются недостаточно четко
определенные термины «абсцесс» и
«инфицированные скопления жидкости».
Вместе
с тем, Марсельские и Кембриджская
конференции обозначили «смену вех» в
панкреатологии и, прежде всего – в
классификациях острого и хронического
панкреатита. На смену многоцветному
«калейдоскопу» терминов были предложены
взвешенные, согласованные международными
группами экспертов, критериально
определенные категории, предопределяющие
выбор подхода к лечению этих заболеваний.
Следует
признать, что эти классификации еще
далеки от совершенства, недостаточно
знакомы отечественным авторам, чему
способствует недостаточная информация
о них в панкреатологической литературе
на русском языке.
Попытка
устранить эти недостатки предпринята
Glazer G. в предложенной им в современной
клинико-морфологической
классификации,
отвечающей принципам, используемых
международными группами экспертов.
Анализ
классификаций острого панкреатита
показывает, что наиболее противоречивым
моментом в них является определение
гнойных форм. Для их характеристики
используются 12 терминов. Путаница
усугубляется добавлением терминов
“первичный” и “вторичный”, попытками
учета морфологических и топографо-анатомических
вариантов инфекционной патологии ПЖ,
тяжести клинического течения в ранние
сроки заболевания, размеров и расположения
абсцессов, выделения групп с различными
путями проникновения инфекции в
патологический очаг. С другой стороны,
терминологический “калейдоскоп”
обусловлен изменением свойств патологии,
увеличением ее частоты, разнообразия
и тяжести в зависимости от характера
лечения в ранние сроки заболевания.
Таблица
2. Определения
форм панкреатита в соответствии с
решениями международных конференций
МЕЖДУНАРОДНЫЕ |
Марсель, |
|
Кембридж, |
|
Марсель, |
|
Атланта, |
|
Не
меньшее число «синонимов» (18) обнаруживается
и при описании «геморрагического
панкреатита».
Неточность
нозологических определений форм и
осложнений острого панкреатита,
сдерживающая развитие методов их
лечения, стала предметом рассмотрения
международной конференции в Атланте
(1992) (таблицы 1 и 2). Решением конференции
рекомендовано различать две формы
инфекционных осложнений при ОП:
«Инфицированный
некроз» (Infected necrosis)
— подвергающийся колликвации и/или
нагноению, бактериально обсемененный
инфильтрированный некротический
массив ПЖ и/или забрюшинной клетчатки,
не имеющий отграничения от здоровых
тканей».«Панкреатический
абсцесс» (Pancreatic abscess) —
отграниченное внутриабдоминальное
скопление гноя, обычно вблизи от ПЖ,
не содержащее некротических тканей
или содержащее их в незначительном
количестве и возникающее как осложнение
острого панкреатита ».
Следует
отметить, что по определению, и
характеристикам, установленным в ходе
последующих исследований, термин
«инфицированный некроз» значительно
ближе к термину «гнойно-некротический
панкреатит», широко используемому в
отечественной литературе с начала 70х
гг., чем к более популярному на Западе
термину «панкреатический абсцесс».
Участники
конференции в Атланте также утвердили
определения «острого панкреатита»,
«тяжелого острого панкреатита», «легкого
острого панкреатита», «острых скоплений
жидкости», «панкреатического некроза»
и «острой псевдокисты». Не рекомендовано
употребление терминов, допускающие
неоднозначное толкование, например,
таких как «флегмона» и «геморрагический».
В отечественной литературе мы не нашли
публикаций, знакомящих с этими
определениями, в связи с чем приводим
их по материалам «United Kingdom guidelines for the
management of acute pancreatitis», опубликованными
Glazer G. и Mann D.V. 1998 г. от имени рабочей
группы Британского общества
гастроэнтерологов.
«Острый
панкреатит
— острый воспалительный процесс
поджелудочной железы с разнообразным
вовлечением других региональных тканей
или отдаленных систем органов».«Тяжелый
острый панкреатит (Severe acute pancreatitis)
— сопровождается недостаточностью
органов и/или местными осложнениями,
такими как некроз (с инфекцией), ложной
кистой или абсцессом. Чаще всего это
является следствием развития некроза
поджелудочной железы, хотя и больные
отечным панкреатитом могут иметь
клинические признаки тяжелого
заболевания».«Легкий
острый панкреатит (Mild acute pancreatitis)
— связан с минимальными нарушениями
функций органов и беспрепятственным
выздоровлением. Преобладающим
проявлением патологического процесса
является интерстициальный отек
(поджелудочной) железы».«Острые
скопления жидкости (Acute fluid collections)
— возникают на ранних стадиях развития
острого панкреатита, располагаются
внутри и около поджелудочной железы
и никогда не имеют стенок из грануляционной
или фиброзной ткани».«Панкреатический
некроз (Pancreatic necrosis)
— диффузная или очаговая зона (зоны)
нежизнеспособной паренхимы поджелудочной
железы, которая (которые), как правило,
сочетаются с некрозом перипанкреальной
жировой клетчатки».«Острая
ложная киста (Acute pseudocyst)
— скопление панкреатического сока,
окруженное стенкой из фиброзной или
грануляционной ткани, возникающее
после приступа острого панкреатита.
Формирование ложной кисты продолжается
4 и более недель от начала острого
панкреатита».
Практическое
значение решений конференции в Атланте
состоит в том, что приведенные дефиниции
касаются патологогических состояний,
являющихся «узловыми точками»
лечебно-тактических и диагностических
алгоритмов. «Определения» включают
лишь важнейшие — отличительные свойства
понятия — его дискриминанты, на выявление
которых нацеливаются методы диагностики.
Эта
международная классификация позволяет
формировать более однородные группы
в контролируемых исследованиях, четче
оценивать результаты применени
