Малоинвазивной диагностике и лечении острого панкреатита и его осложнений
Лечебная тактика
при остром панкреатите.
Больные с подозрением на
острый панкреатит должны быть в
экстренном порядке
госпитализированы в
хирургический стационар.
Пациенты с деструктивной формой острого
панкреатита нуждаются в лечении в
условиях реанимационного отделения.
Основными задачами лечения острого
панкреатита являются:
1. Подавление аутоферментной агрессии
и воспалительного процесса в ткани
поджелудочной железы.
2. Предупреждение и лечение панкреатогенной
токсемии, осложнений и нарушений всех
видов обмена.
3. Профилактика и лечение перитонита и
парапанкреатита.
4. Предупреждение и лечение постнекротических
осложнений.
Основные
направления и методы комплексной терапии
деструктивного панкреатита включают:
1.Интенсивную
корригирующую терапию
(поддержание оптимального уровня
доставки кислорода с помощью инфузионной,
кардиотонической и респираторной
терапии).
2.Методы
экстракорпоральной детоксикации
(гемо- и
лимфосорбция, гемо- и плазмофильтрация,
плазмаферез) и энтеросорбции. Однако,
в настоящее время алгоритм экстракорпоральной
и энтеральной детоксикации окончательно
не разработан, что требует проведения
дальнейших доказательных исследований.
3.
Блокаду секреторной функции ПЖ и
медиатоза.
С этой целью в первую очередь целесообразно
применение препаратов соматостатина/октреотида.
При отсутствии этих средств возможно
использование антиметаболитов
(5-фторурацил). Отсутствие доказательных
данных об эффективности ингибиторов
протеаз при
панкреонекрозе не позволяет рекомендовать
в настоящее время их дальнейшее
клиническое применение.
4.Антибактериальная
профилактика и терапия.
Данные
микробиологических исследований
являются основой выбора антибактериальных
препаратов при панкреонекрозе, спектр
действия которых должен охватывать
грамотрицательные и грамположительные
аэробные и анаэробные микроорганизмы
— возбудителей
панкреатогенной инфекции. Это соответствует
выбору эмпирического режима
антибактериальной профилактики и
терапии при панкреонекрозе.
Важнейшей
детерминантой эффективности действия
антибиотиков является их способность
селективно проникать в ткани ПЖ через
гемато-панкреатический барьер.
В зависимости от
различной пенетрирующей способности
в ткани ПЖ выделяют три группы
антибактериальных препаратов:
Группа
I.
Концентрация аминогликозидов,
аминопенициллинов и цефалоспоринов
первого поколения после внутривенного
введения не достигает в тканях
поджелудочной железы минимальной
подавляющей концентрации (МПК) для
большинства бактерий.
Группа
II
представлена антибактериальными
препаратами, концентрация которых после
внутривенного введения превышает МПК,
которая эффективна для подавления
жизнедеятельности некоторых, но не всех
часто встречающихся при панкреатической
инфекции микроорганизмов
— защищенные
пенициллины широкого спектра:
пиперациллин/тазобактам и
тикарциллин/клавуланат; цефалоспорины
III поколения:
цефоперазон и цефотаксим; цефалоспорины
IV поколения
(цефепим).
III
группу
составляют фторхинолоны (пипрофлоксацин,
офлоксацин и особенно пефлоксацин) и
карбапенемы (меропенем, имипенем/циластатин),
которые создают максимальные концентрации
в панкреатических тканях, превышающие
МПК, для большинства возбудителей
инфекции при панкреонекрозе. Метронидазол
также достигает бактерицидной концетрации
в тканях ПЖ для анаэробных бактерий,
поэтому может быть использован как
компонент комбинированной антибактериальной
терапии (цефалоспорин
+ метронидазол).
• При
отечном панкреатите антибактериальная
профилактика не показана.
• Диагноз
панкреонекроза является абсолютным
показанием к назначению антибактериальных
препаратов (группа
II и
III), создающих
эффективную бактерицидную концентрацию
в зоне поражения со спектром действия
относительно всех этиологически значимых
возбудителей.
• Дифференцировать
сразу цель назначения антибиотиков при
панкреонекрозе
-профилактическую
или лечебную
— во многих
случаях крайне сложно, учитывая высокий
риск инфицирования некротической ПЖ и
сложности его документации
клинико-лабораторными и инструментальными
методами в реальном режиме времени.
• Развитие
при панкреонекрозе нередко фатального
сепсиса требует немедленного назначения
антибактериальных средств с максимальным
эффектом и минимальным побочным
действием.
• Фактор
эффективности должен доминировать по
отношению к фактору
стоимости.
Препаратами выбора
как для профилактического, так и лечебного
применения являются:
• карбапенемы,
• фторхинолоны
(особенно пефлоксацин)+метронидазол,
• цефалоспорины
Ш-ГУ поколения+метронидазол,
• защищенные
пенициллины (пиперациллин/тазобактам,
тикарциллин/клавуланат).
Принимая
во внимание роль интестиногенной
транслокации бактерий в патогенезе
инфекционных осложнений панкреонекроза,
в схему антимикробной терапии целесообразно
включение режима селективной деконтаминации
кишечника (в частности, пероральное
введение фторхинолонов (пефлоксацин,
ципрофлоксацин)).
Панкреонекроз
является фактором риска развития
грибковой суперинфекции, что определяет
целесообразность включения антифунгальных
средств (флуконазол) в программу лечения
больных панкреонекрозом.
Продолжительность
антибактериальной терапии при
панкреонекрозе определяется сроками
полного регресса симптомов системной
воспалительной реакции.
Учитывая
динамику патологического процесса при
панкреонекрозе от стерильного к
инфицированному и часто многоэтапный
характер оперативных вмешательств для
эффективной антибактериальной терапии
следует предусмотреть возможность
смены нескольких режимов.
5.
Нутритивная поддержка при остром
панкреатите
Нутритивная
поддержка показана при тяжести состояния
больного панкреатитом по шкале Ranson
>2 баллов, по шкале АРАСНЕ
II > 9
баллов, при верификации клинического
диагноза панкреонекроза и/или наличие
полиорганной недостаточности. При
верификации отечной формы панкреатита
и наличие положительной динамики в его
комплексном лечении в течение
48-72 часа,
через
5-7 дней
показано естественное питание.
Эффективность
полного парентерального питания при
панкреонекрозе сомнительна. Это
объясняется следующими отрицательными
эффектами полного парентерального
питания: усиление энтерогенной
транслокации бактерий, развитие
ангиогенной инфекции, имун-носупрессии
и высокой стоимости метода. В этой связи,
на сегодняшний день, более целесообразным
и эффективным при панкреонекрозе считют
проведение энтерального питания в
ранние сроки заболевания через
назоеюнальный зонд установленный
дистальнее связки Трейца эндоскопическим
путем или во время операции. В случае
развития толерантности к энтеральному
питанию (увеличение уровней амилаз- и
липаземии, стойкий парез кишечника,
диарея, аспирация), у больных панкреонекрозом
показано проведение тотального
парентерального питания.
Хирургическое
лечение панкреонекроза.
В
отношении принципов дифференцированного
хирургического лечения панкреонекроза
и его септических осложнений имеются
принципиальные различия. Они касаются
оптимальных сроков и режимов оперативного
вмешательства, доступов, видов операций
на ПЖ, желчевыводящей системе, методов
дренирующих операций забрюшинного
пространства и брюшной полости.
Показанием к
операции при панкреонекрозе является:
• Инфицированный
панкреонекроз и/или панкреатогенный
абсцесс, септическая флегмона забрюшинной
клетчатки, гнойный перитонит независимо
от степени полиорганных нарушений.
• Стойкая
или прогрессирующая полиорганная
недостаточность, независимо от факта
инфицирования, несмотря на комплексную
интенсивную консервативную терапию в
течение
1-3 суток,
что свидетельствует об обширном некрозе
ПЖ и забрюшинной клетчатки или высоком
риске развития панкреатогенной инфекции.
• Оперативное
лечение показано больным, у которых по
данным КТ-ангиографии масштаб некроза
превышает
50% паренхимы
ПЖ и/или диагностировано распространение
некроза на забрюшинное пространство,
что соответствует высокому риску
инфицирования и фатальных системных
осложнений.
• Панкреатогенный
(ферментативный, абактериальный)
перитонит является показанием к
лапароскопической санации и дренированию
брюшной полости.
Факт
инфицирования некротических тканей
является важным, но не единственным
показанием к операции, особенно в ранние
сроки заболевания.
Большую
роль в объективизации показаний к
операции играет использование интегральных
шкал оценки тяжести состояния больного
с деструктивным панкреатитом.
Методы
хирургического лечения широко варьируют,
что определяется динамикой
патоморфологического процесса в ПЖ,
забрюшинной клетчатке и брюшной полости.
Техническое решение этапа некрсеквестрэктомии
однотипно, поэтому особое значение
необходимо придавать выбору метода
дренирующих операций в забрюшинном
пространстве, так как избранный уже на
первой операции метод дренирования
существенно определяет выбор режима
оперативной тактики.
В
настоящее время используют три основных
метода
дренирующих операций
при панкреонекрозе, которые обеспечивают
различные условия для дренирования
забрюшинного пространства и брюшной
полости в зависимости от масштаба и
характера поражения ПЖ, забрюшинной
клетчатки и брюшной полости.
Предлагаемые
методы дренирующих операций включают
определенные технические способы
наружного дренирования различных
отделов забрюшинной клетчатки и брюшной
полости, что обязательно предполагает
выбор определенных тактических
режимов повторных вмешательств:
• программируемых
ревизий и санаций всех зон некротической
деструкции и инфицирования в различных
отделах забрюшинного пространства («по
программе»)
• неотложных
и вынужденных повторных вмешательств
(«по требованию») вследствие
имеющихся и/или развившихся осложнений
(продолжающаяся секвестрация, неадекватное
дренирование, кровотечение и т.д.) в
динамике патоморфологической трансформации
зон некроза/инфекции в забрюшинном
пространстве и брюшной полости.
Методы
дренирующих операций забрюшинного
пространства при панкреонекрозе
классифицируют следующим образом:
• «Закрытый»
• «Открытый»
• «Полуоткрытый»
I.
«Закрытый»
метод дренирующих операций
включает активное дренирование
забрюшинной клетчатки и брюшной полости
в условиях анатомической целостности
полости сальниковой сумки и брюшной
полости. Это достигается имплантацией
многоканальных,
силиконовых дренажных конструкций для
введения антисептических растворов
фракционно или калельно в очаг деструкции
(инфекции) с постоянной активной
аспирацией. «Закрытый» метод
дренирования предполагает выполнение
повторных вмешательств только «по
требованию». Контроль за очагом
деструкции/инфекции и функцией дренажей
осуществляется по результатам УЗИ, КТ,
видеооптической техники, фистулографии.
Целесообразно
применение методов лапароскопической
«закрытой» бурсооментоскопии и
санации сальниковой сумки. С использованием
лапароскопической техники выполняют
лапароскопию, декомпрессию желчного
пузыря, санацию и дренирование брюшной
полости, и далее с использованием
специально разработанного инструментария
из мини-лапаротомного доступа осуществляют
осмотр ПЖ, некрсеквестрэктомию в полном
объеме и формируют панкреатооментобурсостостому.
Начиная с
3-5 дня после
операции, с интервалом
1-3 суток
выполняют этапную санацию. В межоперативном
периоде проводят лаваж полости сальниковой
сумки.
Применяют
методы эндоскопического дренирования
и санации забрюшинного пространства
через поясничный внебрюшинный доступы.
Все большее распространение получают
малоинвазивные хирургические методы
чрескожного пункционного дренирования
парапанкреатической зоны и других
отделов забрюшинной клетчатки, желчного
пузыря под контролем УЗИ и КТ. Малоинвазивные
вмешательства легко выполнимы,
малотравматичны и эффективны при
обоснованном показании и соблюдении
методологии. При неэффективности
вышеперечисленных методов дренирования
при панкреонекрозе показана лапаротомия.
Основными
показаниями к «открытому» и
«полуоткрытому» методу дренирования
забрюшинного пространства являются:
• крупномасштабные
формы панкреонекроза в сочетании с
поражением забрюшиннойой клетчатки;
• инфицированный
панкреонекроз и панкреатогенный абсцесс
в сочетании с крупноочаговыми формами
инфицированного панкреонекроза;
• релапаротомия
после неэффективного «закрытого»
или «полуоткрытого» методов
дренирования.
II.
«Открытый» метод дренирующих
операций
при панкреонекрозе предполагает
выполнение программируемых ревизий и
санаций забрюшинного пространства и
имеет два основных варианта технических
решений, определяемых преимущественным
масштабом и характером поражения
забрюшинного пространства и брюшной
полости. Этот метод включает:
• панкреатооментобурсостомию+люмботомию
(рис. 13, 14);
• панкреатооментобурсостомию
+лапаростомию.
Показанием
к панкреатооментобурсостомии+люмботомии
является инфицированный и стерильный
распространенный панкреонекроз в
сочетании с поражением парапанкреатической,
параколической и тазовой клетчатки.
Панкреатооментобурсостому формируют
путем подшивания фрагментов
желудочно-ободочной связки к париетальной
брюшине в верхней трети лапаротомной
раны по типу марсупиализации и
дренированием всех зон некроза/инфекции
дренажами Пенроза в комбинации с
многопросветными трубчатыми конструкциями.
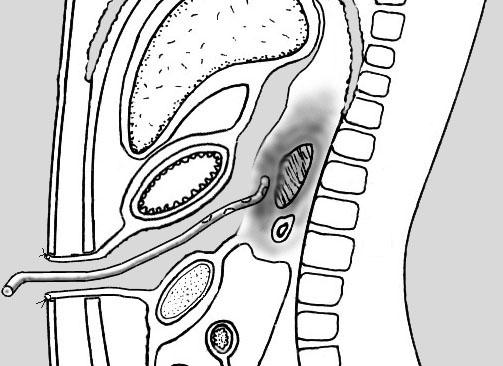
Рис.
13. Дренирование сальниковой сумки через
оментопанкреатобурсостому.
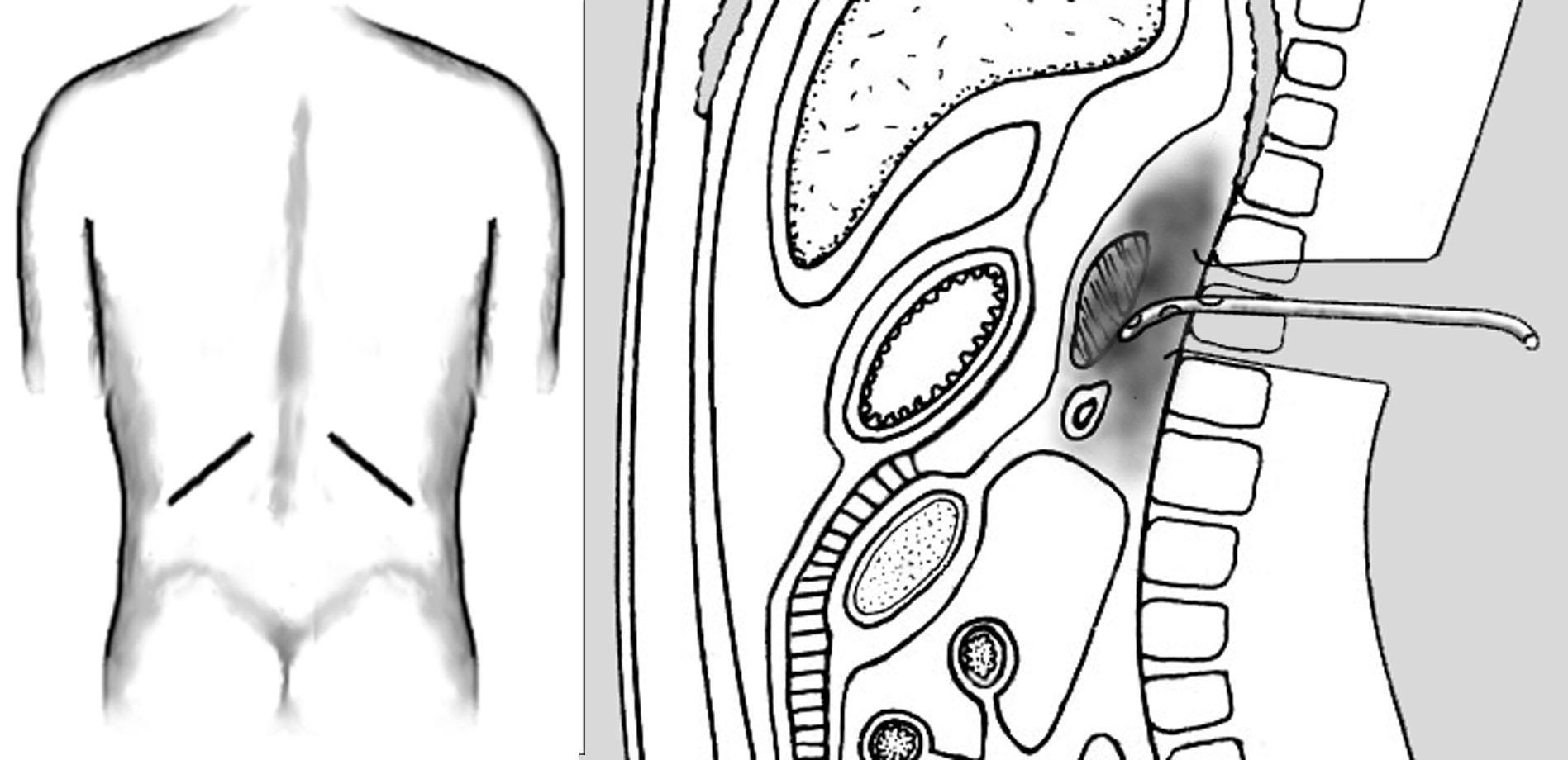
Рис.
14. Дренирование парапанкреатических
пространств (Б) через поясничный доступ
(А).
Дренаж
Пенроза, именуемый в отечественной
литературе как «резиново-марлевый
тампон», пропитывают антисептиками
и мазями на водорастворимой основе
(«Левосин», «Левомеколь»). Такая
хирургическая тактика обеспечивает в
последующем беспрепятственный доступ
к этим зонам и выполнение адекватных
некрсеквестрэктомий в программируемом
режиме с интервалом
48-72 часа.
Этапная замена дренажей Пенроза позволяет
устранить их существенный недостаток,
связаный с кратковременной дренажной
функцией и экзогенным (ре)инфицированием.
По мере очищения забрюшинной клетчатки
от некрозов и детрита, при появлении
грануляционной ткани показан переход
к «закрытому» методу дренирования.
При
развитии распространенного гнойного
перитонита и крайней степени тяжести
состояния больного при распространенном
и/или инфицированном панкреонекрозе
(тяжелый сепсис, септический шок, АРАСНЕ
II > 13
баллов, Ranson
> 5 баллов)
показана лапаростомия. проведение
программируемых санаций забрюшинной
клетчатки и брюшной полости через
12-48 часов.
III.
«Полуоткрытый» метод дренирования
при панкреонекрозе предполагает
установку -рубчатых многопросветных
дренажных конструкций в комбинации с
дренажем Пенроза. В этих условиях
лапаротомную рану ушивают послойно, а
комбинированную конструкцию дренажей
выводят через широкую контраппертуру
в пояснично-боковых отделах живота
(люмботомия). Такого рода операции
получили название «традиционных»,
когда смена дренажных конструкций, как
правило, отсрочена на
5-7 суток.
При крупномасштабном некрозе и
секвестрации, сложной топографии
формируемых каналов зачастую создаются
условия для неадекватного дренирования
очагов некроза/инфекции и повторные
операции у 30-40%
больных выполняют с опозданием во
времени в режиме «по требованию».
Поэтому для предупреждения этих
осложнений потенциал дренирования
забрюшинной клетчатки можно повысить,
если производить адекватную замену
дренажей в режиме «по программе»,
т.е. не реже чем через
48-72 часа,
пропитывать дренаж Пенроза антисептическими
растворами, совмещать с сорбентами или
мазями на водорастворимой основе
(«Левосин»/»Левомеколь»).
Реализация адекватной хирургической
тактики в условиях -«полуоткрытого»
метода наружного дренирования при
панкреонекрозе достигается выполнением
только программируемых оперативных
вмешательств. Режим «по требованию
в этой ситуации следует признать не
эффективным, не имеющим ни теоритического,
ни практического обоснования.
Следует
особо отметить, что представленные
методы «закрытого» и «открытого»
дренирования забрюшинной клетчатки не
являются конкурирующими, так как при
соблюдении методологии и обоснованных
показаниях призваны обеспечить адекватную
и полную санацию всех зон некротической
деструкции и панкреатогенной инфекции.
В
заключении необходимоособо
отметить,
что дальнейший прогресс в улучшении
результатов комплексноголечения
деструктивного панкреатита определяется
совместной работой хирургических
коллективов Российской Федерации.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Острый
панкреатит – это деструктивное
поражение паренхимы поджелудочной
железы, окружающих тканей и органов
аутолитического характера, к которым
в последующем присоединяется воспаление.
Фазы
течения острого панкреатита
1-ая
фаза – ферментативная — первые пять
суток, происходит формирование
панкреонекроза, развитие эндотоксикоза.
У некоторых развивается полиорганная
недостаточность и эндотоксиновый шок.
Выделяют
две клинические формы:
а —
Тяжёлый панкреатит. Морфологическим
субстратом является распространённый
панкреонекроз (крупноочаговый и
тотально-субтотальный).
б —
Нетяжёлый панкреатит. Панкреонекроз
либо не образуется (отёк поджелудочной
железы), либо носит ограниченный характер
и широко не распространяется (очаговый
панкреонекроз до 1 см).
2-ая фаза –
реактивная — развивается на 2-ой неделе,
характеризуется реакцией организма на
сформировавшиеся очаги некроза.
Клинической формой этой фазы является
парапанкреатический инфильтрат
(оментобурсит). Клиника — длительный
болевой синдром, повышенная температура
(37,5-38), пальпируемый в верхних отделах
брюшной полости болезненный инфильтрат,
явления гастродуоденальной динамической
непроходимости.
3-я
фаза — расплавление и секвестрации —
начинается с 3-ей недели, может длиться
несколько месяцев. Секвестры в
поджелудочной и в забрюшинной клетчатке
начинают формироваться с 14-х суток.
Возможно два варианта течения:
а
— Асептические расплавление и секвестрация
– это стерильный панкреонекроз.
Характеризуется образованием
постнекротических кист и свищей.
б — Септические
расплавление и секвестрация – это
инфицированный панкреонекроз и некроз
парапанкреальной клетчатки с дальнейшим
развитием гнойных осложнений. Клиника
— гектическая температура тела, озноб,
артериальная гипотензия и полиорганные
нарушения.
Клинической
формой данной фазы являются
гнойно-некротический парапанкреатит
и его собственные осложнения
(гнойно-некротические затёки, абсцессы
забрюшинного пространства и брюшной
полости, гнойный оментобурсит, гнойный
перитонит, аррозионные и желудочно-кишечные
кровотечения, дигестивные свищи, сепсис).
Панкреатогенный
абсцесс (абсцесс поджелудочной железы,
сальниковой сумки, забрюшинной клетчатки)
— появляются гектическая лихорадка,
озноб, пальпируемый болезненный
инфильтрат, не имеющий тенденции к
уменьшению.
Псевдокиста
характеризуется длительным болевым
синдромом в эпигастрии, симптомами
дуоденальной непроходимости и появлением
в верхних отделах живота объёмного
пальпируемого округлого плотноэластического
образования.
Исходы
острого панкреатита — псевдокисты,
панкреатические свищи, хронический
панкреатит, сахарный диабет и
дислипопротеидемия. При полном устранении
билиарной или алиментарной причины,
функции органа полностью восстанавливаются
29. Тактика лечения острого панкреатита в зависимости от фазы течения заболевания.
Острый
панкреатит – это деструктивное
поражение паренхимы поджелудочной
железы, окружающих тканей и органов
аутолитического характера, к которым
в последующем присоединяется воспаление.
Лечение
в ферментативную фазу:
Для
лечения нетяжёлого панкреатита достаточно
проведения базисного лечебного комплекса:
1)
голод (не менее 2-4 суток)
2)
зондирование и аспирация желудочного
содержимого
3)
местная гипотермия (холод на живот)
4)
анальгетики ненаркотические (Анальгин
внутримышечно или внутривенно по 2 мл
50% раствора через 6-8 часов; трамадол по
50-100 мг внутривенно или внутримышечно
через 6-8 часов)
5)
анальгетики наркотические при выраженном
болевом синдроме (тримепередин подкожно
или внутривенно по 1 мл 1% или 2% через 6
часов).
6)
спазмолитики — папаверина гидрохлорид
2 мл 2% раствора внутримышечно, дротаверин
по 40-80 мг 1-3 раза в сутки внутримышечно,
внутривенно)
7)
инфузионная терапия в объёме 40 мл на 1
кг массы тела с форсированием диуреза
в течение 24-48 часов
Инфузионные
растворы: 0,9% раствор хлорида натрия, 5%
или 10% растворы декстрозы; плазмозаменители.
Антисекреторная
и антиферментная терапия:
1)
Контрикал не менее 50 тысяч единиц, в
течение первых 5 суток заболевания
2)
Гордокс не менее 500 тысяч единиц
внутривенно, в течение первых 5 суток
заболевания
3)
октреотид подкожно, по 100 мкг 3раза в
день
4)
омепразол по 20 мг 2 раза в день
5)
фамотидин внутривенно, по 40 мг 2 раза в
день.
При
отсутствии эффекта в течение 6 часов и
наличии хотя бы одного из признаков
тяжёлого панкреатита следует констатировать
тяжёлый панкреатит и перевести больного
в отделение реанимации и интенсивной
терапии.
Лечения
в реактивную фазу (перипанкреатический
инфильтрат):
Лапаротомия
на второй неделе выполняется только
при осложнениях (деструктивный холецистит,
желудочно-кишечное кровотечение, острая
кишечная непроходимость), которые
невозможно устранить эндоскопически.
У
большинства лечение консервативное:
1)
продолжение базисной инфузионно-трансфузионной
терапии
2)
лечебное питание (диета № 5) или энтеральная
нутриционная поддержка
3)
антибиотикотерапия (цефалоспорины
3-4-го поколений или фторхинолоны в
сочетании с метронидазолом, препараты
резерва карбапенемы)
4)
иммуномодуляция (два подкожных или
внутривенных введения ронколейкина по
250 000 ЕД (при массе тела менее 70 кг) или
500 000 ЕД (при массе тела более 70 кг) с
интервалом в 2-3 дня)
Лечение
в фазе гнойных осложнений (гнойно-некротический
парапанкреатит и инфицированный
панкреонекроз):
При
гнойных осложнениях показано хирургическое
вмешательство, целью которого является
санация поражённой забрюшинной клетчатки.
Вмешательство включает раскрытие,
санацию и дренирование поражённой
забрюшинной клетчатки. Основным методом
санации гнойно-некротических очагов
является некрсеквестрэктомия, которая
может быть как одномоментной, так и
многоэтапной.
В
послеоперационном периоде показана
комплексная терапия:
1)
энтеральная нутриционная поддержка
(через зонд, введенный в тонкую кишку
за связку Трейца)
2)
антибиотикотерапия по показаниям
3)
иммунокоррекция:
—
при тяжёлом сепсисе и при угрозе
септического шока — заместительная
терапия иммуноглобулинами для
внутривенного введения в сочетании с
применением гормонов
—
при стойком и выраженном синдроме
системной воспалительной реакции —
антицитокиновая терапия (ингибиторы
протеаз, эфферентные процедуры)
Соседние файлы в предмете Факультетская хирургия
- #
- #
- #
- #
- #
- #
- #
Источник