Лекарственный панкреатит и гепатит
Как правило, заболевание начинают лечить медикаментозными средствами, какие лучше использовать – зависит от особенностей пациента и степени прогрессирования недуга. Сегодня существует масса препаратов, которые успешно борются с подобной проблемой. Но стоит отметить, что прежде чем лечить панкреатит, нужно полностью обследовать свой организм для постановки окончательного диагноза.
Лечение панкреатита медикаментами
Лечение данного заболевания направлено на устранение воспалительных изменений в органе, снятие болевого синдрома, нормализацию пищеварения, а также оно предполагает купирование сопутствующих симптомов. С этой целью используют лекарственные средства из группы холинолитиков, Н2-блокаторов, спазмолитиков, ферментов, в отдельных случаях необходимо применение антибактериальных препаратов. Как влияет каждое из вышеперечисленных средств – рассмотрим дальше более подробно.
Н2-блокаторы
Медикаменты из этой группы способствуют снижению продукции соляной кислоты. Подобное влияние необходимо для того, чтобы разгрузить поджелудочную железу и предотвратить выделение её ферментов. Подобными свойствами обладают такие препараты: Фанитидин, Ранитидин, Омепразол, Низатидин.
- Ранитидин может вводиться внутримышечно, внутривенно, а также приниматься в виде таблеток. Последние пациент должен применять независимо от употребления продуктов питания дважды в сутки.
- Омепразол вводится раз в сутки путём внутривенного капельного введения, также может использоваться в виде капсул, таблеток.
Чтобы добиться выздоровления больного, препараты Н2-блокаторы необходимо использовать на протяжении 14 дней. Их прием может сопровождаться следующими побочными действиями:
- Аллергическими проявлениями.
- Выпадением волос.
- Тошнотой.
- Склонностью к запорам.
- Нарушением работы сердца.
- Снижением сексуального влечения, нарушением менструального цикла среди женщин.
Данные медикаменты нельзя использовать детям младше 12 лет, в период беременности, лактации, при нарушении функций печени.
Холинолитики
Медикаментозное лечение панкреатита предусматривает обязательное применение этих средств. Они способствуют нормализации функций пищеварительной системы, а также предотвращают воздействие ацетилхолина и холиномиметиков. К этому ряду относится:
- Платифиллин.
- Хлорозин.
- Метацин.
- Атропин.
- Спазмолитин.
Антацидные средства
Воспалительный процесс в поджелудочной железе нередко сопровождается патологией желудка, при которой происходит повышенное выделение соляной кислоты. С целью её нейтрализации, а также для образования защитного барьера на стенках органа показано применение антацидных препаратов. При панкреатите, как правило, используют невсасывающиеся медикаменты этой группы: Фосфалюгель, Маалокс, Алюмаг, Палмагель, Алтацид. В их составе присутствует гидроксид магния и алюминия, чем и обусловлено их положительное воздействие.
Эти препараты нельзя применять при почечной недостаточности, дефиците фосфора, при кормлении грудью, в период беременности. Кроме того, эти таблетки нельзя применять людям, которые не переносят галактозу и фруктозу.
Что касается препарата Фосфалюгель, то он может назначаться детям с полугода, также разрешён кормящим мамочкам и беременным женщинам. Практически не сопровождается побочными эффектами. Иногда может вызвать развитие запора.
Спазмолитики
В большинстве случаев заболевание сопровождается болевым синдромом. Для его купирования назначаются спазмолитики. Они способствуют устранению спазма гладкой мускулатуры. Кроме того, эти лекарства используют для лечения панкреатита и холецистита, ведь эти патологии зачастую развиваются вместе. К этой группе относятся: Риабал, Но-шпа, Спазмолин, Спазмомен, Дротаверин, Папаверин и другие. Последний может вызвать побочные эффекты со стороны работы сердечнососудистой системы.
Ферментные препараты
К ряду ферментов относятся такие препараты как Панзинорм, Фестал, Креон, Энзистал, Панкурмен, Панкреатин. В их составе присутствуют липаза, амилаза и протеаза. Подобный состав медикаментов обеспечивает следующее влияние на состояние здоровья пациента:
- Борется с диспепсическими расстройствами.
- Нормализует переваривание пищи.
- Способствует правильному всасыванию органических веществ.
- Облегчает работу поджелудочной железы.
Когда необходимы антибактериальные средства?
Начинают лечение заболевания с приёма вышеперечисленных препаратов. Если же при соблюдении всех назначений врача на протяжении нескольких дней облегчение не наступает, специалист может прописать антибиотики. Также эти лекарства при панкреатите применяют в случаях развития осложнений болезни. Они способствуют уничтожению бактериальной микрофлоры, которая может служить источником инфекции. Курс лечения данными медикаментами определяется в зависимости от тяжести патологии. В большинстве случаев он составляет 5 – 7 дней. Чтобы получить максимально быстрый эффект, антибактериальные средства вводят парентерально. Если заболевание протекает в тяжёлой форме, может применяться комбинированная терапия, которая предусматривает введение лекарства инъекционно, а также приём внутрь. Вместе с антибактериальными средствами показано применение пробиотиков, так как под влиянием первых гибнет абсолютно вся микрофлора кишечника, что способно спровоцировать расстройство работы пищеварительного канала. С этой целью назначают Йогурт, Линекс. Курс зависит от длительности лечения антибиотиками. В виде таблеток часто применяют такие средства:
- Амоксиклав. Оказывает противомикробное действие в кротчайшие сроки. Применяется 1 раз в сутки.
- Азитромицин. Имеет широкий спектр действия. Курс применения может составлять до 10 дней. Таблетки необходимо пить дважды в сутки после приёма пищи.
- Сумамед. Данное лекарственное средство широко используется для лечения панкреатита, так как даёт хороший эффект. Препарат принимается 2 раза в день.
- Абактал. Также даёт отличный эффект от лечения. Употреблять его нужно 1 раз в день, курс составляет 3 – 5 суток.
Для внутримышечного введения в большинстве случаев назначают такие средства:
- Доксициклин.
- Ампиокс.
- Цефтриаксон.
- Цефатоксим.
Любые антибактериальные средства должны использоваться исключительно по назначению врача и под его обязательным контролем, так как неправильное применение данных медикаментов способно ещё больше усугубить ситуацию.
Чтобы медикаментозное лечение принесло необходимый результат, пациенту нужно соблюдать строгую диету, которая предполагает отказ от жирных, жареных, острых блюд.
Лечение панкреатита лекарственными препаратами предполагает использование различных групп медикаментов. Подобный подход способен полностью избавить пациента от проблем с поджелудочной железой.
Источник
Многим людям, у которых есть проблемы с органами пищеварения, устанавливают сразу несколько патологий. Часто наблюдается гепатит при панкреатите, когда проблемы возникают в этих двух органах. Спровоцировать появление патологии могут вирусы (поражающие печень), интоксикационные процессы при других инфекциях, отравлениях, передозировках препаратов.
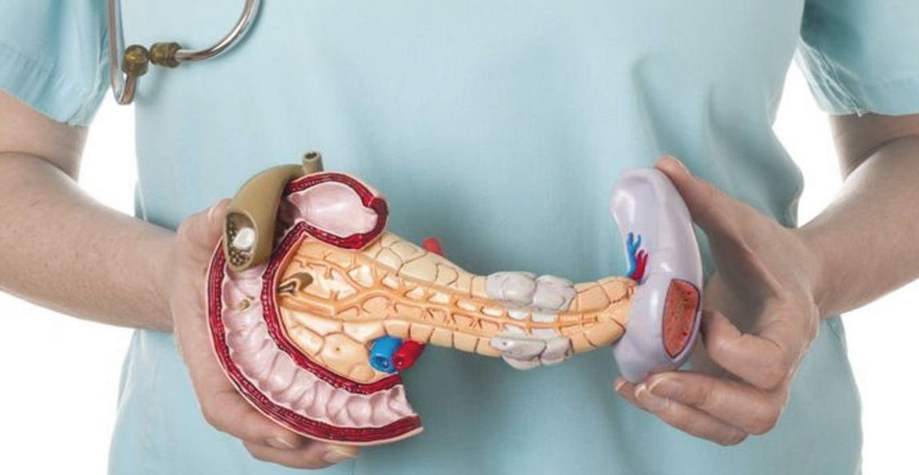
Взаимосвязь болезней
Не только причины, но и механизм развития заболеваний печени и поджелудочной железы похожи между собой. Сначала на клетки органа действуют повреждающие агенты, потом в ответ развивается процесс воспаления. Ткани отекают, а клеточные структуры подвергаются разрушению и замещению соединительной тканью.
Печень человека состоит из множества клеток, которые не имеют дифференциации. Они выполняют одновременно все функции – детоксикацию, аккумулирование ряда веществ и витаминов, участие практически во всех видах обмена. Поэтому компенсаторный потенциал печени велик, целые части ее берут на себя функцию поврежденных, и так может продолжаться длительное время. При своевременном лечении, соблюдении диеты и правильном образе жизни гепатоциты могут восстанавливаться.
При хроническом панкреатите возникает множество осложнений, в т. ч. язва, холецистит и гепатит. С другой стороны, заболевания печени могут становиться причиной панкреатита. На стадии хронизации патологических процессов становится невозможным выявление первичного заболевания. Все усилия врачей направляются на улучшение состояния больного с диагнозом гепатопанкреатит.
Что делать при приступе панкреатита
Приступ панкреатита требует оказания неотложной помощи. Он проявляется в виде опоясывающей боли, локализующейся в области подреберья, тошнотой, рвотой, напряжением мышц живота. При хроническом течении патологии боль соотносится с приемом пищи, особенно это касается жирного, жареного, острого. Ферментативная недостаточность органа приводит к вздутию живота, скоплению газов, поносу, отрыжке.
Во время приступа следует:
- полностью отказаться от приема любого вида пищи;
- соблюдать постельный режим;
- парентерально ввести анальгетик или спазмолитик;
- приложить холодный компресс на область проекции поджелудочной железы.
 Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Голодание следует продолжать 3 дня, потом в рацион постепенно вводить жидкую и протертую пищу. Одновременно необходимо принимать ферменты (Фестал, Панкреатин). Потом диета становится менее жесткой, но требует постоянного соблюдения.
Острый панкреатит протекает активно, при этом происходит расплавление тканей, железа начинает переваривать сама себя. Такое опасное состояние требует немедленной помощи в условиях стационара и даже реанимации. Тяжелый приступ хронического заболевания также лечится только специалистами.
В том случае, когда развивается реактивный панкреатит на фоне гепатита, следует особое внимание уделить лечению проблем с печенью. Для этого применяются:
- гепатопротекторы (Карсил, Эссенциале);
- диета с исключением жирной и жареной пищи;
- на время обострения рекомендуется покой.
При сильных болях используются спазмолитические средства (Дротаверин, Спазмалгон), одновременно облегчается пищеварение путем назначения препарата Креон, который имеет в составе необходимые ферменты.
Диета при панкреатите и гепатите
Важной составляющей частью лечения заболеваний органов пищеварения является правильно подобранная диета. Важно устранить все вредные блюда и ввести в рацион как можно больше важных веществ.

Полезные продукты
При гепатите и панкреатите можно употреблять следующие продукты:
- диетическое мясо и нежирную рыбу;
- несладкое печенье без добавления крема;
- подсушенный хлеб с добавлением отрубей;
- молоко и кисломолочные продукты с низким содержанием жира;
- сыр нетвердых и неострых сортов;
- молочные и овощные супы;
- овощи и фрукты (есть исключения);
- крупы, картофель в умеренных количествах;
- яйца (1 раз в неделю), белок можно ежедневно.

Принимать пищу следует мелкими порциями, между завтраком, обедом и ужином необходимо перекусывать овощами, не слишком сладкими или кислыми фруктами, травяным чаем с галетным печеньем, можно выпить обезжиренный кефир или йогурт.
Запрещенные продукты
Нельзя при воспалении печени и поражении поджелудочной железы использовать в меню следующее:
- алкоголь, газированные напитки, какао и кофе;
- сдобу и свежие хлебобулочные изделия из высшего сорта муки;
- холодный суп (окрошку, свекольник), а также первое блюдо на мясном или грибном бульоне;
- копчения, соления, маринады, консервацию;
- жирное мясо, рыбу и молочные продукты.

Рацион при острой и хронической форме панкреатита
Поражение поджелудочной железы во время острого приступа или обострения хронического панкреатита требует полного отказа от пищи на 2-4 дня, в зависимости от тяжести протекания. В это время можно только пить минеральную воду без газа (Боржоми, Славяновская, Смирновская, Ессентуки №20), некрепкий отвар шиповника или слабозаваренный чай.
После этого пациенту разрешается перейти на питание с максимальным механическим и термическим щажением. Калорийность пищи снижена, запрещено употреблять любые продукты, которые могут вызвать усиление секреторной функции желудка и поджелудочной железы. Разрешается прием жидких блюд и сладостей (мед, сахар, сок из фруктов, отвар черной смородины).
По мере снижения острых проявлений в рацион постепенно добавляются другие продукты. Человек переходит на диету №5. Диффузные изменения поджелудочной железы в результате воспаления не проходят, поэтому ограничение в питании следует соблюдать пожизненно.
Особенности беременности и родов
Течение беременности с одновременным наличием гепатита и панкреатита имеет свои особенности. В первые месяцы часто развивается токсикоз, который протекает гораздо тяжелее, чем у здоровых женщин. Наблюдаются тошнота и многократная рвота, усиливающиеся во время приема жирной пищи. Происходит снижение аппетита и массы тела. Состояние несколько стабилизируется во втором и третьем триместрах, и если нет осложнений, то такой женщине не запрещено рожать.
При обострении воспаления врачи часто пропускают заболевание, т. к. оно напоминает токсикоз. Поэтому важно при малейшем ухудшении состояния сразу обращаться к врачу. Для этого требуется дополнительная консультация гастроэнтеролога или терапевта, прохождение анализов (кал, биохимический анализ крови).
Беременным требуется соблюдать диету и проходить лечение, также как и другим пациентам. Но в этом случае следует учитывать, что некоторые препараты могут повлиять на развитие плода.
Если во время вынашивания плода развивается острая форма панкреатита, то в этом случае врачи рекомендуют прерывание до срока в 12 недель. Кесарево сечение делается только в случае крайней необходимости, при условии исключения инфекционного осложнения. Роды лучше всего проводить естественным путем.
В том случае, когда у беременной наблюдается панкреатит на фоне гепатита, вызванного вирусом, то ведение беременности зависит от разновидности патологии печени. Некоторые виды инфекционного заболевания могут представлять опасность для жизни и здоровья как матери, так и будущего ребенка.
Наиболее тяжело протекают вирусные гепатиты B, С, E и D. На их фоне может развиваться печеночная недостаточность, внутриутробная гибель плода, смерть матери в результате интоксикации или кровотечения в процессе родов.
Источник
Панкреатит – это воспаление поджелудочной железы. В калькулезной форме к этому процессу добавляется образование конкрементов – камней, состоящих из солей кальция. Понимание механизма возникновения заболевания и знание его клинических признаков помогут понять — чем опасен панкреатит для человека.
Отличия здоровой поджелудочной железы от железы, пораженной воспалительным процессом, возникающим по различным причинам
Симптомы заболевания
Панкреатит у каждого человека проявляется по-разному. Он может спровоцировать острый приступ боли, что требует срочной госпитализации или же в течение долгого времени мучить больного тошнотой. Все зависит от степени запущенности ситуации и формы заболевания. Для того чтобы понять — что такое панкреатит, чем и насколько он опасен для больного необходимо разобраться в механизме развития заболевания, его симптомах и возможных осложнениях. Наиболее часто панкреатит диагностируется с появлением симптоматики болезни.
Симптомами панкреатита являются:
- тошнота, особенно после употребления вредных продуктов;
- рвота;
- ощущение тяжести;
- боли в эпигастральной области;
- расстройства стула;
- нарушение пищеварения;
Симптомы панкреатита характерны и для других заболеваний ЖКТ, поэтому важно правильно провести дифференциальную диагностику
- снижение аппетита;
- потеря массы тела;
- отрыжка;
- повышенное газообразование в кишечнике, метеоризм;
- повышение температуры тела;
- желтушность склер и кожных покровов.
Прием алкоголя, жирной или жареной пищи усиливает проявление этих симптомов. Поджелудочная не справляется с выработкой ферментов для переваривания тяжелых продуктов, а конкременты блокируют поставку имеющегося секрета, вследствие чего развиваются осложнения по всему ЖКТ.
Причины развития
Спровоцировать развитие панкреатита могут уже имеющиеся заболевания, но основное влияние оказывает образ жизни человека.
Злоупотребление спиртным и жирной пищей – основные провоцирующие факторы заболевания
Основными причинами патологии являются:
- злоупотребление алкоголем;
- курение;
- переедание
- ожирение;
- частое употребление копченостей, жирной, соленой, острой и жареной пищи;
- влияние экологии;
- проблемы желчной системы;
- опухоли поджелудочной железы;
- патологии печени;
- нарушения работы ЖКТ;
- частый прием медикаментозных препаратов, антибиотиков;
- отравление.
Калькулезный панкреатит характеризуется возникновением конкрементов, которые могут располагаться в различных местах протоков
Панкреатит является сигналом о внутреннем разрушении организма. Если говорить о калькулезном типе, он провоцирует самопереваривание железы и соседних тканей, так как ферменты, предназначенные для расщепления пищи, не поступают в двенадцатиперстную кишку, а остаются заблокированными в органе, который их синтезирует.
Виды и стадии
Различают два основных вида панкреатита: острый и хронический. Каждый из них по-своему опасен и имеет свои последствия.
Острый панкреатит характеризуется острыми приступами боли и стремительным развитием. Симптомы проявляются ярко, наблюдается повышение температуры тела, рвота.
Состояние при остром панкреатите чревато интоксикацией, обезвоживанием организма и его истощением, поэтому нужно немедленно вызвать «скорую» для обеспечения госпитализации больного.
Хронический панкреатит может длительное время не проявлять себя. Он вызывает умеренный дискомфорт, а потому некоторые люди не сразу осознают, что имеют проблемы с поджелудочной железой. Симптомы обостряются после обильного застолья, приема алкоголя, некоторых лекарственных препаратов. При отсутствии раздражающего фактора болезнь может перейти в стадию ремиссии до следующего обострения.
Хронический панкреатит может быть следствием острого, а также развиваться как самостоятельное заболевание
По степени запущенности выделяют следующие типы панкреатита:
- Легкий. Симптомы имеют ненавязчивый характер и предоставляют больному минимум дискомфорта. При своевременном лечении железа не подвергается патологическим изменениям и полностью восстанавливает свое функционирование.
- Средний. Интенсификация признаков, при воздействии стимулирующих болезнь факторов состояние больного стремительно ухудшается.
- Умеренной тяжести. Без операции не обойтись, так как нужно предотвратить дальнейшее разрушение поджелудочной железы. Больного мучают сильные боли и рвота, пищеварение затруднено.
- Тяжелый. В органе происходят необратимые изменения, он перестает выполнять свои функции, развивается панкреонекроз.
Геморрагический некроз железы- наиболее опасный вид панкреонекроза
Чем раньше человек обратится за помощью врачей, тем больше шансов он имеет на восстановление функций поджелудочной.
Последствия острой формы
Чем же так опасен острый панкреатит для жизни человека? В первую очередь, он доставляет дискомфорт и сильную боль, что само по себе невыносимо. Если углубиться в суть процессов, происходящих в органе во время приступа, можно описать это так — происходит расщепление тканей железы и соседних органов, контактирующих с ферментами. Эти вещества активируются до поступления в кишечник, а потому попросту переваривают все, с чем взаимодействуют.
Осложнением ситуации является то, что эти же ферменты, а также поврежденные клетки попадают в кровоток и разносятся по организму. Воспалительный процесс может затронуть абсолютно любой орган, вплоть до мозга, не исключено развитие полиорганной недостаточности.
Одним из осложнений острой формы заболевания может стать полиорганная недостаточность, обусловленная распространением токсинов с током крови по всему организму
Жизнь человека при остром панкреатите находится под угрозой, если не предпринять соответствующие меры незамедлительно. Существует риск развития:
- сепсиса;
- внутреннего кровотечения;
- перитонита;
- шока;
- летального исхода.
Чем опасна хроническая форма
Хронический панкреатит сам по себе зачастую является осложнением после перенесенной острой формы. Его провоцирует недостаточное лечение и несоблюдение рекомендаций относительно дальнейшей профилактики.
Постоянное присутствие раздражающих факторов провоцирует медленное разрушение железы и прогрессирование воспалительного процесса, ведущее к повторным приступам острого панкреатита.
Кроме того, на этом фоне возможны такие негативные последствия, как:
- сахарный диабет;
При нарушении эндокринной функции железы возможно развитие сахарного диабета
- почечная и печеночная недостаточность;
- гнойные процессы;
- сепсис;
- непроходимость кишечника;
- доброкачественные образования;
- онкология;
- панкреонекроз;
- тромбоз селезеночной вены;
- распространение воспаления на другие органы, в том числе за пределами ЖКТ.
Так чем же все-таки наиболее опасен хронический панкреатит? Если вовремя не купировать воспаление и не перенаправить хронический панкреатит в стадию устойчивой ремиссии, железа постепенно будет разрушаться и в определенный момент может попросту отказать. Без секреции ее ферментов пищеварительный процесс, а следственно и поддержание жизни невозможно. Кроме того, калькулезная форма нередко преобразуется в злокачественную патологию.
Без лечения калькулезного панкреатита достаточно высок риск появления злокачественных опухолей железы
Помимо физиологических осложнений, влияние оказывает и психологический фактор. Постоянный дискомфорт, страх за свое здоровье и ограничения в гастрономическом плане приводят к тому, что у человека развивается депрессия, пропадает желание к активной жизни.
Лечение заболевания
Опасен ли острый панкреатит для жизни? Конечно! Такое заболевание является очень опасным, и важно как можно раньше приступить к его лечению. Это позволит снизить риски развития осложнений и приостановит процесс разрушения железы.
Острая форма патологии требует срочного врачебного вмешательства. В большинстве случаев пациент доставляется каретой «скорой помощи» из-за сильных болей и резкого ухудшения состояния.
От того, насколько быстро больному с острым панкреатитом будет оказана медицинская помощь, — зависит его жизнь
В некоторых случаях бывает достаточно медикаментозной терапии, но иногда для полноценного устранения проблемы необходимо хирургическое вмешательство. Его суть состоит в удалении поврежденных тканей и конкрементов, блокирующих протоки железы (при их наличии). В любом случае прописывается курс антибиотиков для купирования воспалительного процесса, назначаются анальгетики, спазмолитики, гормональные средства, инфузионная терапия.
Хронический панкреатит требует продолжительного лечения с исключением влияния раздражающих факторов, которые могут спровоцировать повторный приступ.
Для поддержания нормального самочувствия необходимо придерживаться специальной диеты. Это лечебный стол №5 или №5а. Он предполагает следующее:
- исключение вредной тяжелой пищи;
- исключение алкоголя, газированных напитков, крепкого чая и кофе;
- ограничение сладостей и сдобы;
- овощи требуют термической обработки;
Даже разрешенные при панкреатите овощи недопустимо употреблять в сыром виде – их необходимо отваривать либо готовить на пару
- рекомендуются слизистые каши и ненаваристые супы, пюре, кисели;
- продукты отвариваются или готовятся на пару и перетираются в пюре.
Нужно максимально снизить нагрузку на систему пищеварения и облегчить усвоение пищи. Именно поэтому твердые продукты, жирное и жареное – под строгим запретом.
Профилактика заболевания
Для уменьшения частоты рецидивов хронического панкреатита или профилактики острого, необходимо соблюдать следующие рекомендации:
- вести здоровый образ жизни;
- регулярно питаться правильными продуктами;
- ограничить потребление алкоголя;
Бесконтрольный прием медикаментов повышает риск развития острого либо обострения хронического панкреатита
- исключить жирную пищу, консерванты и искусственные добавки;
- не злоупотреблять лекарствами;
- своевременно лечить болезни ЖКТ и смежных органов;
- избегать стрессов.
Эти советы помогут избежать проблем с поджелудочной и развития панкреатита. Если же у человека присутствуют признаки острого панкреатита, необходимо немедленно обратиться в больницу, чтобы не допустить развития неблагоприятных последствий.
Об одном из средств для профилактики панкреатита рассказывается в видео:
Источник


