Лечение панкреатита в стадии обострения домашних условиях
Панкреатит – это тяжелое воспалительное заболевание поджелудочной железы. Острая форма этой патологии обязательно лечится в стационаре, так как в 20% случаев требуется хирургическое вмешательство. Но при хроническом панкреатите, даже во время обострения, больной может остаться дома. Особенно, если заболевание у него уже давно, и все необходимые лекарства у него есть. Если начать принимать меры вовремя и соблюдать все принципы лечения, можно быстро купировать приступ и избежать осложнений.
Особенности лечения
Хронический панкреатит может протекать почти бессимптомно, но большинство больных все же испытывают периодически тошноту и дискомфорт. Определить, что началось обострение, можно по резкому ухудшению состояния. Больной испытывает боли в верхней части брюшной полости, иногда они настолько сильные, что облегчение наступает только в положении, когда колени прижаты к животу. Кроме того, усиливается тошнота, иногда она заканчивается рвотой, наблюдается расстройство стула и метеоризм.
Чаще всего лечение обострения панкреатита можно проводить в домашних условиях. Только 20% больных нуждаются в госпитализации и немедленной медицинской помощи. Но все равно рекомендуется вызвать врача. Ведь только специалист может отличить обычное обострение от более серьезных состояний. Как можно скорее обратиться к врачу нужно при повышении температуры, падении давления, сильных болях, которые не проходят от приема спазмолитиков.
Ведь подобные симптомы могут сопровождать обычное обострение хронического панкреатита или же будут указывать на более серьезные осложнения. Ведь даже если заболевание протекает безболезненно, работа поджелудочной железы все равно нарушена. При хронической форме патологии может медленно проходить процесс разрушение клеток органа. Это может привести к таким последствиям, как некроз, гнойное воспаление, появление опухоли, закупорка протоков железы. Все эти состояния требуют немедленной медицинской помощи. лечиться в домашних условиях при этом недопустимо.
Но обычное обострение легкой или средней степени тяжести вполне можно снимать самостоятельно. Обычно приступ проходит за 1–2 недели, но если через 3–5 дней больной не чувствует облегчения, необходимо все же обратиться к врачу.
Что делать при приступе
В легких случаях при обострении панкреатита можно не обращаться к врачу, но только если больной точно знает, чем снять приступ, если у него есть все необходимые лекарственные препараты и возможность несколько дней соблюдать постельный режим. Ведь подобное состояние можно снять только в том случае, если соблюдаются три основных принципа лечения панкреатита: голод, холод и покой. Причем их необходимо применять как можно раньше, при первых же проявлениях обострения.

Чтобы снять приступ, больному нужно соблюдать основной принцип лечения панкреатита: холод, голод и покой
Прежде всего, нужно отказаться от любой пищи. Недопустимо употреблять ничего, кроме питьевой воды. Ведь поджелудочная железа реагирует на любую пищу выработкой ферментов, а это еще больше усугубляет воспаление. Поэтому нужно обеспечить ей покой. Для этого больной в первые 2-3 дня обострения может пить только чистую воду. Причем ее должно быть достаточно – нужно выпивать не менее четверти стакана каждые 20 минут. В легких случаях на второй день допустимо употреблять минералку без газа или отвар шиповника. Все жидкости должны быть комнатной температуры.
Холод помогает уменьшить отек и воспалительный процесс, замедляет кровообращение в пораженном органе и снижает чувствительность нервных окончаний. Поэтому для того чтобы снять приступ панкреатита в домашних условиях, обязательно нужно делать холодные компрессы. Это может быть пузырь со льдом или грелка с холодной водой. Но лед нельзя держать долго без перерыва, каждые 15–20 минут нужно убирать его.
Покой тоже необходим при обострении панкреатита. Обычно боль усиливается при физической активности. Это происходит за счет ускорения кровообращения. Поэтому больной должен принять лежачее положение, лучше всего на боку с поджатыми к животу ногами. В такой позе большинство больных чувствуют облегчение. Желательно как можно меньше двигаться, а также избегать стрессов и переживаний.
Дополнительно облегчить свое состояние больной может приемом лекарственных средств, которые ему назначил врач. Но в первые 2–3 дня можно принимать только обезболивающие средства или спазмолитики. Обычно рекомендуется пить Но-Шпу, Дротаверин, Мебеверин, Платифиллин, Дюспаталин. Иногда принимаются Анальгин, Спазмалгон, Баралгин, Промедол. Лучше всего, если они будут вводиться внутримышечно.
По рекомендации врача можно принять препарат для снятия тошноты и предотвращения рвоты, например, Мотилиум или Церукал. Облегчают состояние больного также средства, блокирующие выработку ферментов поджелудочной железы. Ни в коем случае нельзя без назначения врача в первые дни обострения принимать ферменты, НПВП, адсорбенты, антибиотики.
Методика дальнейшего лечения
Нет универсальной схемы лечения панкреатита на стадии обострения. Ведь у каждого заболевание протекает по-разному. Но любые методы должны быть направлены на снятие болевого синдрома и восстановление нормального функционирования поджелудочной железы.
Для этого обязательно применяется комплексная терапия. Кроме специальных лекарственных препаратов, назначенных врачом, необходима особая диета. Дополнительно можно применять народные методы, делать гимнастику, массаж, физиопроцедуры.
Медикаментозная терапия
Лечение приступа панкреатита в домашних условиях не обходится без лекарственных препаратов. Сначала принимаются только спазмолитики или анальгетики. Они помогают снять боль. Дополнительно в первые дни врач может порекомендовать принимать препараты, которые блокируют ферментные функции поджелудочной железы. Для этого назначаются Трасилол, Октреотид, Контрикал, а также блокаторы H2 гистаминовых рецепторов – Фамотидин, Ранитидин. Эффективны также Омепразол и другие ингибиторы протонной помпы.
После того как больной начинает употреблять пищу, ему нужно принимать ферментные средства. Они нужны для того, чтобы не нагружать поджелудочную железу и улучшать переваривание пищи. Могут быть назначены Панкреатин, Фестал, Пензистал, Мезим. Но чаще всего применяются Креон, Эрмиталь, Панзинорм или Дигестал. Они считаются более эффективными.
Остальные лекарственные средства применяются в зависимости от индивидуальных особенностей протекания панкреатита. При повышенной кислотности назначаются антиациды – Маалокс, Фосфалюгель, Альмагель. При вздутии или тошноте – прокинетики: Мотилиум, Церукал, Домперидон. Для нормализации стула и купирования диареи применяются Энтеросгель, Хилак Форте, Полисорб, Лопедиум.

Без лекарственных препаратов, назначенных врачом, не получится снять приступ
Диета
Питание при обострении панкреатита – это чуть ли не самый важный метод лечения. Никакие препараты не помогут снять приступ, если больной не будет соблюдать диету. Обычно рекомендуется в первые 2–3 дня обострения полностью отказаться от любой пищи. Если больной чувствует облегчение, на третий день можно постепенно включать легкие щадящие блюда. Сначала это кисели, слизистая каша, протертые овощные супы. Если неприятные симптомы не вернулись, на следующий день рацион можно еще разнообразить.
Допускается употреблять паровой омлет, мясное суфле, картофельное пюре. Постепенно включаются кисломолочные продукты, нежирный творог, печеные яблоки, паровые котлеты из нежирного мяса. Примерно через неделю, если не наблюдается ухудшения состояния, рацион еще более расширяется. Употребляют печеные овощи и фрукты, каши, супы, макароны. Можно есть гречку, постное мясо и нежирную рыбу, растительное масло, кисломолочные продукты, подсушенный или вчерашний белый хлеб.
Рекомендуется употреблять минеральную воду. Лучше, если ее выберет врач, так как они имеют разную минерализацию и могут привести к ухудшению. Чаще всего при панкреатите рекомендуют пить Боржоми, Нарзан, Смирновскую. Из нее нужно выпустить газы, нагреть до комнатной температуры и пить по 150–200 мл через полчаса после еды.
Полностью исключается из рациона больного панкреатитом алкоголь, газированные напитки, кофе, какао. Нельзя есть жирное мясо, копчености, субпродукты. Пищу недопустимо жарить, только варить или запекать. Отказаться придется от сдобы, тортов, мороженого, шоколада. Вредны для поджелудочной железы также бобовые, грибы, редис, лук, чеснок и другие овощи, содержащие грубую клетчатку.
Народные методы
Применять народные методы можно только после консультации с врачом. Рекомендуется использовать их тогда, когда немного стихнут симптомы острого воспаления и уменьшатся болевые ощущения. Ведь в это время допустимо только пить воду. К вечеру второго дня приступа при наличии улучшения разрешается прием отвара шиповника. И только через несколько дней, когда больной постепенно разнообразит свой рацион питания, включаются другие народные средства. Главное условие – они должны быть вспомогательным методом лечения, во время обострения нельзя отказываться от приема лекарственных препаратов и диеты.
Чаще всего рекомендуется использовать при обострении панкреатита отвар овса. Он обладает обволакивающими, обезболивающими и противовоспалительными свойствами, улучшает пищеварение и моторику кишечника. Зерна овса для приготовления лекарства нужно замачивать, потом долго варить. Поэтому большинство больных пользуется овсяной мукой. Ее заливают водой и кипятят несколько минут. Полученный кисель нужно только остудить и можно пить по стакану перед каждым приемом пищи.
Эффективно облегчает состояние больного также сок картофеля. Каждый раз нужно готовить свежую порцию. Обычно достаточно 2-3 картофелины средних размеров. Их пропускают через соковыжималку или измельчают и выжимают сок вручную. Пить его нужно за полчаса до еды несколько раз в день.

Эффективен для нормализации пищеварения овсяный кисель, который можно употреблять даже при обострении

Кроме этого, лечить панкреатит в хронической форме и на стадии затихания обострения можно с помощью других народных средств. Обычно для этого используются травы с желчегонными, спазмолитическими и общеукрепляющими свойствами.
- Утром смешать по столовой ложке ромашки, календулы и тысячелистника, залить половиной литра кипятка. Настаивать 30 минут, потом процедить. Пить по 100 мл 3–4 раза в день за полчаса до еды.
- Столовую ложку коры барбариса залить стаканом кипятка. Настаивать полчаса. После процеживания хранить в холодильнике. Принимать по столовой ложке перед каждым приемом пищи.
- Смесь из травы бессмертника (3 ложки), ромашки (2 ложки) и полыни (1 ложка) залить 300 мл кипятка. Принимать отвар по 100 мл несколько раз в день.
- Смешать в одинаковых количествах траву полыни и ириса. Заварить столовую ложку сбора 150–200 мл воды. После настаивания выпить перед едой. Принимать 3–4 раза в день. Можно добавить к сбору еще траву мяты, она усилит спазмолитический эффект настоя.
- Перед приемом пищи съедать порошок из семян расторопши по 2–3 чайные ложки.
- Чтобы уменьшить проявления метеоризма, перед каждым приемом пищи нужно выпивать четверть стакана отвара травы и семян укропа.
Профилактика обострений
Хронический панкреатит считается неизлечимым. Но больной может уменьшить количество обострений или совсем предотвратить их появление. Для этого нужно строго следить за своим питанием и образом жизни.
При соблюдении некоторых правил приступов панкреатита можно избежать:
- Полностью отказаться от употребления алкогольных напитков, лучше всего также бросить курить.
- Соблюдать правильный режим питания: не переедать, принимать пищу небольшими порциями, 4–5 раз в день. Идеально, если больной будет соблюдать специальную диету, назначенную врачом.
- Исключить из рациона продукты, которые могут спровоцировать обострение. Это сало, копчености, жирные продукты, жареные и острые блюда, соусы и маринады, консервы, выпечка, грибы, бобовые, острые овощи.
- Вся пища должна быть хорошо проварена, допустимо готовить ее на пару, тушить или запекать. Овощи и мясо нужно хорошо измельчать.
- Нужно избегать частого приема лекарств. Особенно вредны для поджелудочной железы нестероидные противовоспалительные средства, антибиотики, гормональные препараты.
- При первых же признаках обострения нужно сразу начинать лечение, чтобы не допустить осложнения.
- Важно также вовремя лечить все заболевания органов пищеварения, так как они могут стать причиной обострения.
Выводы
Обострение хронического панкреатита в легкой форме лечится в домашних условиях. Применяя комплексную терапию, можно быстро купировать приступ. Но если за несколько дней не удается улучшить состояние, а также при сильных болях, необходимо обратиться за медицинской помощью.
Источник
Панкреатит – это воспаление поджелудочной железы, разрушающее орган и нарушающее его функционирование. Заболевание может протекать остро или хронически, периоды ремиссии сменяются обострениями. Иногда о наличии патологии человек узнает лишь при обострении. Обострение панкреатита имеет симптоматику не столь явную, как при острой форме, но нарушает качество жизни пациента. К тому же, обострение может привести к осложнениям и даже смерти человека.
Хронический панкреатит подразделяют на такие виды:
- латентный (скрытый);
- рецидивирующий;
- с постоянным болевым синдромом.
Наиболее коварна латентная форма, человек не подозревает о своем состоянии, пока не столкнется с серьезнейшими осложнениями в виде сахарного диабета или панкреонекроза.
Причины обострения
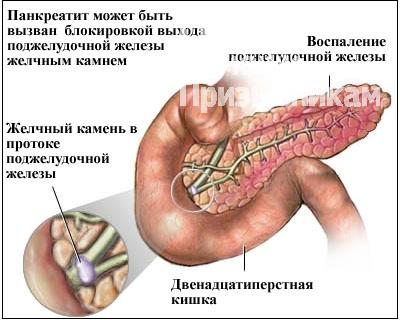
Нарушение оттока желчи, ее химического состава, образование камней в желчном пузыре могут спровоцировать обострение панкреатита. Если панкреатит обострился по причине холецистита или желчнокаменной болезни, следует лечить эти заболевания. Скорее всего, потребуется операция по удалению желчного пузыря. Праздничные застолья с обилием спиртного вполне могут вызвать острый период в протекании заболевания.

Другие возможные причины обострения панкреатита:
- диеты с ограниченным количеством белка или вовсе без содержания белка;
- нарушения режима питания, большие промежутки между приемами пищи;
- регулярный прием алкоголя в небольших дозах;
- физическое перенапряжение;
- стресс или постоянное эмоциональное перенапряжение (вхождение в новый коллектив, новая должность);
- употребление некоторых лекарств – антибиотиков, гормональных препаратов;
- инфекционные заболевания;
- болезни печени, желчного пузыря, протоков;
- пищевое отравление;
- наличие в рационе большого количества жиров, особенно животного происхождения;
- самолечение медикаментозными средствами.
Важно! Нахождение причины заболевания поможет больному осознать зависимость между образом жизни и своей болезнью.

Симптомы панкреатита в период обострения
Обострение панкреатита может сопровождаться выраженной симптоматикой, с рвотой, тошнотой, сильными устойчивыми болями. Нередко признаки обострения панкреатита выражены не столь ярко, но при этом болезнь прогрессирует, и в железе происходят необратимые изменения.
Симптомы обострения панкреатита:
- боль между лопаток или ноющая боль в левом подреберье;
- неустойчивый стул, частые диареи;
- зловонный жирный кал;
- сухость во рту, язык обложен белым налетом;
- горечь во рту, метеоризм;
- тошнота, возможна рвота;
- отсутствие аппетита;
- похудение, истощение;
- раздражительность, головокружения;
- повышение температуры тела до 38,0º. Иногда отмечается понижение температуры до 36,0º-35,5º при сильном истощении;
- мышечная слабость, дрожание конечностей;
- усталость, апатия.
Внимание! О необходимости врачебной помощи свидетельствуют особенно выраженные симптомы, и лечение в этом случае будет проводиться в стационаре.

Незамедлительно следует вызвать скорую помощь в случае:
- пожелтения кожных покровов;
- неудержимой рвоты;
- острой боли в эпигастрии;
- резкого снижения или повышения артериального давления;
- повышения температуры до 38-40º С;
- бледности и синюшности кожи в области пупка и поясницы.
Лечение
Хронический панкреатит невозможно вылечить раз и навсегда. Однако течение болезни можно исправить и добиться стойкой ремиссии. Своевременное обращение к доктору поможет избежать осложнений. Врач расскажет, что делать при обострении панкреатита, назначит диету, выяснит причину обострения.

Осторожно! Больные хроническим панкреатитом нередко игнорируют заболевание, притерпевшись к его проявлениям. Панкреатит (хр.) опасен своим скрытым течением. Регулярные осмотры у врача помогут контролировать состояние поджелудочной железы и здоровья в целом.
После диагностики, исключив другие заболевания с подобной симптоматикой, доктор назначает лечение. Следует обращаться к терапевту, хирургу или гастроэнтерологу. Медикаментозное лечение в стадии обострения направлено на устранение болевого синдрома, помощь работе поджелудочной железы и восстановление сил больного.
Лечение обострения панкреатита может проводиться консервативно или хирургическим путем. Консервативное лечение делится на медикаментозное лечение и физиотерапию.

Медикаменты
Из медикаментозных препаратов при обострении панкреатита применяют:
- спазмолитики и анальгетики – но-шпа, папаверин, платифиллин, баралгин, спазмалгон, анальгин в уколах или при помощи капельниц. Эти средства обезболивают, снимают спазм гладкой мускулатуры. При сильных болях обезболивание проводят уколом новокаина в левое подреберье до диагностирования;
- антигистаминные – димедрол, ранитидин. Препараты помогают снизить секрецию желудка;
- антациды – Фосфалюгель, Альмагель, Маалокс. Антациды временно нормализуют кислотность желудочной среды;
- ферменты – Панкреатин, Панзинорм, Панкурмен, Фестал, Мезим, Дигестал, Креон. Задача ферментов состоит в нормализации работы поджелудочной железы;
- антиферментные препараты, применяют для подавления активности поджелудочной железы. Используют их в первые часы после приступа, в основном, в виде капельниц. Наиболее известные лекарства при панкреатите поджелудочной железы – Контрикал, Гордокс, Трасилол. Эти препараты назначают для лечения тяжелых случаев, при начинающемся некрозе активных тканей железы;
- нестероидные противовоспалительные препараты – парацетамол;
- антибиотики применяют, если была обнаружена бактериальная инфекция, разрыв протока железы, диагностирован холангит. Чаще всего при воспалении поджелудочной железы обнаруживаются стафилококк или хеликобактер. Назначают Амоксиклав, Ампициллин, Цефотаксим;
- витамины жирорастворимой группы A, D, E – для компенсации потери жиров через кишечник;
- аскорбиновая кислота – ставится капельница. Витамин стимулирует иммунитет и помогает в работе органов эндокринной системы.

Важно! При обострении панкреатита нельзя самому себе «назначать» ферментные препараты. Это должен сделать врач на основании анализов, осмотра и индивидуальных особенностей организма.
Ферментные препараты отличаются своим воздействием в зависимости от состава. Например, Панкурмен обладает желчегонным действием, стимулирует работу желчного пузыря.
«Знание» того, какие лекарства помогут, способно причинить огромный вред здоровью.
Хирургическое вмешательство
Иногда медикаментозное лечение не облегчает состояние больного. В некоторых случаях хирургическое вмешательство необходимо по жизненным показаниям.

Операция необходима, если у пациента:
- обострение хронического панкреатита по причине закупорки протоков конкрементами или паразитами. Кожа больного окрашивается в желтый цвет, свидетельствуя о нарушении оттока желчи;
- хронический панкреатит, осложненный приступами желчнокаменной болезни, острым или калькулезным холециститом;
- аномалии в строении большого дуоденального сосочка;
- стойкий болевой синдром;
- киста поджелудочной железы;
- рак поджелудочной железы;
- спазм желчных протоков и двенадцатиперстной кишки;
- хронический панкреатит с образованием свищей на железе;
- вирсунголитиаз – образование камней в панкреатическом протоке;
- кровотечение из варикозных вен.
Лечение в домашних условиях
 Больные со стажем хорошо знают, как лечить поджелудочную железу в период обострения.
Больные со стажем хорошо знают, как лечить поджелудочную железу в период обострения.
При первых признаках обострения с помощью клизмы следует очистить кишечник. Для этих целей хорошо подойдет отвар ромашки.
Можно использовать такой раствор: в двух литрах охлажденной кипяченой воды растворяют две столовые ложки морской соли без ароматизаторов и подкисляют воду двумя столовыми ложками натурального яблочного уксуса или лимонного сока.
Облегчить состояние здоровья помогает соблюдение диеты №5п, стол №1. Соблюдать стол №1 диеты №5п необходимо столько же, сколько длится обострение панкреатита. Хлеб, по возможности, не едят вообще. Помимо этого, применяются народные средства – ванны, компрессы, лечение травяными отварами и настойками.
Рецепты народной медицины
- Прополис. Это природное антибактериальное средство. Прополис оказывает иммуномодулирующее антисептическое действие. В лечении обострения панкреатита поможет спиртовая настойка прополиса. 20 капель настойки капают на четверть стакана горячего обезжиренного молока или воды. Принимать средство следует на ночь, уже улегшись в постель. Используют аптечную настойку прополиса.
- Овес. Отвар зерен овса снимает воспаление и восстанавливает силы больного, снимает боль. 1 стакан промытых зерен овса заливают литром воды, кипятят 15 минут на медленном огне. Отвар настаивают в термосе 12 часов. Пить по половине стакана 2 раза в день за 30 минут до еды на протяжении одного месяца.
- Ромашка и бессмертник. Эти травы оказывают умеренное желчегонное действие, поэтому их применяют для лечения билиарного панкреатита. По 1 столовой ложке измельченной травы заливают кипятком и настаивают около часа. Процедив, пьют за 20-30 минут до еды. Курс лечения составляет 2-3 недели.

Важно! Даже если человек осведомлен о том, как снять обострение в домашних условиях, это не отменяет необходимость визита к врачу. Состояние больного органа и возможные осложнения может оценить лишь специалист.
Физиотерапия
Цель физиотерапии в лечении хронического панкреатита – добиться стойких улучшений в самочувствии пациентов и функционировании железы.
При затихании обострения назначают:
- электрофорез новокаина или папаверина;
- ультразвуковую терапию;
- лазерную инфракрасную терапию.
Нарушение проходимости панкреатических протоков, период обострения и тяжелые формы панкреатита служат абсолютным противопоказанием к физиотерапии.
Питание
 Кроме медикаментозного лечения, больному обязательно назначают диету №5п. В ней предусмотрено питание в периоды обострений и ремиссии, так называемые стол №1 и стол №2.
Кроме медикаментозного лечения, больному обязательно назначают диету №5п. В ней предусмотрено питание в периоды обострений и ремиссии, так называемые стол №1 и стол №2.
Во время обострения показан стол №1. Его предписания довольно жестки, поскольку поджелудочной железе требуется отдых для восстановления сил.
Калорийность диеты составляет 2500-2600 ккал. В рационе увеличено количество белка за счет снижения количества жиров и углеводов.
Важно! Все лекарства окажутся бессильными, если пациент будет нарушать диетические предписания.
В начале обострения показан голод и прием щелочной минеральной воды без газа объемом до 1,5 литров. Воду необходимо пить маленькими глотками, разделив суточный объем на 8-10 приемов. Минеральная вода должна быть теплой, 37-38º С. При поступлении в стационар пациенту промоют желудок для снижения выработки ферментов поджелудочной железы. Эти меры принимают, чтобы больная железа отдохнула.
После нескольких голодных дней больному разрешается щадящая еда маленькими порциями 5-6 раз в день.
Заболев впервые, больные не всегда знают, что кушать при обострении. Предпочтение нужно отдавать белковой, легкоусвояемой пище. Мясо и рыбу рекомендуется готовить в виде пюре, тефтелей, паровых котлет, суфле. Супы показаны вегетарианские, пюрированые или протертые. Каши – вязкие, приготовленные на воде.

Важно! Питание при панкреатите в период обострения должно быть предельно щадящим. Нельзя употреблять жирную, жареную и острую еду. Все блюда должны быть вареными или приготовленными на пару. Допускается запекание без корочки.
Перечень разрешенных продуктов
Разрешены следующие продукты:
- крупа гречневая, овсяная, рисовая, манная;
- макаронные изделия;
- рыба нежирных сортов – ледяная, хек, треска;
- постное мясо – крольчатина, индюшатина, курятина, телятина;
- молочные продукты с низким содержанием жира;
- неострый обезжиренный сыр;
- овощи в отварном виде – картофель, морковь, свекла, кабачок, тыква;
- печеные яблоки;
- сладкие спелые фрукты и ягоды при затихании обострения;
- фруктовый и молочный кисель, настои шиповника, ромашки, сухофруктов;
- яйца до 2 в день без желтка в виде парового омлета.

При обострении панкреатита можно есть сухое галетное печенье, черствый белый хлеб. Сахар разрешен в количестве двух столовых ложек в сутки. Ограничивается потребление соли. Молоко разрешается лишь для приготовления блюд. По поводу того, можно ли пить кефир, существуют разногласия. В период обострения следует выбирать обезжиренный, очень свежий продукт.
Важно! Необходимо проконсультироваться с врачом по поводу того, какое выбрать специализированное питание при обострении панкреатита поджелудочной железы согласно индивидуальным потребностям и сопутствующим заболеваниям. Например, белковые композитные сухие смеси.
Запрещенные продукты
От осложнений болезни можно уберечься, запомнив, что нельзя есть при обострении панкреатита, и следуя запрету.
Категорически запрещены следующие продукты:
- бобовые – какао, арахис, нут, фасоль, горох;
- орехи, семечки подсолнечника и тыквенные, кунжут;
- жирные сорта мяса и птицы – свинина, баранина, утятина, гусятина;
- колбаса любого вида, копчености;
- жирный творог, сметана, сливочное масло, сливки;
- цельное молоко;
- жирные сорта сыра;
- жирная рыба;
- бульоны;
- мороженое, пирожные, торты;
- свежая выпечка;
- песочное печенье;
- газированная вода, соки.
Внимание! Вне обострения или при его стихании больным можно употреблять в пищу понемногу спелые сладкие плоды и ягоды. Разрешены арбуз, дыня, сливы, абрикос.

При сахарном диабете к выбору продуктов следует относиться ответственно, учитывать их гликемический индекс.
Важно составлять меню с учетом требований диеты. Суточная норма углеводов составляет 300-350 граммов, из них сахара – до 40 граммов. Содержание жиров – 70-80 граммов, из них пятая часть – растительные жиры. Белки – 120 граммов. Запрещено есть слишком горячие или холодные блюда. Питаться следует дробно, маленькими порциями, чтобы не провоцировать излишнюю выработку соков поджелудочной, желудка и печени.
Рекомендации
 Здоровье поджелудочной железы нарушают курение и алкоголь. Помимо общей интоксикации, эти вредные привычки отрицательно влияют непосредственно на железу.
Здоровье поджелудочной железы нарушают курение и алкоголь. Помимо общей интоксикации, эти вредные привычки отрицательно влияют непосредственно на железу.
При употреблении алкоголя в организме образовывается уксусный альдегид, вызывающий воспаление поджелудочной железы. Составляющие табачного дыма при этом тормозят выработку ферментов, способных устранить и обезвредить уксусный альдегид.
Достижение стойкой ремиссии возможно только при отказе от курения и употребления алкоголя.
Вторая по важности составляющая здоровья поджелудочной железы – диета. Только пищевые самоограничения способны подарить жизнь без боли и тошноты. Больному требуется осознать, что диетические предписания не временная мера, а новый образ жизни. Обостренный панкреатит чаще всего – следствие злоупотребления алкоголем и запрещенной еды.
Важно! Следует ограничить физическую активность, запрещены такие виды спорта, как бокс, борьба, прыжки в длину и высоту. Тяжелый физический труд также может привести к рецидиву, больному необходимо беречься.
Укрепляет здоровье и помогает добиться стойкой ремиссии санаторно-курортное лечение вне периода обострения.
Полезное видео
Источник