Консервативная терапия острого панкреатита
Ведение пациента с острым панкреатитом основано на дифференцированном подходе к выбору консервативной или оперативной тактики лечения в зависимости от клинико-патоморфологической формы заболевания, фазы развития патологического процесса, степени тяжести состояния больного. Всегда начинают с консервативных мероприятий. Комплексную консервативную терапию пациентам с интерстициальным панкреатитом проводят в хирургическом отделении, а при развитии панкреонекроза показано лечение в условиях отделения интенсивной терапии и реанимации.
Консервативное лечение
Базисная консервативная терапия острого панкреатита включает:
- подавление секреции поджелудочной железы, желудка и двенадцатиперстной кишки;
- ликвидацию гиповолемии, водно-электролитных и метаболических расстройств;
- снижение активности ферментов;
- устранение гипертензии в желчевыводящих и панкреатических путях;
- улучшение реологических свойств крови и минимизацию микроциркуляторных расстройств;
- профилактику и лечение функциональной недостаточности желудочно-кишечного тракта;
- профилактику и лечение септических осложнений;
- поддержание оптимальной доставки кислорода в организме больного кардиотонизирующей и респираторной терапией;
- купирование болевого синдрома.
Лечение начинают с коррекции водно-электролитного баланса, включающего переливание изотонических растворов и препаратов калия хлорида при гипокалиемии. В целях детоксикации проводят инфузионную терапию в режиме форсированного диуреза. Поскольку при панкреонекрозе возникает дефицит ОЦК за счёт потери плазменной части крови, необходимо введение нативных белков (свежезамороженной плазмы, препаратов альбумина человека). Критерием адекватного объёма инфузионных сред считают восполнение нормального уровня ОЦК, гематокрита, нормализацию ЦВД. Восстановление микроциркуляции и реологических свойств крови достигают назначением декстрана с пентоксифиллином.
Параллельно проводят лечение, направленное на подавление функции поджелудочной железы, что в первую очередь достигается созданием «физиологического покоя» строгим ограничением приёма пищи в течение 5 сут. Эффективное снижение панкреатической секреции достигают аспирацией желудочного содержимого через назогастральный зонд и промыванием желудка холодной водой (локальная гипотермия). Для снижения кислотности желудочного секрета назначают щелочное питьё, ингибиторы протонной помпы (омепразол). Для подавления секреторной активности гастропанкреатодуоденальной зоны используют синтетический аналог соматостатина — октреотид в дозе 300-600 мкг/сут при трёхкратном подкожном или внутривенном введении. Этот препарат — ингибитор базальной и стимулированной секреции поджелудочной железы, желудка и тонкой кишки. Длительность терапии — 5-7 сут, что соответствует срокам активной гиперферментемии.
При панкреонекрозе в целях системной детоксикации целесообразно использование экстракорпоральных методов: ультрафильтрации, плазмафереза.
Проведение рациональной антибактериальной профилактики и терапии панкреатогенной инфекции имеет ведущее патогенетическое значение. При интерстициальном (отёчная форма) панкреатите антибактериальная профилактика не показана. Диагноз панкреонекроза требует назначения антибактериальных препаратов, создающих эффективную бактерицидную концентрацию в зоне поражения со спектром действия относительно всех этиологически значимых возбудителей. Препараты выбора для профилактического и лечебного применения — карбапенемы, цефалоспорины III и IV поколения в сочетании с метронидазолом, фторхинолоны в сочетании с метронидазолом.
При развитии метаболического дистресс-синдрома, гиперметаболических реакций назначают полноценное парентеральное питание (растворы глюкозы, аминокислот). При восстановлении функции желудочно-кишечного тракта у больных панкреонекрозом целесообразно назначение энтерального питания (питательные смеси), которое осуществляют через назоеюнальный зонд, установленный дистальнее связки Трейтца эндоскопическим путём, либо во время хирургического вмешательства.
Хирургическое лечение
Показания к хирургическому вмешательству
Абсолютное показание к хирургическому вмешательству — инфицированные формы панкреонекроза (распространённый инфицированный панкреонекроз, панкреатогенный абсцесс, инфицированное жидкостное образование, некротическая флегмона забрюшинной клетчатки, гнойный перитонит, инфицированная псевдокиста). В септическую фазу заболевания выбор метода хирургического вмешательства определяется клинико-патоморфологической формой панкреонекроза и степенью тяжести состояния больного. При асептическом характере панкреонекроза использование лапаротомных вмешательств не показано в связи с высоким риском инфицирования стерильных некротических масс и развития внутрибрюшных кровотечений, ятрогенных повреждений желудочно-кишечного тракта.
Стерильные формы панкреонекроза — показание к использованию в первую очередь малоинвазивных технологий хирургического лечения: лапароскопической санации и дренирования брюшной полости при наличии ферментативного перитонита и/или чрескожной пункции (дренирования) при формировании в забрюшинном пространстве острых жидкостных образований. Хирургическое вмешательство путём лапаротомного доступа, предпринятое у больного стерильным панкреонекрозом, всегда будет вынужденной мерой и относится к «операциям отчаяния».
Лапаротомная операция, выполняемая в асептическую фазу деструктивного панкреатита, должна быть строго обоснованна.
Показаниями к ней могут быть:
- сохранение или прогрессирование полиорганных нарушений на фоне проводимой комплексной интенсивной терапии и использования малоинвазивных оперативных вмешательств;
- распространённое поражение забрюшинного пространства;
- невозможность достоверного исключения инфицированного характера некротического процесса или другого хирургического заболевания, требующего экстренного хирургического вмешательства.
Открытое хирургическое вмешательство, предпринятое в экстренном порядке по поводу ферментативного перитонита в доинфекционную фазу заболевания в связи с ошибками дифференциальной диагностики с другими неотложными заболеваниями органов брюшной полости, без предварительной интенсивной терапии — необоснованное и ошибочное лечебное мероприятие.
Пункционно-дренирующие вмешательства под контролем ультразвука
Возможность выполнения прицельных диагностических (пункционных и катетерных) вмешательств определяет универсальность ультразвукового метода в предоставлении широкой информации на всех этапах лечения больных панкреонекрозом. Использование чрескожных дренирующих операций позволило открыть новые возможности в лечении больных с ограниченными формами панкреонекроза.
Пункционно-дренирующие вмешательства под ультразвуковым контролем решают диагностические и лечебные задачи. Диагностическая задача заключается в получении материала для бактериологического, цитологического и биохимического исследования, что позволяет оптимально дифференцировать асептический или инфицированный характер панкреонекроза. Лечебная задача состоит в эвакуации содержимого патологического образования и его санации при выявлении признаков инфицирования.
Показания к проведению пункционно-дренирующих вмешательств под контролем ультразвука при панкреонекрозе — наличие объёмных жидкостных образований в брюшной полости и забрюшинном пространстве.
Для выполнения дренирующей операции под контролем ультразвука необходимы следующие условия: хорошая визуализация полости, наличие безопасной траектории для проведения дренажа и возможность проведения операции при возникновении осложнений. Выбор способа проведения пункционного чрескожного вмешательства при панкреатогенных жидкостных скоплениях определяется, с одной стороны, безопасной трассой пункции, а с другой — размерами, формой и характером содержимого. Основным условием для адекватного выполнения чрескожного вмешательства считают наличие «эхо-окна» — безопасного акустического доступа к объекту. Предпочтение отдают траектории, проходящей через малый сальник, желудочно-ободочную и желудочно-селезёночную связку, вне стенки полых органов и сосудистых магистралей, что зависит от топографии и локализации очага.
Противопоказания к проведению пункционно-дренирующего вмешательства:
- отсутствие жидкостного компонента очага деструкции;
- наличие на трассе пункции органов желудочно-кишечного тракта, мочевыводящей системы, сосудистых образований;
- выраженные нарушения свёртывающей системы крови.
Спектр проводимых оперативных вмешательств под контролем ультразвука включает однократную пункцию иглой с последующим её удалением (при стерильных объёмных жидкостных образованиях) или их дренирование (инфицированные объёмные жидкостные образования). При неэффективности пункционных вмешательств прибегают к традиционным дренирующим операциям. Дренирование должно обеспечивать адекватный отток содержимого, хорошую фиксацию катетера в просвете полости и на коже, простые установку, удаление и обслуживание дренажной системы.
Основная причина неэффективного чрескожного дренирования гнойно-некротических очагов при панкреонекрозе — крупномасштабная секвестрация на фоне применения дренажных систем малого диаметра, что требует установки дополнительных дренажей или замены на дренаж большего диаметра. В такой ситуации в первую очередь следует ориентироваться на результаты КТ, которые позволяют объективно оценить соотношение тканевого и жидкостного элементов забрюшинной деструкции, а также интегральную степень тяжести состояния больного и выраженность системной воспалительной реакции. При отсутствии у больного панкреонекрозом полиорганных нарушений, улучшении состояния больного, регрессе клинико-лабораторных симптомов воспалительной реакции в течение 3 сут после чрескожной санации очага деструкции на фоне ограниченного панкреонекроза прибегают к установке нескольких дренажей в чётко визуализируемые полости и очаги со сниженной эхогенностью. В послеоперационном периоде необходимо обеспечить проточное (или фракционное) промывание зон деструкции растворами антисептиков.
О неэффективности дренирования панкреатогенного жидкостного образования, выполненного под контролем ультразвука у больного панкреонекрозом, свидетельствуют: синдромы выраженной системной воспалительной реакции, сохраняющейся или прогрессирующей полиорганной недостаточности, наличие гиперэхогенных, эхонеоднородных включений в очаге деструкции.
В условиях распространённого инфицированного панкреонекроза, когда по результатам УЗИ и КТ установлено, что некротический компонент очага существенно преобладает над его жидкостным элементом (либо последний на определённом этапе чрескожного дренирования уже отсутствует), а интегральная степень тяжести состояния больного не имеет тенденции к улучшению, применение чрескожных методов дренирования нецелесообразно.
Малоинвазивные хирургические вмешательства имеют несомненные преимущества при формирующихся ограниченных объёмных жидкостных образованиях в различные сроки после лапаротомных операций, особенно после неоднократных санационных вмешательств. Чрескожные дренирующие вмешательства нельзя применять в качестве основного метода лечения тех форм панкреонекроза, когда предполагается длительная и обширная секвестрация. В подобных ситуациях для достижения лечебного эффекта следует склоняться в пользу лапаротомного вмешательства.
B.C. Савельев, М.И. Филимонов, С.З. Бурневиг
Источник
Консервативное лечение острого панкреатита. Лекарства
Опыт показывает, что острый панкреатит — одно из самых коварных, нередко почти неуправляемых заболеваний, часто с непредсказуемым прогнозом.
Один из существенных факторов неудовлетворительных исходов и большого числа осложнений при лечении деструктивных форм панкреатита — неадекватная комплексная консервативная терапия этого заболевания с первых часов лечения.
Хотя проблеме консервативной терапии острого панкреатита посвящено очень много публикаций, подробно разработаны различные схемы лечения, на практике отмечается игнорирование многих основополагающих принципов лечения, не учитывается многоликость заболевания.
Только комплексный подход с первоначальной интенсивной консервативной терапией может дать удовлетворительные результаты при лечении осложненных деструктивных форм панкреатита.
Эти больные с момента поступления, независимо от клинических проявлений, должны рассматриваться как реанимационный контингент, и консервативная терапия должна быть начата незамедлительно. Проведение обследования этих больных не должно прерывать интенсивного лечения.
При деструктивном панкреатите в первый же день поступления необходимо установить подключичный катетер для внутривенных инфузий. Целесообразно установление назоэнтерального зонда с проведением его за связку Трейтца. Зонд необходим не сколько для парентерального питания, сколько для дезинтоксикационной терапии и вымывания химуса, так как панкреатит всегда сопровождается парезом ЖКТ или динамическим илеусом.
Для иммобилизации активной липазы при установленной или ожидаемой гиперлипаземии необходимы внутривенные вливания жировых эмульсий (интралипида, липофундина). Введение жировых эмульсий сочетают с одновременным вливанием 20% раствора глюкозы, что необходимо для исключения использования организмом жировых эмульсий в качестве основного энергетического компонента.
С противоотечной целью и для форсирования диуреза 1 —2 раза в сутки вводят 40—60 мг фуросемида (лазикса). В последующем переходят на калийсберегающие диуретики (верошпирон, триампур).
Чем раньше в острой стадии заболевания (обычно на 2—3-й день) больные начинают принимать пищу через рот, тем медленнее у них отмечается регресс деструктивных очагов. Поэтому голод и сохранение «пустого желудка» традиционно считаются одним из кардинальных условий предоставления функционального покоя ПЖ, необходимого для оптимального течения процессов реституции паренхимы.
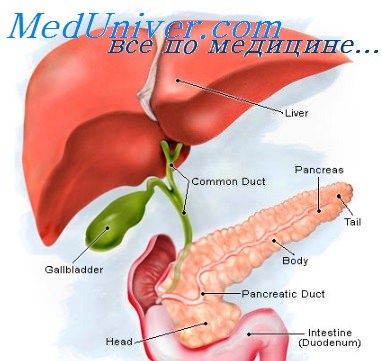
Искусственная локальная гипотермия как компонент интенсивной терапии создает новые проблемы при ведении таких больных, так как необходимо поддерживать устойчивость зонального охлаждения, предупреждать реакции организма на холодовой фактор. Кроме того, больные этой категории уже имеют расстройства кровообращения, и часто при деструкции ПЖ отмечаются рассеянные дисковидные ателектазы в легких, что резко повышает риск присоединения пневмонии при гипотермии. Поэтому целесообразно ограничиться наружной гипотермией живота, используя резиновые емкости со льдом.
В целях борьбы с болью применяют анальгин, баралгин в сочетании со спазмолитическими препаратами (но-шпа, папаверин), а также ненаркотические анальгетики (кетонал, трамал).
Учитывая существенную роль в патогенезе острого панкреатита и, в частности, боли гистамина и гистаминоподобных веществ, проводимую терапию всегда дополняют антигистаминными препаратами (димедрол, супрастин).
Основными препаратами для выключения секретинового механизма стимуляции панкреатической секреции служат блокаторы Н2-гистаминовых рецепторов или M1-холинорецепторов. Ранитидин и его аналоги применяют в дозе 150 мг 2 раза в сутки, гастроцепин в дозе 50 мг 2 раза в сутки. Угнетение секреции желудка всегда дополняют применением антацидов.
Часто рекомендуемый в предыдущие годы раствор атропина в связи с его сложной фармакодинамикой, центральным эффектом и неселективностью действия на холинорецепторы в настоящее время практически не используют.
В качестве селективного миметика, расслабляющего сфинктер Одди, применяют одестон, дицетел.
Очень важна в лечении острого панкреатита регуляция моторики желудочно-кишечного тракта. С этой целью применяют метоклопрамид (реглан, церукал), однако последний в 3—5% наблюдений может сопровождаться центральным действием в виде гиперкинето-дистонических явлений. Поэтому преимущество следует отдавать препаратам, не оказывающим центрального действия (мотилиум).
К применению антипротеаз следует относиться очень осторожно. Помимо повышения при необоснованном применении чувствительности к ним и возможности тяжелых аллергических реакций рутинное их использование в рекомендуемых дозировках внутривенно капельно малоэффективно.
Следует учитывать, что антиферментные препараты эффективны в самом начале заболевания только на фоне так называемого «кининового взрыва» при выраженной гиперферментемии и очень быстро (в течение нескольких минут) связываются и инактивируются белками крови, поэтому при внутривенном капельном их введении не успевает создаваться необходимая для лечебного эффекта концентрация в крови. Поэтому целесообразность их использования в обычных дозах сомнительна, и в случаях их применения они должны вводиться в больших дозах медленно струйно внутривенно в первые двое суток от начала заболевания.
Учитывая избирательное накопление цитостатиков-антиметаболитов (в основном производных пиримидина) в активированных панкреоцитах и угнетение ими синтеза белков, в комплексную терапию включают 5-фторурацил в дозе 10—15 мг/кг/сутки.
Немаловажную роль в лечении панкреатита играют регуляторные полипептиды — даларгин в суточной дозе 0,002—0,005г. Даларгин вводят внутривенно капельно в максимальной дозе 0, 005 г при тяжелом панкреонекрозе либо применяют его внутримышечно в дозе по 0, 002 г 2—3 раза в сутки.
Хорошо зарекомендовал себя в последние годы пролонгированный аналог соматостатина — сандостатин (октреотид) в дозе 300—1000 мг/сут. Кроме того, сандостатин служит также блокатором желудочной секреции (преимущественно за счет гастриновых рецепторов).
При проведении заместительной ферментативной терапии следует учитывать, что в остром периоде для обеспечения более полного функционального покоя ПЖ нецелесообразно назначать препараты, в состав которых входят экстракты желчи. Заместительную ферментативную терапию проводят с началом приема пищи через рот препаратами типа креона, панкреатина, панцитрата.
— Также рекомендуем «Клиника острого панкреатита. Признаки»
Оглавление темы «Гепаторенальный синдром. Панкреатит»:
- Трансплантация печени при гепатоцеллюлярном раке. Принципы
- Трансплантация печени лицам старше пятидесяти лет. Особенности
- Хирургический гепаторенальный синдром. Прогнозирование
- Классификация гепатопротекторов. Коррекция коагулопатических нарушений
- Коррекция почечной дисфункции при гепаторенальном синдроме. Лекарства
- Коррекция белково-энергетической недостаточности при гепаторенальном синдроме. Принципы
- Принципы лечения деструктивного панкреатита. Лекарства
- Консервативное лечение острого панкреатита. Лекарства
- Клиника острого панкреатита. Признаки
- Лабораторная диагностика острого панкреатита. Анализы
Источник


