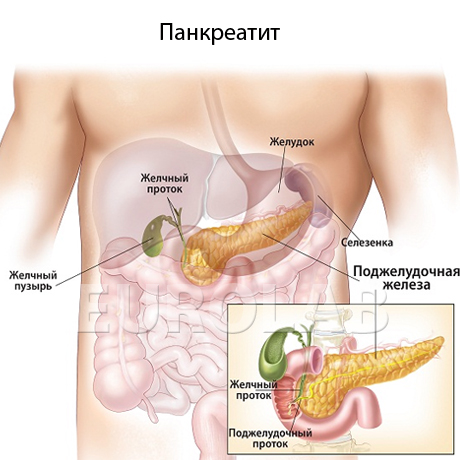
Когда начинать есть после обострения панкреатита
Резкие опоясывающие боли в верхней половине живота, отдающие в спину, снижение давления, учащенное сердцебиение, изнуряющая тошнота и рвота – все это симптомы воспаления поджелудочной железы, серьезного заболевания, больше известного как панкреатит. Дисфункция поджелудочной железы чревата неприятными последствиями, среди которых риск развития диабета и даже онкологические заболевания, поэтому проблему нельзя игнорировать.
«Скорой помощью» при обострении панкреатита должен стать постельный режим и полный покой, холодные компрессы на верхнюю часть живота, а также грамотно подобранная диета, которая позволит важному органу пищеварительной системы временно не синтезировать ферменты и немного «отдохнуть». Это поможет поджелудочной железе быстрее восстановить нормальное функционирование и вернуть больному хорошее самочувствие.
Что можно кушать при обострении панкреатита
Питание на разных стадиях обострения панкреатита
Для облегчения общего состояния рекомендуется ступенчатая схема питания, которая делится на три этапа и включает в себя период голодания, постепенное введение в рацион определенных видов продуктов и плавный переход к полноценному питанию.
Начальный этап
Главным принципом организации питания в первые дни «острого» периода является полный отказ от пищи. Больному разрешается пить только минеральную воду без газа (для подавления секреции желудочного сока), некрепкий чай или слабый отвар шиповника. Это обеспечит разгрузку желудочно-кишечного тракта и предотвратит развитие осложнений и прогрессирования воспалительного процесса.
Щадящая диета при остром панкреатите
Пока не будет устранена причина обострения, голодный период необходимо продолжать – зачастую для облегчения состояния необходимо 2-3 дня. В особо тяжелых случаях подобный способ питания следует продолжать от недели до месяца, но в таких ситуациях человеку необходима госпитализация и медикаментозная поддержка.
Диета при обострении хронического панкреатита
Период улучшения
С улучшением состояния больного, когда симптомы заболевания начинают затухать, разрешается постепенно пополнять рацион питания определенными продуктами и напитками.
Разрешенные и запрещенные продукты при панкреатите
Подбирая меню, необходимо учесть несколько важных моментов:
- следует придерживаться принципа дробного питания (кушать небольшими порциями 5-7 раз в день в четко установленное время);
- не стоит кормить больного насильно (лучше немного сдвинуть временной график приема пищи до появления аппетита);
- не менее важный фактор риска – переедание (суточная норма пищи (учитывая выпитую жидкость) не должна превышать 2,5 кг);
- еду нужно подавать теплой или комнатной температуры;
- блюда могут быть сварены либо приготовлены на пару и должны иметь однородную консистенцию (можно протереть в блендере);
- пища должна быть обезжиренной, чтобы избежать функционального напряжения поджелудочной железы;
- количество калорий может варьироваться от 500-1000 ккал в день (в зависимости от общего состояния пациента и его физических нагрузок).
Как питаться при панкреатите
В приоритете молочные протертые супы, жидкие и полужидкие каши на воде, овощные пюре, кисели и компоты. В комплексе с медикаментозным лечением удается максимально быстро добиться положительной динамики в состоянии больного.
Стадия затухающего обострения панкреатита
При снятии большинства симптомов заболевания можно расширить рамки рациона питания. Однако нельзя забывать, что диета должна способствовать разгрузке поджелудочной железы, а также уменьшению желудочной секреции. Пищу так же следует принимать небольшими порциями с интервалом не более 4 часов. Кроме того, в этот период рекомендуется подключить употребление фолиевой кислоты и витаминов A, B1, B2, B12, C, PP и K, но только после консультации с врачом.
Разрешённые продукты при панкреатите
Основное меню должно включать:
- нежирную рыбу и отварное мясо курицы, кролика, а также телятину и индейку;
- слизистые супы и жидкие каши в качестве гарнира (исключение составляют пшенная и перловка);
- молотые сухофрукты, размоченные водой (при минимальной калорийности в них много веществ, полезных для нормализации работы ЖКТ);
- картофель, свеклу, морковь, кабачок, тыкву, цветную капусту в отварном, запеченном или протертом виде;
- яичные белки;
- кефир и диетический творог;
- сухое печенье.
Разрешенные и запрещенные сыры при панкреатите
В качестве основных напитков лучше использовать минеральную воду (негазированную) или несладкий чай, а также сладкие компоты, желе, кисели и свежевыжатые соки, разведенные водой (в пропорции 1:1). Постепенно можно вводить свежие фрукты и овощи (кроме редьки, лука и чеснока). Главное, не заправлять их растительным маслом, сметаной или майонезом. Также допускается употребление хлеба.
Совет! Желательно кушать вчерашний хлеб, либо перед подачей на стол кусочки свежего подсушить в духовке.
Что исключить из рациона
Чтобы исключить переход острого панкреатита в хроническую стадию, необходимо составить список пищевых ограничений, избегая продуктов, стимулирующих активную работу поджелудочной железы, и учитывая индивидуальную непереносимость.
Запрещённые продукты при панкреатите
Из ежедневного рациона необходимо полностью удалить:
- жирную мясную пищу, сало и некоторые виды рыбы (кефаль, семгу, сома, карпа, палтуса), а также икру;
- свиной и бараний жир;
- ржаной хлеб;
- мясные субпродукты (колбасы, рулеты, сардельки, сосиски и так далее) и копчености;
- консервы, соления, маринады;
- острые специи, пряности и приправы;
- некоторые виды овощей (редьку, брюкву, редис, лук и чеснок, а также белокочанную капусту, грибы и бобовые с высоким содержанием грубой клетчатки);
- кислые фрукты;
- апельсин, лимон, мандарин и другие виды цитрусовых;
- цукаты;
- сгущенное молоко;
- глазированные сырки и жирную сметану;
- газированные и кофейные напитки;
- изделия из шоколада, торты, пирожные, бисквиты, мармелад, карамель, леденцы и другие сладости.
Что запрещено есть в первую неделю после обострения панкреатита
Совет! От фаст-фуда (картофеля фри, хот-догов), чипсов, сухариков, соленых орешков лучше отказаться навсегда, чтобы избежать обострений заболевания.
Кроме того, следует ограничить употребление алкоголя (не только крепких напитков, но и слабоалкогольных коктейлей). Спиртное может спровоцировать спазм сфинктера Одди (клапанного устройства, которое обеспечивает движение ферментов в кишечник и одновременно не дает выйти перевариваемой пище). После принятия «горячительного» клапан может своевременно не открыться, и пищеварительный сок будет заблокирован в протоках, что станет причиной острого приступа и неприятных последствий.
Список продуктов при панкреатите
Видео: Запрещенные продукты при панкреатите
Ориентировочное ежедневное меню при обострении панкреатита
Строгая диета не является приговором. Из разрешенных продуктов можно приготовить массу вкусных и полезных блюд. Перед тем, как составить сбалансированный рацион питания на каждый день необходимо посоветоваться с врачом и учесть все его рекомендации. Но если нет возможности обратиться к специалисту, облегчить этот процесс поможет ориентировочное меню, в котором собраны все необходимые продукты в допустимых дозах и указано рекомендованное время приема.
| Время приема пищи | Изображение | Блюда |
|---|---|---|
| Первый завтрак (7.00 – 7.30) | Первый завтрак должен быть легким, но при этом питательным, чтобы обеспечить организму необходимый запас энергии. Это может быть слизистый суп, манный пудинг, творожная запеканка либо рисовая каша с фруктами. Любителям сладкого непременно понравятся творожные шарики с вареньем. Из напитков стоит отдать предпочтение минеральной воде или некрепкому чаю (из ромашки, мяты или шиповника). В чай можно добавить немного молока | |
| Второй завтрак (9.00 – 9.30) | Второй завтрак подразумевает легкий перекус для восполнения сил, поэтому можно остановить выбор на печеной груше или яблоке (без кожуры), полакомиться фруктовым желе, скушать небольшой банан или выпить йогурт | |
| Обед (12.00 – 12.30) | Несмотря на пищевые ограничения, обед при лечении панкреатита должен быть самым сытным. Можно приготовить протертый перловый суп с сухариком, жидкое картофельное (морковное) пюре или гречку с паровой котлетой. Запить обед можно компотом или молоком | |
| Полдник (16.00 – 16.30) | Перед ужином обязательно необходимо сделать полдник, который может включать в себя овсяный кисель с подсушенным кусочком хлеба, молочное желе, фруктовый мусс или творог с 1 ч.л. меда | |
| Ужин (20.00 – 20.30) | Чтобы не допустить дефицита питательных веществ, на ужин следует подать гречневую, манную или рисовую кашу, макаронные изделия с овощами или тефтели из рыбы с овощным пюре. В качестве напитка подойдет слабый чай, который можно развести молоком. Финальной точкой в дневном рационе может стать полстакана обезжиренного кефира, который лучше выпить перед отходом ко сну |
Совет! В процессе приготовления блюд пищу нельзя солить. Разрешается добавить в еду немного соли только перед подачей на стол, но ее объем не должен превышать 10 г в день.
Организму потребуется время на восстановление после обострения, поэтому диету при панкреатите желательно соблюдать длительный период (от 6 до 12 месяцев), строго придерживаясь всех рекомендаций и советов врача.
Диета в первую неделю после обострения панкреатита
Блюда при панкреатите
Приступ панкреатита не должен становиться преградой для позитивных эмоций. И если боли отступили, можно порадовать больного аппетитными деликатесами, приготовленными строго в рамках допустимых норм и объявленной диеты.
Полезные фрукты при панкреатите
Для этого пригодится несколько простых и интересных рецептов.
- Нежное куриное суфле (вареное мясо птицы смешать с белком и приготовить в форме на пару. При желании, курицу можно заменить телятиной).
- Аппетитная запеканка из вермишели (взять по 30 г вермишели, творога и молока; творог растереть с отварной вермишелью; ¼ яйца взбить с молоком; все смешать, по вкусу добавить сахар, выложить в форму и запечь).
- Клубничный десерт (смешать 1 взбитый белок с сахарной пудрой и ванилином; набирать ложкой и опускать в кипящую воду, формируя шарики; украсить ими густой клубничный кисель, разлитый по бокалам).
- Зразы из филе судака (400 г рыбного филе пропустить через мясорубку; 100 г белого батона размочить в 0,5 ст. молока, отжать, растереть и добавить взбитый белок; все смешать в однородную массу, слегка присолить; с помощью ложки сформировать зразы и опустить в кипящую воду на 15-20 минут).
Лечебное меню при панкреатите
Пользуясь списком разрешенных и запрещенных продуктов, можно пополнить копилку рецептов собственными находками. Благодаря кулинарным экспериментам, пациент сможет не только утолить аппетит, но и получить массу положительных эмоций, что немаловажно для успешного результата курса лечения.
Заключение
Диета является основой комплексного лечения панкреатита, и строгое ее соблюдение позволяет быстрее справиться с недугом. Малейшие отступления от выбранного курса могут негативно повлиять на результат терапии, ведь каждое обострение приводит к появлению соединительных рубцов в зонах воспаления, поэтому железистой ткани, нормально выполняющей свою функцию, в поджелудочной железе остается все меньше. Как следствие, снижается выработка ферментов, и нарушаются пищеварительные процессы.
Диета при хроническом и остром панкреатите
Кроме пищевых ограничений, успех реабилитации во многом зависит от образа жизни пациента, разумной физической активности и отказа от вредных привычек. Это позитивно скажется не только на деятельности поджелудочной железы, но и на работе всех функций организма, а главное, позволит избежать повторных приступов.
Берегите себя и будьте здоровы! Чем можно остановить понос читайте у нас на сайте.
Видео — Лечение и диета при панкреатите
Видео — Что можно есть при панкреатите
Источник
Панкреатит – это тяжелое заболевание поджелудочной железы, представляющее серьезную опасность для здоровья человека. Неправильное лечение панкреатита может привести к развитию опаснейшего осложнения – панкреонекроза, последствиями которого нередко является кома и летальный исход.
Не допустить развития осложнений поможет правильное и своевременное лечение панкреатита, важнейшей частью которого является лечебная диета. Она позволит снять нагрузку с больного органа, ускорить его восстановление и уберечь пациента от возможных рецидивов недуга.
Поэтому людям, склонным к заболеваниям поджелудочной железы, необходимо знать ответы на следующие вопросы: что можно есть при приступе панкреатита и после него? Как правильно готовить блюда для больного и чем их следует заправлять? Как выглядит примерное меню для пациента с панкреатитом?
Причины панкреатита
Панкреатит может быть острым и хроническим. Острый панкреатит, как правило, развивается внезапно и проявляется острой болью в верхней части живота, сильной рвотой, не приносящей облегчение, вздутием живота, повышением температуры, лихорадкой, сильной слабостью, учащенным сердцебиением, пожелтением белков глаз, поносом или запором.
Такое состояние крайне опасно для человека и требует немедленного обращения к врачу. При неправильном или несвоевременном лечении острый панкреатит может перейти в хроническую форму с периодическими обострениями. Хронический панкреатит гораздо тяжелее поддается лечению и со  временем часто прогрессирует.
временем часто прогрессирует.
Основной причиной возникновения панкреатита является нездоровый образ жизни. Главную группу риска составляют люди, регулярно употребляющие вредные для здоровья продукты и злоупотребляющие алкогольными напитками. Также панкреатит часто поражает людей с низким иммунитетом и недостатком физической активности.
Причины панкреатита:
- Регулярное переедание и употребление большого количество тяжелых, жирных и острых блюд;
- Злоупотребление спиртными напитками, в том числе лёгкими (пивом и некрепким вином);
- Травмы живота, повлекшие повреждение органов брюшной полости;
- Заболевания желчного пузыря: холецистит и желчнокаменная болезнь;
- Операции на желудке, печени или по удалению желчного пузыря;
- Болезни двенадцатиперстной кишки: язва и дуоденит;
- Инфекционные заболевания, в особенности вирусный гепатит B и C;
- Заражение паразитами: аскариды, лямблии, амебы, плазмодии и др.;
- Длительный прием медицинских препаратов, таких как антибиотики, мочегонные и гормональные средства;
- Сахарный диабет и другие нарушения обмена веществ;
- Опухоли поджелудочной железы;
- Заболевания сердца и сосудов, в частности атеросклероз;
- Беременность.
Диета при панкреатите
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
 В первые дни болезни необходимо полностью отказаться от приема любой пищи и питья, в том числе воды. Сухое голодание поможет снять нагрузку с воспаленной поджелудочной железы и ускорить ее восстановление. Даже не большой кусочек пищи или глоток жидкости заставит железу активно работать и выделять пищеварительные ферменты.
В первые дни болезни необходимо полностью отказаться от приема любой пищи и питья, в том числе воды. Сухое голодание поможет снять нагрузку с воспаленной поджелудочной железы и ускорить ее восстановление. Даже не большой кусочек пищи или глоток жидкости заставит железу активно работать и выделять пищеварительные ферменты.
Чтобы восполнить потребность организма в воде и питательных веществах, пациенту нужно внутривенно водить растворы с глюкозой, важнейшими витаминами и минералами. Поэтому первый день или несколько суток после приступа панкреатита больному следует провести в больнице, где ему будет обеспечен необходимый уход.
Выходить из голодания нужно постепенно. Питание после приступа панкреатита должно начинаться с небольшого приема минеральной негазированной воды, слегка подслащенного отвара шиповника и некрепкого чая (лучше зеленого). Они помогут активизировать поджелудочную железу, при этом не оказывая на нее большой нагрузки.
Когда больной начнет немного восстанавливаться его рацион должен стать более разнообразным и включать в себя легкие, диетические и легкоусвояемые блюда. Такая диета после приступа панкреатита поможет избежать рецидивов заболевания, которые крайне опасны для здоровья и жизни пациента.
Что можно есть после приступа панкреатита:
- Компоты, кисели и морсы из ягод и фруктов (можно сухофруктов), фруктовые и ягодные пюре и желе домашнего приготовления, печеные фрукты (например, яблоки или груши);
- Нежирные кисломолочные продукты: кефир, ряженка и йогурт. Диетический творог, несоленый домашний сыр;
- Отварные, печеные или приготовленные на пару овощи, овощные пюре из картофеля, тыквы, кабачков и моркови;
- Разваренные каши на воде или с добавлением нежирного молока из гречневой, рисовой, овсяной и манной крупы;
- Нежирные сорта рыбы, отварные, приготовленные на пару или запечённые в духовке;
- Паровые котлеты и рулеты, отварные фрикадельки из постных сортов мяса: кролик, телятина и курица без кожицы;
- Вегетарианские супы с добавлением различных овощей и круп;
- Паровой омлет;
- Сухарики из белого хлеба;
- Для приготовления блюд использовать только растительные масла, лучше всего оливковое.
Правильное питание после приступа панкреатита впервые 2 3 месяца является основным условием полного восстановление больного. Даже малейшее нарушение режима может негативно сказаться на пациенте и в дальнейшем вызвать серьезное поражение поджелудочной железы вплоть до онкологии.
Основные принципы питания для больных панкреатитом:
- Больному категорически запрещены жирные жареные блюда. Все продукты должны подаваться на стол только в вареном или печеном виде;
- Большие порции и длительные перерывы между приемами пищи противопоказаны для пациента. Ему необходимо питаться часто – не менее 5 раз в день, но небольшими порциями;
- Человеку с диагнозом панкреатит запрещено есть холодную и горячую еду. Вся пища должна употребляться только в теплом виде;
- На протяжении 1-2 недель все продукты для больного должны подаваться только в протертом виде, а в дальнейшем пищу необходимо тщательно пережёвывать;
- Пациенту с панкреатитом не рекомендуется употреблять залежалые продукты. Все блюда должны готовиться только из свежих овощей, фруктов, молока и мяса;
- Алкогольные напитки строго запрещены в любых количествах, особенно при алкогольном панкреатите;
- После приступа панкреатита человеку противопоказаны ненатуральные продукты, в составе которых есть красители, ароматизаторы, консерванты и другие вредные добавки;
- Из питания больного должны быть полностью исключены жирные, калорийные, острые, пряные, соленые, копчёные и маринованные блюда и продукты;
- В рацион пациента должно ежедневно входить не менее 160 гр. белка. Лучше всего, если это будут легкие нежирные белковые продукты;
- В качестве питья человеку с панкреатитом очень полезно принимать щелочную минеральную воду.
При панкреатите категорически запрещены следующие продукты:
- Жирные сорта мяса и рыбы;
- Мясные и рыбные бульоны;
- Все виды грибов;
- Кислые ягоды и несладкие фрукты, особенно цитрусовые;
- Укроп, петрушка и другие виды зелени;
- Белокочанная и пекинская капуста;
- Редиска, редька, свекла, репа, брюква;
- Фасоль, горох, чечевица и другие бобовые;
- Авокадо;
- Цельнозерновые и отрубные макароны, а также макаронные изделия из муки 2-го сорта;
- Свежеиспечённый хлеб и другая выпечка;
- Мороженое;
- Кофе, какао, крепки черный чай;
При болезнях поджелудочной железы категорически запрещается употреблять газированные напитки с сахаром.
Примерное меню
Чтобы полностью восстановиться после панкреатического приступа и восстановить синтез гормонов поджелудочной железы, больному потребуется достаточно долго придерживаться строгой диеты. Но даже после выздоровления ему необходимо будет ограничивать себя в употребление алкоголя, фастфуда, копченого мяса и рыбы, различных солений, а также жирных и острых блюд.
Многим людям сложно соблюдать диету, поскольку они не умеют готовить вкусные и полезные диетические блюда. Однако такие рецепты очень просты и их сможет

приготовить любой человек, даже не имеющий талантов в области кулинарии.
Помочь разобраться в том, какие блюда будут наиболее полезны для пациента во время болезни и в восстановительный период поможет примерное меню при панкреатите. Все входящие в него рецепты крайне просты и для их приготовления используются только недорогие продукты.
Меню для больного панкреатитом:
Первый завтрак:
- Запечённое рыбное феле;
- Паровой омлет;
- Котлеты из постного мяса, приготовленные на пару;
- Каша из овсяной или рисовой крупы.
Вместе с основным блюдом на завтрак пациенту разрешается съесть небольшой кусочек белого хлеба и выпить чашку травяного чая.
Второй завтрак:
- Галетное печенье;
- Сухарики из белого хлеба;
- Нежирный творог.
На второй завтрак разрешается выпить зеленый или некрепкий черный чай с молоком.
Обед:
- Крупяной суп без мяса с картофелем;
- Куриные тефтельки, приготовленные в пароварке с гарниром из овощного пюре (вареной моркови, кабачков или тыквы с растительным маслом);
- Рыба печеная или приготовленная на пару с отварными овощами;
В обед больному также разрешается съесть небольшой кусочек хлеба и выпить яблочный кисель.
Полдник:
- Овощная запеканка;
- Небольшой кусочек вареной курицы;
- Один-два ломтика мясного рулета, фаршированного отварным яйцом.
Блюда можно подать с кусочком хлеба и чашкой зеленого чая.
Ужин:
- Суп-пюре из цветной капусты, брокколи или кабачков;
- Нежирная рыба, сваренная на пару.
На ужин вместо хлеба лучше съесть несколько белых хлебцев и выпить травяной чай.
Второй ужин:
- Банан или яблоко сладких сортов;
- Нежирный кефир или ягодный кисель.
Общее количество хлеба, употребляемого пациентом в течение дня, не должно превышать 250 гр.
Какой диеты придерживаться при панкреатите рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник