Клинические примеры острого панкреатита
В статье рассматриваются основные причины возникновения острого и хронического билиарнозависимого панкреатита и особенности его лечения. Проанализирован клинический случай острого билиарного панкреатита, развившегося на фоне лечения желчнокаменной болезни, с дальнейшим формированием хронического панкреатита в результате персистирования билиарного сладжа.
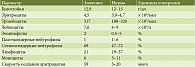
Таблица 1. Клинический анализ крови
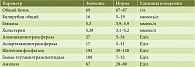
Таблица 2. Биохимический анализ крови
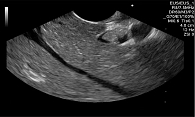
Замазкообразная желчь в терминальном отделе общего желчного протока
Как показали результаты ретроспективного (20-летний период) исследования, посвященного анализу причин развития острого панкреатита, билиарнозависимый панкреатит встречается у 26,9% пациентов [1]. Основной причиной его развития является желчнокаменная болезнь (ЖКБ). Острый панкреатит рассматривается как одно из основных осложнений ЖКБ [2].
Последние десятилетия во всем мире наблюдается тенденция к увеличению частоты развития билиарного панкреатита в результате роста заболеваемости ЖКБ [3]. Так, по данным разных авторов, частота развития билиарного панкреатита у больных ЖКБ составляет 25–90% [4].
Ведущим фактором в патогенезе билиарного панкреатита является повышение давления в желчных протоках вследствие возникновения механического препятствия (конкремент, билиарный сладж, стриктура, опухоль и др.), особенно дистальнее места слияния общего желчного с главным панкреатическим протоком, либо дисфункции сфинктера Одди. Развитие на этом фоне патологического билиопанкреатического рефлюкса и нарушение оттока панкреатического секрета могут привести к возникновению острого билиарного панкреатита [5].
Билиарнозависимый панкреатит отличается от панкреатита иной этиологии (алкогольный, алиментарный, посттравматический) тем, что этиологический фактор, как правило, не устраняется. Его воздействие продолжается на фоне развивающегося процесса в поджелудочной железе (ПЖ) и парапанкреатической клетчатке [6].
Особое значение в развитии билиарного панкреатита придается билиарному сладжу. Частота его выявления у больных с идиопатическим панкреатитом составляет 30–75%. При исследовании желчи в течение первых суток от начала панкреатической атаки билиарный сладж выявляется в 80% случаев [7].
В одном из исследований ученые наблюдали за 104 пациентами с билиарным сладжем в течение 630 дней (21 месяц). У 25 (24%) больных развились осложнения, такие как холелитиаз, холецистит, холедохолитиаз и панкреатит. При этом у 12 пациентов отмечался некалькулезный холецистит, у двоих – острый калькулезный холецистит. Зарегистрировано шесть случаев холецистолитиаза, один случай холедохолитиаза, четыре – панкреатита [8].
Таким образом, клиническое значение билиарного сладжа переоценить сложно, поскольку он:
- служит источником камнеобразования: желчные камни образуются у 5–20% пациентов за 1–3-летний период;
- способствует развитию стриктур терминального отдела общего желчного протока и/или стенозирующего папиллита;
- может приводить к развитию острого холецистита, холангита, отключению желчного пузыря (при наличии замазкообразной желчи);
- является причиной билиарного панкреатита.
Кроме того, билиарный сладж, содержащий микролиты, может свободно проходить по протоковой системе и вызывать необъяснимые боли в правом подреберье у 83% больных [9].
Билиарный сладж формируется в желчном пузыре в результате дестабилизации физико-химического состояния желчи и преципитации ее основных компонентов.
К факторам, способствующим персистенции билиарного сладжа, относятся гипотония желчного пузыря и гипертонус сфинктера Одди. Постоянный пассаж сладжа по желчным путям приводит к повреждению слизистой оболочки, главным образом в области сфинктера Одди. Травматизация слизистой оболочки вызвана микролитами, составляющими основную часть билиарного сладжа. Как следствие, сначала развивается вторичная дисфункция сфинктера Одди, затем формируется стенозирующий папиллит [4].
Помимо конкрементов и билиарного сладжа обострения панкреатита могут быть вызваны дисфункцией сфинктера Одди [10], в том числе у больных после холецистэктомии [11]. Так, у 18,8% пациентов с хотя бы одним эпизодом острого панкреатита или хроническим идиопатическим панкреатитом выявляется панкреатический тип дисфункции сфинктера Одди [11].
Фармакотерапия билиарнозависимого панкреатита может быть этиологической и патогенетической. При наличии показаний (ЖКБ, обструкция желчного потока) проводится эндоскопическое или хирургическое лечение.
Этиологическая терапия предполагает использование препаратов урсодезоксихолевой кислоты (УДХК). Патогенетическая зависит от типа преобладающих нарушений. При гипомоторных нарушениях назначают прокинетики (домперидон, итоприд), при гипермоторных – спазмолитики (мебеверин). Применяют также комбинированные препараты, оказывающие одновременно и холеретическое, и спазмолитическое действие.
По механизму действия спазмолитики подразделяют на нейротропные и миотропные. Нейротропные блокируют процесс передачи нервных импульсов в вегетативных ганглиях и нервных окончаниях, стимулирующих гладкомышечные клетки. Они осуществляют блокаду М1-, М2- и М3-холинорецепторов гладкой мышечной клетки. Среди нейротропных спазмолитиков выделяют:
- природные: атропин, гиосциамин, препараты красавки, платифиллин, скополамин;
- синтетические центральные: адифенин, апрофен, апринал, циклозил;
- полусинтетические периферические: гиосцина бутилбромид.
Миотропные спазмолитики уменьшают мышечный тонус за счет прямого воздействия на гладкомышечные клетки. К таким спазмолитикам относятся блокаторы ионных каналов, ингибиторы фосфодиэстеразы (ФДЭ) 4-го типа, нитраты. Миотропные спазмолитики подразделяют:
- на селективные:
- блокаторы кальциевых каналов (пинаверия бромид, отилония бромид);
- блокаторы натриевых каналов (мебеверин) и донаторы оксида азота (изосорбида динитрат, нитроглицерин, натрия нитропруссид);
- неселективные: ингибиторы ФДЭ (дротаверин, папаверин, аминофиллин, бенциклан) [12].
Что касается патогенетической терапии, препаратом выбора для пациентов с функциональными заболеваниями билиарного тракта являются лекарственные средства, селективно релаксирующие гладкую мускулатуру органов желудочно-кишечного тракта. Препараты этой группы, в частности мебеверин, обладают релаксирующей селективностью в отношении сфинктера Одди, в 20–40 раз превышающей эффект папаверина. При этом мебеверин оказывает нормализующее действие на мускулатуру кишечника, устраняя функциональный дуоденостаз, гиперперистальтику, спазм и не вызывая при этом нежелательной гипотонии [13].
Рассмотрим клинический пример, демонстрирующий результат успешного лечения билиарнозависимого панкреатита за счет назначения этиологической и патогенетической терапии.
Больная К. 76 лет была госпитализирована в отделение патологии поджелудочной железы и желчевыводящих путей Московского клинического научно-практического центра им. А.С. Логинова для обследования и лечения по поводу неоднократного обострения хронического панкреатита.
При поступлении – жалобы на боли в верхней половине живота с иррадиацией в спину и грудную клетку, усиливающиеся после еды, тошноту, отрыжку, снижение массы тела на 16 кг за два года.
Из анамнеза известно, что боли в животе впервые появились несколько лет назад. Больная была госпитализирована с болевым синдромом. Диагностированы холедохолитиаз, механическая желтуха. Проведены эндоскопическая папиллосфинктеротомия, экстракция конкремента холедоха, осложнившаяся панкреонекрозом. Проведено консервативное лечение. Через полгода отмечалось повторное ухудшение – интенсивный болевой синдром. Пациентка была вновь госпитализирована. Диагноз: хронический панкреатит, обострение. Через два года выполнена лапароскопическая холецистэктомия. В течение года боли не беспокоили, однако через год они возобновились. Последующие полгода пациентка с диагнозом «обострение хронического панкреатита, транзиторный холедохолитиаз» находилась на стационарном лечении.
При объективном осмотре состояние удовлетворительное, кожные покровы и видимые слизистые оболочки чистые, обычной окраски. Тургор снижен. Отеков нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритм правильный. Частота сердечных сокращений – 76 уд/мин. Артериальное давление – 120/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот обычной конфигурации, в эпигастральной области и правом подреберье звездчатые рубцы. При пальпации живот мягкий, болезненный в эпигастральной области. Печень у края реберной дуги, селезенка не пальпируется.
Лабораторно-инструментальные исследования. Клинический анализ крови без патологических отклонений (табл. 1). В биохимическом анализе крови умеренный холестаз (табл. 2). Фекальная эластаза – свыше 200 мкг/г. Эзофагогастродуоденоскопия. Парапапиллярный дивертикул. Состояние после папиллотомии.
Ультразвуковое исследование органов брюшной полости. Признаки диффузного заболевания печени. Билиарная гипертензия. Расширение гепатикохоледоха. Не исключен холедохолитиаз, хотя конкремент не визуализируется. Диффузные изменения поджелудочной железы (признаки хронического панкреатита).
Для определения дальнейшей тактики лечения выполнена эндосонография панкреатобилиарной зоны. Визуализирована замазкообразная желчь в общем желчном протоке (рисунок).
Вероятно, именно замазкообразная желчь в терминальном отделе общего желчного протока стала причиной частых обострений хронического билиарнозависимого панкреатита.
Для уменьшения литогенности желчи больной назначили препарат УДХК Эксхол® 500 мг в делимых таблетках в дозе 750 мг/сут в три приема. Благодаря такой форме выпуска Эксхол® 500 мг можно гибко дозировать, сокращая количество принимаемых таблеток [14]. При выборе препаратов УДХК это очень важно. Не менее значимый фактор – экономическая составляющая. Выбор препарата в рассматриваемом случае был обусловлен доступностью длительного курсового лечения.
С целью купирования болевого синдрома, устранения спазма и улучшения пассажа желчи в кишку был назначен Спарекс® по 200 мг в два приема перед едой. Через три месяца лечения отмечалась положительная динамика в виде полного купирования болевого синдрома, нормализации биохимических показателей. Наблюдение за больной в последующие шесть месяцев показало отсутствие рецидивов билиарнозависимого панкреатита.
По данным Н.А. Агафоновой и соавт. [14], российский препарат мебеверина Спарекс® не только купирует боль, но и улучшает реологические свойства желчи при ЖКБ.
Оценка безопасности и переносимости мебеверина проводилась в исследованиях, включивших свыше 3500 больных [13]. Во всех исследованиях отмечалась хорошая переносимость препарата без развития побочных эффектов, в том числе при увеличении дозы. Мебеверин не вызывает гематологических и биохимических изменений, не оказывает типичных антихолинергических эффектов, в связи с чем может назначаться пациентам с гипертрофией предстательной железы и глаукомой [13], что актуально для пожилых больных.
Таким образом, несмотря на проведенную папиллосфинктеротомию, отток желчи был нарушен, что в свою очередь провоцировало обострения хронического панкреатита. Данных о формировании стриктур не получено. В связи с этим хирургическое вмешательство было нецелесообразным. Ситуация была разрешена путем применения препарата УДХК (Эксхол®) и селективного миотропного спазмолитика (Спарекс®).
Источник
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Острый панкреатит
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

КТ ОБП. Признаки острого панкреатита: отек, диффузная неоднородность структуры поджелудочной железы.
Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Источник