Классификация острого панкреатита савельев
Острый
панкреатит.
Острый
панкреатит –
острое
асептическое воспаление поджелудочной
железы, основу которого составляют
процессы аутоферментативного некробиоза
и некроза органа.
Заболеваемость
острым панкреатитом в последние годы
неуклонно растёт. Больные с этой
патологией составляют около 15-20% в
структуре хирургического стационара.
Острый панкреатит носит тяжёлый
деструктивный характер. Результаты
лечения неутешительны – смертность
составляет 2,0 на 1000 населения.
Острый
панкреатит – полиэтиологическое
заболевание.
Выделяют
4 взаимосвязанные группы причин острого
панкреатита: механические, нейрогуморальные,
токсико-аллергические, алиментарные.
Механические
– все виды виды окклюзии главного
панкреатического протока – вколоченные
камни, рубцовые стриктуры, опухоли,
дуодено-панкреатический рефлюкс.Нейрогуморальные
– нарушения жирового обмена, системные
заболевания сосудов, нарушения
кровообращения.Токсикоаллергические
– инфекционные.Алиментарные
– в т.ч. алкогольные.
Классификация
острого панкреатита по Савельеву с
учётом Атлантской.
По
форме:
1.
Отёчный (интерстициальный) острый
панкреатит.
2.
Панкреонекроз (стерильный).
По
характеру поражения панкреонекроз
бывает:
1.
Геморрагический.
2.
Жировой.
3.
Смешанный.
По
масштабу поражения:
1.
Мелкоочаговый.
2.
Крупноочаговый.
3.
Субтотальный.
4.
Тотальный.
По
течению:
1.
Абортивный.
2.
Прогрессирующий.
3.
Молниеносный.
Периоды
болезни:
1.
Период гемодинамических нарушений
(коллапс, шок) 1-3 суток.
2.
Период недостаточности паренхиматозного
органа 5-7 суток.
3.
Период гнойных осложнений.
Осложнения
острого панкреатита.
1.
Перипанкреатический инфильтрат.
2.
Инфицированный панкреонекроз.
3.
Панкреатогенный абсцесс.
4.
Псевдокисты (инфицированные, стеариновые).
5.
Перитонит – ферментативный, бактериальный.
6.
Септическая флегмона забрюшинной
клетчатки.
7.
Механическая желтуха.
8.
Аррозивные кровотечения.
Патогенез
острого панкреатита.
Под
действием этиологического фактора из
клеток выделяется:
цитокиназа
→ трипсиноген
→ трипсин
→каллекринин
→ кининоген
→ кинин
(брадикинин)
→ нарушениекровоснабжения
→ ишемия
→ выпотеваниежидкостнойчастикровииформенныхэлементов
(геморрагическийпанкреонекроз)
→трипсиноваяфаза.
Из
разрушенных клеток выделяется липаза,
которая активируется желчными кислотами
и воздействует на нейтральные жиры с
образованием жирных кислот, которые
объединяются с Са2+ образуя участки
стеатонекроза (жировой панкреонекроз).
Если выражены оба звена – смешанный
панкреонекроз.
Клиническая
картина.
Основные
симптомы острого панкреатита – боль,
рвота и метеоризм (триада Мондора).
Боль
интенсивная, постоянная, с локализацией
в эпигастрии, иногда в левом подреберье.
Часто она носит опоясывающий характер
(чувство давящего обруча).
Одновременно
с болями развивается многократная,
мучительная, не приносящая облегчения
рвота провоцируемая приёмом пищи или
воды – при этом рвотные массы никогда
не носят застойного характера. Характерна
гипертермия до умеренных цифр, цианоз
лица и конечностей. Цианоз в виде
фиолетовых пятен на лице – симптом
Мондора, пятна цианоза на боковых стенках
живота – симптом Грея Тёрнера, цианоз
околопупочной области – симптом
Грюнвальда.
При
осмотре живота отмечается его вздутие,
пальпация болезненна. Пальпация в
поясничной области- особенно в левом
рёберно-позвоночном углу – симптом
Мейо-Робсона.При пальпации определяется
ригидность мышц передней брюшной стенки,
вплоть до мышечного дефанса при
перитоните. Болезненная резистентность
передней брюшной стенки в проекции ПЖЖ
– симптом Керте.
Симптом
Воскресенского – невозможность
определить пульсацию брюшного отдела
аорты вследствие увеличения ПЖЖ и отёка
забрюшинной клетчатки. Нередко положителен
симптом Щёткина-Блюмберга.
Лабораторная
диагностика:
Строится
на определении уровня α-амилазыкрови,
липазы крови, диастазы мочи. В ОАК
характерен умеренный лейкоцитоз.
Инструментальная
диагностика:
Информативно
УЗИ, КТ, РХПГ, лапароскопия, до сих пор
не утратило актуальности рентгенисследование.
Консервативная
терапия направлена на:
—
подавление секреции поджелудочной
железы, желудка и двенадцатиперстной
кишки;
—
снижение ферментной токсинемии;
—
ликвидация гиповолемии, водно-электролитных
и метаболических расстройств;
—
устранение гипертензии в желчевыводящих
и панкреатических путях;
—
улучшение реологических свойств крови
и минимизация реологических расстройств;
—
борьба с гипоксемией;
—
лечение пареза ЖКТ;
—
купирование болевого синдрома.
Хирургическое
лечение.
При
остром панкреатите показано при развитии
перитонита или других осложнений. В
случае интерстициального панкреатита
или стерильного панкреонекроза
осложнённых ферментативным перитонитом
– показана лапароскопическая санация
и дренирование брюшной полости. Резекцию
ПЖЖ при панкреонекрозе выполняют в
случае полного некроза в области хвоста
или тела ПЖЖ на фоне стабильного состояния
больного (отсутствие признаков шока).
Патологическая
анатомия поджелудочной железы (жировой
панкреонекроз).
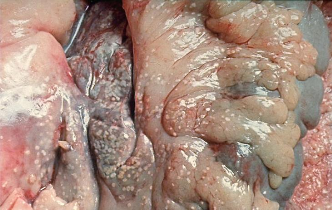
Патологическая
анатомия поджелудочной железы
(гемморагический панкреонекроз).
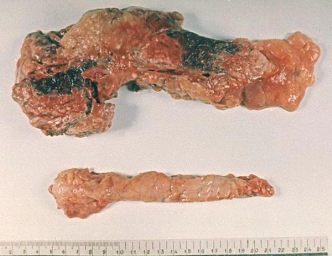
Патологическая
анатомия поджелудочной железы (киста).
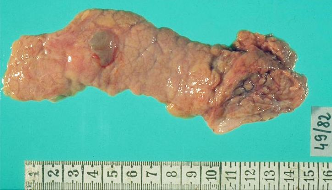
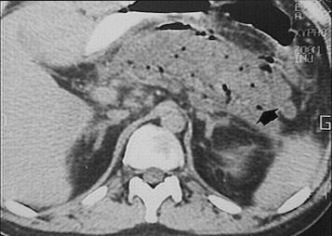
Визуализация
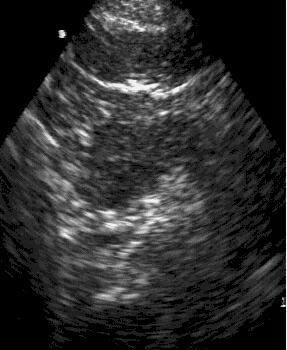
поджелудочной железы при остром
панкреатите. УЗИ.
Компьютерная
томография. Микроабсцессы
поджелудочной железы.
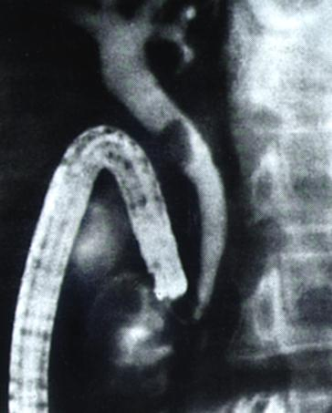
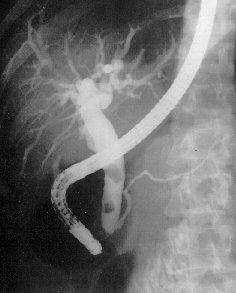
Диагностика
острого панкреатита. ЭРХПГ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
содержание ..
1
2
3
4
..
Глава
III
КЛАССИФИКАЦИЯ
ОСТРОГО ПАНКРЕАТИТА
Разногласия
в трактовке понятия «острый панкреатит» сохраняются по настоящее время. Еще В.
М. Воскресенский (1951), А. И. Абрикосов (1957) и др. считали, что острый панкреатит
бывает как инфекционной, так и неинфекционной природы. Howard и James
(1962) относили острый панкреатит к неспецифическому инфекционному воспалению
поджелудочной железы. С. В. Лобачев (1953) и ряд других авторов, напротив,
считали, что инфекция чаще присоединяется вторично. Некоторые авторы
рассматривали острый панкреатит вообще вне связи с воспалительной реакцией. В
этом случае обычно говорили о своеобразном неинфекционном и невоспалительном
патологическом процессе, который, возможно, развивается с особой закономерностью
[Руфанов И. Г.,
1925; Маждраков Г. М. 1961; Dragstedt et al. 1954; Brocq,
Varangot, 1949; Roberts et al. 1950; Pizziecco, 1960; Goldstein et al., 1963;
Hess, 1969, и др.]. В
связи с этим предлагается заменить термин «панкреатит» на более современный:
«панкреатоз», «панкреатопатия», «пан-креодистрофия» и пр. [Маждраков Г. М.,
1961; Акжигитов Г. Н., 1974].
Наконец,
существует также мнение, согласно которому острый панкреатит — лишь
собирательное понятие и включает в себя ряд совершенно различных по этиологии и
патогенезу заболеваний [Абрикосов А. И., 1957; Давыдовский И. В., 1958;
Шелагуров А. А., 1967; Чаплинский В. В., Гнатышак А. И., 1972].
Интересны
противоречия взглядов И. В. Давыдовского (1958), который описывает первичный,
или воспалительный, острый панкреатит и панкреонекроз невоспалительной природы.
Однако, если воспользоваться его же определением, согласно которому
«…воспаление есть местная реакция организма рефлекторного характера,
связанная с местным раздражением или повреждением тканей», а «… конечной
причиной воспаления оказывается деструкция собственных тканей организма»1, то
тогда чем как не воспалением является острый панкреатит, имеющий все
морфологические, функциональные и клинические признаки воспалительной реакции?
Наши
исследования, включающие изучение этиологических факторов и клинические
наблюдения за течением острого панкреатита, данные биохимического, лапароскопического,
ангиографического, интраоперационного и патоморфологического обследования
более 650 больных и эксперименты на животных, подтверждают мнение о
первично-асептическом воспалительно-дегенеративном характере этого заболевания.
Результаты
настоящего исследования позволяют охарактеризовать острый панкреатит как
асептическое воспаление демаркационного характера, в основе которого лежат
процессы некробиоза панкреоцитов и ферментной аутоагрессии с последующим
развитием некроза, дегенерации железы и присоединением вторичной инфекции. Таким
образом, понятие «панкреонекроз», которое впервые было введено в клинику А. Н.
Бакулевым и В. В. Виноградовым (1951), наиболее точно отвечает современным
представлениям о патогенетической сущности болезни. Необычные морфологические,
функциональные и клинические проявления острого панкреатита— лишь результат
ферментного некробиоза и аутолиза панкреоцитов, а также участия ферментных
систем поджелудочной железы в развитии местных и общих патологических реакций.
ЭТИОЛОГИЧЕСКАЯ
КЛАССИФИКАЦИЯ
Значительное
число выявленных и доказанных клинически и экспериментально причин развития
воспалительно-дегенеративных процессов в поджелудочной железе, а также
существующих теорий, объясняющих значение этих причин, позволяет сделать вывод
о том, что острый панкреатит— полиэтиологическое заболевание.
Мы
проанализировали частоту различных этиологических факторов острого панкреатита
в зависимости от их принадлежности к одной из трех выделенных нами существенно
отличающихся и в то же время тесно взаимодействующих в организме групп
однозначных причин болезни: 1) механические; 2) ней-рогуморальные; 3)
токсико-аллергические.
Первая
группа причин включает все виды блокады печеночно-поджелудочной ампулы и
главного панкреатического протока, в том числе развивающейся при дуоденальной
дискинезии, гипертензии или дуоденально-панкреатическом рефлюксе, а так же
травматические повреждения поджелудочной железы. В наших наблюдениях отмечено
сочетание этих факторов в той или иной комбинации. Блокада
печеночно-поджелудочной ампулы желчным камнем в результате стриктуры сдавления
опухолью или воспалительного отека большого дуоденального сосочка выявлена у
16,8% больных; у 47,8% был отмечен стойкий спазм сфинктера
печеночно-поджелудочной ампулы чаще на почве рецидивирующей желчной колики,
острого холецистита или постхолецистэктомического синдрома; у 44,9% больных
наблюдались расстройства функции двенадцатиперстной кишки: дис-кинезия
вследствие язвенной болезни или неадекватной пище-
вой
нагрузки, дуоденостаз с дуоденально-панкреатическим рефлюксом. Хронический
рецидивирующий панкреатит как одна из причин блокады главного панкреатического
протока выявлен нами у 31% больных. Травма поджелудочной железы — закрытая,
открытая и интраоперационная — предшествовала заболеванию у 5,1% больных.
Таким образом, среди механических причин преобладают функциональные
расстройства сфинктера печеночно-поджелудочной ампулы и двенадцатиперстной
кишки.
Из
нейрогуморальных причинных факторов наиболее часто встречались нарушения преимущественно
жирового обмена (30,7%), системные заболевания сосудов (27,8%), заболевания:
желудка (13,6%), реже вторичные нарушения кровообращения в поджелудочной железе
(8,9%), заболевания печени (7,3%), беременность и послеродовой период (6%).
К
группе токсико-аллергических причинных факторов мы отнесли пищевую и
лекарственную аллергию (7,3%), наличие очага острой или латентной инфекции (11,1%)
и алкоголизм (13,3%).
С
нашей точки зрения, определенное практическое значение может иметь деление
известных причинных факторов на предрасполагающие, производящие и разрешающие.
К предрасполагающим причинам, помимо конституционально-анатомических,
наследственных и сезонно-алиментарных факторов, мы относим нейрогуморальные и
токсико-аллергические; к разрешающим— провоцирующую пищевую нагрузку
(алкоголь, жирные и раздражающие продукты), а также вторичные нарушения
кровообращения в поджелудочной железе.
По
нашим наблюдениям, производящие причинные факторы в известной мере могут
определять клинико-морфологическую» форму острого панкреатита, течение,
характер осложнений и прогноз. На основании изучения частоты обнаружения
производящих причинных факторов мы выделили следующие этиологические формы
острого панкреатита: 1) дуктогенные (дуоденобилиарный, т. е. рефлюксогенный и генуинный);
2) холецистогенный; 3) контактный; 4) ангиогенный; 5) посттравматический; 6)
криптогенный; 7) осложняющий. Частотная и качественная характеристика
этиологических форм острого панкреатита приведена в табл. 1.

Как
видно из таблицы, наиболее часто встречаются дуктогенные формы острого
панкреатита, что имеет большое практическое значение, так как ряд
обструктивных процессов в секретовыводящей системе может быть устранен только
хирургическим путем. Это обстоятельство определяет значение целенаправленной
диагностики характера обструкции.
Причинно-следственная
роль всех указанных выше этиологических факторов в конечном итоге заключается
в повреждении панкреоцитов и создании условий для внутритканевой активации и
самоактивации ферментных систем поджелудочной железы.
КЛИНИКО-МОРФОЛОГИЧЕСКАЯ
КЛАССИФИКАЦИЯ
Многообразие
морфологических проявлений острого панкреатита и вариантов его клинического
течения нашли отражение в 46 известных нам классификациях, которые чаще носят
описательный характер. При сопоставительном анализе этих классификаций
становится очевидным, что все они отличаются лишь принципом построения и разной
трактовкой терминов в соответствии с уровнем знаний о патогенетической
сущности выделяемых форм и вариантов течения болезни.
С
позиций морфологического классификационного принципа острый панкреатит наиболее
полно охарактеризован Carnot (1908), А. И. Абрикосовым (1957), Blumenthal, Profestein (1959). Frtihling и соавт. (1961), Ю. Г.
Бойко (1970). В основу классификации Sarles и Camatte (1963)
положен клинический принцип, а классификации Duprez и Kiekens
(1966), Geokaa (1972) и др. — клинико-этиологический.
Наибольшее
распространение получил клинико-морфологический принцип построения
классификации, так как он в наибольшей степени отвечает запросам практики.
Первая такая классификация острого панкреатита в отечественной литературе была
предложена в 1897 г. А. В. Мартыновым. Не останавливаясь на детализации клинико-морфологических
классификаций, которые приведены в цитируемых нами источниках, считаем
необходимым отметить, что выделенные в классификации А. Н. Бакулева и В. В.
Виноградова (1951) «отечный панкреатит», «различные виды панкреонекроза» и
«гнойный панкреатит» впервые рассматриваются ими как последовательные стадии
единого процесса.
Клинико-морфологическая
классификация острого панкреатита.
I.
Клинико-анатомические формы
Отечный
панкреатит (абортивный панкреонекроз)
Жировой
панкреонекроз
Геморрагический
панкреонекроз
II.
Распространенность
Локальный
(очаговый) процесс
Субтотальный
процесс
Тотальный »
III.
Течение
Абортивное
Прогрессирующее
IV. Периоды
болезни
Период
гемодинамических нарушений и панкреатогенного
шока
Период
функциональной недостаточности паренхиматозных
органов
Период
дегенеративных гнойных осложнений
Течение
панкреонекроза может быть абортивным и прогрессирующим. В первом случае
гиперергическая воспалительная, преимущественно микрососудистая
плазморрагическая, реакция, которая развивается вокруг очагов деструкции
панкреоцитов, ведет к значительному интерстициальному отеку поджелудочной
железы — основному морфологическому признаку этой формы болезни. Плазменные
ингибирующие системы оказываются здесь в интерстициальном пространстве и
становятся одним из решающих факторов, способствующих предотвращению ферментной
аутоагрессии. Выздоровление наступает спонтанно или под влиянием консервативной
терапии. Абортивную форму панкреонекроза принято называть отечным, или
интерстициальным панкреатитом, что в общем не противоречит приведенной выше
морфофункциональной характеристике.
Ведущей
причиной прогрессирующего течения панкреонекроза является патологическое
воздействие систем активированных панкреатических ферментов на ткани железы
первоначально из интерстициального лимфатического русла, а затем при попадании
в общий кровоток.
Если
патологически активирована преимущественно липолитическая группа ферментов, как
панкреатических (фосфолипаза А, липаза), так и тканевых (липазы жировой ткани),
то формируется так называемый жировой панкреонекроз. В случае
преимущественного активирования системы протеолитических ферментов
поджелудочной железы (эластаза, трипсин и др.) развивается геморрагический
панкреонекроз. Течение жирового панкреонекроза медленно прогрессирующее,
с образованием скудного перитонеального выпота. В процесс вовлекаются
перипанкреатические ткани и органы, но в пределах, ограниченных фасциальными
футлярами живота. Характерно образование парапанкреатического инфильтрата.
Геморрагический
панкреонекроз имеет, как правило, быстро прогрессирующее течение и
сопровождается образованием геморрагического перитонеального выпота —
асептическим ферментативным перитонитом. В большинстве случаев наблюдается
также и ретроперитонеалыюе распространение экссудата, в результате чего
развивается асептическая дегенеративная флегмона забрюшинной клетчатки.
В
клинической практике встречаются и так называемые смешанные формы: жировой
панкреонекроз с очаговыми кровоизлияниями и геморрагический панкреонекроз с
очаговыми жировыми некрозами. Эти варианты клинического течения не выходят,
однако, за рамки описанного типичного течения основных клинико-морфологических
форм болезни.
Следует
отметить, что описательные понятия «жировой» и «геморрагический» панкреонекроз
в узком смысле кажутся не совсем удачными. Точнее было бы назвать эти формы
заболевания липазный и протеазный панкреонекроз. Однако понятия «жировой» и
«геморрагический» панкреонекроз укоренились в литературе и клинике. В широком
смысле, определяя результат избирательного патологического воздействия
ферментов поджелудочной железы, эти термины не противоречат современным
клинико-морфологическим представлениям.
Анализ
клинического течения панкреонекроза позволяет выделить три периода болезни,
токсемические и постнекротические осложнения. Ведущим синдромом первого периода
болезни (1—3-й сутки) являются расстройства центральной и периферической
гемодинамики. Во втором периоде (5—7-е сутки) наблюдаются в различной степени
выраженные функциональные изменения паренхиматозных органов. Третий, так
называемый постнекротический, период характеризуется развитием дегенеративных
и гнойных осложнений.
КЛАССИФИКАЦИЯ
ОСЛОЖНЕНИЙ
Первое
описание панкреатита Tulpius (1641) по существу является первым описанием гнойного
осложнения — абсцесса поджелудочной железы. Такие осложнения острого панкреатита,
как постнекротическая псевдокиста [Мартынов А. В., 1897; Махов Н. И. и сотр.,
1979; Adloff, 1975], абсцесс поджелудочной железы [Руфанов И. Г.,
1925; Воскресенский В. М., 1951; Беляев А. А., 1975; Warshaw, 1972; Grase,
State, 1976, и др.], гнойный и гангренозный панкреатит [А.
И. Абрикосов, 1957; Blumenthal, Probstein, 1959; Fruhling, Oppermann, 1961], инфаркт и секвестрация поджелудочной железы
[Edlund, 1950; В. И. Филин с соавт., 1975], были изучены в
морфологическом, клиническом, диагностическом отношении. В процессе накопления
клинического опыта к настоящему времени определилось отношение к ним не только
как к формам или фазам панкреатита [Г. М. Маждраков, 1961, 1962; А. А.
Троицкий, 1962; В. И. Стручков, Ф. И. Сидорина, 1963; В. И. Филин и соавт.,
1975], но и как к дегенеративно-гнойным осложнениям [Г. М. Маждраков, 1961,
1962; Trapnell, 1971, 1972; Г. Н. Акжигитов, 1974; Glazer,
19751.
В
клинической практике осложнения панкреонекроза чаще рассматривают как отдельные
формы или варианты течения болезни. Выделение осложнений позволяет не
только кардинально изменить принципы лечебной тактики, но и более объективно
оценивать результаты лечения. Мы различаем ранние — токсемические и поздние —
постнекротические осложнения.
Осложнения
острого панкреатита
Токсемические:
Панкреатогенный
шок
Плевральный
выпот, панкреатогенный пневмонит, «панкреатическое» легкое
Панкреатогенная
токсическая дистрофия печени
Панкреатогенная
токсическая дистрофия почек
Панкреатогенный
эрозивно-геморрагический гастроэнтерит Панкреатогенный делириозный синдром
Панкреатогенная
деструкция костно-суставного аппарата
Панкреатогенная
кома
Постнекротические
1. Дегенеративные:
Парапанкреатический
инфильтрат
Киста
поджелудочной железы (истинная или ложная)
2.Гнойные:
Абсцесс
поджелудочной железы или сальниковой сумки
Флегмопозный
или апостематозный панкреатит
Абсцессы
забрюшинных клетчаточных пространств (мезоколон и параколь-ных) и брюшной
полости (поддиафрагмальные, подпеченочные, межкишечные)
Флегмона
забрюшинной клетчатки, большого сальника и средостения Перитонит
3.Висцеральные:
Наружные
и внутренние свищи: панкреатические, желчные, желудочные, кишечные,
панкреатожелудочные и дуоденальные, панкреатобронхиальные и плевральные
Аррозивные
кровотечения
Окклюзионные
поражения (сдавление или тромбоз) ветвей брюшной аорты, воротной вены и ее
притоков
Токсемические
осложнения развиваются в первый период болезни и наиболее характерны для
геморрагического панкреонекроза. Постнекротические, дегенеративные осложнения
возникают в случае асептического течения инволютивных процессов в
поджелудочной железе. Образование инфильтрата и развитие истинных (ретенционных)
кист поджелудочной железы чаще наблюдаются при жировом панкреонекрозе.
Постнекротические ложные кисты обычно образуются при геморрагическом панкреонекрозе.
Все разновидности гнойных осложнений панкреонекроза развиваются в результате
присоединения вторичной инфекции. Висцеральные осложнения тесно причинно
связаны с дегенеративными и гнойными процессами в перипанкреатической области.
Исходами
панкреонекроза в отдаленном периоде болезни чаще бывают хронический панкреатит
и кистозно-фиброзная панкреатопатия (кистозный фиброз поджелудочной железы),
реже — диабет.
содержание ..
1
2
3
4
..
Источник


