Классификация бальтазар острого панкреатита
Острый панкреатит – это воспалительно-некротическое поражение поджелудочной железы, в основе которого лежат процессы ферментного аутолиза («самопереваривания») панкреатоцитов с последующим развитием некроза, дегенерации железы и возможным присоединением вторичной инфекции.
Классификация острого панкреатита (по Савельеву В.С.).
Формы острого панкреатита:
Отечный панкреатит.
Стерильный панкреонекроз:
по характеру поражения: жировой, геморрагический, смешанный;
по масштабу поражения: мелкоочаговый, крупноочаговый, субтотальный, тотальный.
Этиология и патогенез острого панкреатита. Острый панкреатит возникает из-за нарушения оттока панкреатического сока в поджелудочную железу. В результате этого растет давление в панкреатических протоках, повреждаются ацинозные клетки поджелудочной железы, что ведет к выходу из этих клеток протеолитических и липолитических ферментов, вызывающих ферментативный некроз и процесс «самопереваривания» панкреатоцитов с последующим возможным присоединением гнойной инфекции. Таким образом, острый панкреатит в не осложненной его форме – процесс асептический, не связанный с какими-либо микробами. Он может начаться и закончиться без присоединения инфекции. Но в некоторых тяжелых осложненных случаях некротизированные ткани поджелудочной железы могут инфицироваться кишечной микрофлорой, что значительно ухудшает состояние больного и оставляет меньше шансов на его выздоровление.
Причинами развития острого панкреатита являются желчнокаменная болезнь, стеноз фатерова сосочка, прием алкоголя и потребление обильной жирной пищи, травма поджелудочной железы и др.
Ведущая роль в патогенезе острого панкреатита принадлежит ферментам поджелудочной железы. Происходит ферментативный аутолиз ткани железы с развитием воспалительной реакции и образованием микротромбов. Прогрессирующее течение острого панкреатита характеризуется панкреатогенной токсемией, гемодинамическими нарушениями, угнетением функции паренхиматозных органов и постнекротическими осложнениями.
Осложнения острого панкреатита включают: парапанкреатический инфильтрат, инфицированный панкреонекроз, панкреатогенный абсцесс, псевдокисту, панкреатогенный ферментативный асцит-перитонит, инфицированный перитонит, септическую флегмону забрюшинной клетчатки, механическую желтуху, аррозивное кровотечение, внутренние и наружные дигестивные свищи.
Для оценки степени, распространённости поражения поджелудочной железы при остром панкреатите, оценки прогнозов, для общего понимания особенностей конкретного заболевания врачами-клиницистами и врачами лучевой диагностики предложена классификация Balthazar.
Оценка по Бальтазар (The Balthazar score) является подтипом КТ-индекса тяжести острого панкреатита. КТ-индекс тяжести определяется суммой: оценки острого воспалительного процесса (по Balthazar), оценки панкреонекроза.
Оценка острого воспалительного процесса (по Balthazar):
стадия А: 0 баллов — неизмененная паренхима; стадия B: 1 балл — фокальное или диффузное увеличение размеров железы; стадия С: 2 балла — воспалительные изменения поджелудочной железы и перипанкреатической жировой клетчатки; стадия D: 3 балла — единичное слабоотграниченное перипанкреатическое скопление жидкости; стадия Е: 4 балла — два или более слабоотграниченных жидкостных скопления.
Оценка панкреонекроза:
панкреонекроз отсутствует (равномерное контрастное усиление паренхимы): 0 баллов.
≤30% паренхимы: 2 балла.
>30-50% паренхимы: 4 балла.
>50% паренхимы: 6 баллов. Максимальное количество баллов может составлять 10.
Стадии тяжести панкреатита: легкий панкреатит (интерстициальный панкреатит): B или C по Balthazar, без панкреонекроза и некроза перипанкреатической клетчатки;
средней степени тяжести (экссудативный панкреатит): D или E по Balthazar без панкреонекроза; перипанкреатическое скопление жидкости, обусловленое некрозом;
тяжелый панкреатит (некротизирующий панкреатит): некроз поджелудочной железы (зона в ПЖ, не накапливающая контраст при болюсном введении).
РКТ- и МРТ-изображения острого панкреатита:







Использованные источники: Balthazar EJ, Freeny PC, vanSonnenberg E. Imaging and intervention in acute pancreatitis. Radiology. 193 (2): 297-306. doi:10.1148/radiology.193.2.7972730 — Pubmed Balthazar EJ. Acute pancreatitis: assessment of severity with clinical and CT evaluation. Radiology. 223 (3): 603-13. doi:10.1148/radiol.2233010680 — Pubmed Bollen TL, Singh VK, Maurer R, Repas K, van Es HW, Banks PA, Mortele KJ. A comparative evaluation of radiologic and clinical scoring systems in the early prediction of severity in acute pancreatitis. The American journal of gastroenterology. 107 (4): 612-9. doi:10.1038/ajg.2011.438 — Pubmed Dr Ayush Goel et al. Balthazar score Radiopedia. Архив ООО «МЦВТ».
К.м.н., врач лучевой диагностики Нургалеев Р.Г.
Источник
Данные | Баллы |
А | |
B | 1 |
С | 2 |
D | 3 |
Е | 4 |
Некроз | |
Нет | |
< | 2 |
33-50% | 4 |
> | 6 |
Оценка:
до
3 баллов: осложнения – 15%, летальность
– 5%;4-6
баллов: осложнения – 40%, летальность –
15%;7-10
баллов: осложнения – 85%, летальность –
25%
С
целью объективизации перехода
асептического панкреонекроза в
инфицированный, по возможности,
рекомендуется определение в плазме
крови концентрации прокальцитонина –
универсального биохимического маркера
выраженности системной воспалительной
реакции и тяжести бактериальной инфекции,
а также чрескожная пункция ПЖ под
контролем УЗИ или КТ и исследование
пунктата на стерильность.
Принципы
интенсивной комплексной (ИТ) терапии
ОДП:
1.
Все пациенты ОДП лечатся в палатах
интенсивной терапии, в ведении их
участвует хирург.
2.
Начало интенсивной комплексной терапии
– параллельно с диагностикой.
3.
ИТ в духе концепции «обрыва» патологического
процесса на ранней стадии (подразумевает
интенсивную комплексную терапию с
первых суток для прекращения дальнейшего
прогрессирования деструкции).
4.
Использование интегральных шкал оценки
и прогнозирования с целью оптимизации
специализированной консервативной
терапии и хирургической тактики.
5.
Ценность фактора времени — период
обратимости до 2-х суток.
Условия:
Освоение
сосудистого доступа (катетеризация
магистральной вены обязательна).Декомпрессия
желудочно-кишечного тракта (установка
назогастрального зонда).Установка
назоинтестинального зонда (для проведения
нутритивной терапии).Катетеризация
мочевого пузыря.Клинический,
лабораторный, бактериальный мониторинг.
Интенсивная терапия при остром панкреатите и панкреонекрозе
Респираторная
поддержка
Применение
респираторной поддержки направлено на
выполнение основной задачи-обеспечения
адекватного газообмена и поддержание
показателя насыщения кислорода 95% и
выше. При развитии панкреатогенного
шока, септического шока заместительная
ИВЛ (искусственная вентиляция легких)
обязательна в ста процентах случаев.
Рекомендуется проводить ИВЛ дыхательными
объёмами в пределах 6-8 мл на 1кг идеальной
массы тела и корригировать управляемые
параметры вентиляции для того чтобы
давление на вдохе не превышало 30 см
вод. ст. (изменяется не только дыхательный
объем, но и продолжительность вдоха в
дыхательном цикле — Ti).
Инфузионно-трансфузионная
терапия
Она
обеспечивает поддержание адекватной
перфузии тканей и, прежде всего сердечного
выброса, поддержание адекватного уровня
коллоидно-онкотического давления (КОД)
плазмы, поддержание адекватного
мочеотделения, предотвращение активации
каскадных систем, в том числе коагуляции.
При
поступлении пациента в палату реанимации
необходимо оценить волемию (тургор
кожи, состояние микроциркуляции по
цвету кожи, уровень артериального
давления, частоту сердечных сокращений,
темп мочеотделения, уровень центрального
венозного давления, гематокрит крови).
При
нормоволемии объем инфузионной терапии
рассчитывается следующим образом: 40
млкг идеальной массы тела в сутки +
патологические потери. При гиповолемии
темп инфузионной терапии составляет
500-1000 мл кристаллоидов или 300-500 мл
коллоидов за 30 минут и может быть повторен
после оценки ответа (увеличение АД,
темпа диуреза не менее 1 – 1,5 мл/кг в час)
и переносимости (отсутствие признаков
внутрисосудистой перегрузки объемом
жидкости). Соотношение коллоиды/кристаллоиды
1:3, при шоках 1:2.
В
настоящее время приоритетными являются
плазмозамещающие коллоидные растворы
на основе гидроксиэтилированного
крахмала (ГЭК): в частности гемохес,
(максимальная доза – 20 — 30 мл/кг/сутки),
модифицированного желатина – гелофузин
(не имеет ограничения в дозировке) и
сбалансированные кристаллоидные
растворы (р-р Рингера, плазмалит, лактасол,
дисоль и др.). Изотонический раствор
натрия хлорида не используется.
Уровень
гемоглобина, при котором показана
трансфузия эритроцитарной массы или
отмытых эритроцитов (триггер трансфузии)
– в пределах 70-80 г/л, а для больных с
панкреотогенным и септическим шоком –
90 г/л (при отсутствии недостаточности
кровообращения, острой кровопотери).
Нутритивная
поддержка (НП)
Используется
комбинированное питание: энтеральное
зондовое и парэнтеральное питание
(назначается с расчетом компенсации
недостатка энергии и белка до должной
потребности к энтеральному компоненту).
Полное парэнтеральное питание назначается
только при кишечной непроходимости и
невозможности установки питающего
зонда.
Энтеральное
питание позволяет:
предотвратить
атрофию слизистой ЖКТ, бактериальную
транслокацию;увеличить
мезентериальный и печеночный кровоток;снизить
уровень стрессовой реакции и частоту
стрессовых язв, кровотечений из ЖКТ.
Основные
принципы НП при панреонекрозе:
Раннее
начало НП – в течение первых суток
(через 6-8-10 часов после операции)Средняя
энергопотребность – в пределах 35-40
ккал/кг идеальной массы телаАдекватный
состав программы питания. Потребность
в основных нутриентах:
—
белок – 1,5-2 г/кг в сутки;
—
липиды – 1-1,5 г/кг в сутки;
—
углеводы – 5 г/кг в сутки;
Для
усвоения 1г аминоазота (6,25г белка)
требуется 150 небелковых калорий
Использование
назоинтестинальных доступов (зонд
устанавливается эндоскопически или
интраоперационно на 15см ниже связки
Трейтца)
5.
Используются стандартные энтеральные
смеси — безлактозные (немолочные)
изокалорические (1 ккал/мл), изонитрогенные
(35-45г белка в 1л). При хорошей переносимости
– калорическая плотность может быть
увеличина до 1,5 ккал/мл. При определенных
органных и обменных нарушениях назначаются
специализированные смеси — нутрикомп-ренал,
нутрикомп-диабет и др.
6.
Мониторинг нутритивного статуса: общий
белок, уровень альбуминов, абсолютное
количество лимфоцитов, динамика массы
тела.
Формулы
расчета идеальной массы тела:
Мужчины
= 50 + 0,91(рост (см) – 152,4)
Женщины
= 45,5 + 0,91(рост (см) – 152,4)
Антибактериальная
терапия
Системная
антибактериальная терапия при отечном
(интерстициальном) панкреатите не
назначается.
При
панкреонекрозе и его осложнениях
системная антибактериальная терапия
назначается всегда.
Основными
возбудителями являются бактерии рода
Enterobacteriacae
(кишечная палочка, Klebsiella
pneumoniae,
Proteus
species,
Acinetobacter),
энтерококки, стафилококки, грибы,
анаэробы. Как правило, полимикробное
инфицирование.
При
назначении антибактериальной терапии
следует руководствоваться следующими
принципами:
Антибактериальный
препарат должен быть эффективен в
отношении большинства возбудителей
наиболее часто встречающихся при
панкреатогенной инфекции.Внутривенный
путь введения обязателен.Учет
предшествующей антибактериальной
терапии.Учет
фармакокинетических и фармакодинамических
свойств препарата, расчет разовой дозы
препарата и кратности его введения в
зависимости от органных повреждений
(почечной, печеночной недостаточности).Учет
тяжести состояния больного на основе
оценки по шкале Apache
II,
при септическом шоке используется
деэскалационный режим антибиотикотерапии.
На
сегодняшний день этим требованиям
соответствуют:
Карбапенемы
(имипенем, меропенем).Цефалоспорины
4 поколения — цефепим.Фторхинолоны
(ципрофлоксацин).Защищенные
пенициллины (тикарциллин/клавуланат,
пиперациллин/тазобактам).Цефалоспорины
3 поколения (цефтриаксон, цефотаксим,
цефтазидим, цефоперазон,
цефоперазон/сульбактам).
Антибактериальные
препараты, не обладающие антианаэробной
активностью, обязательно комбинируют
с метронидазолом.
Соседние файлы в папке attachments
- #
- #
- #
- #
- #
22.05.20153.41 Mб21Стандарты хир.помощи Екатеринбург 2009.rtf
- #
Источник

Атлантская классификация острого панкреатита (ОП) — это международная мультидисциплинарная классификация тяжести острого панкреатита. Она является результатом работы международной группы экспертов и была представлена в 1992 году на международном симпозиуме в Атланте, США, а в 2012 году была пересмотрена. Эта классификация опирается на патоморфологические особенности разных типов острого панкреатита с учетом длительности его течения.
Согласно Атлантской классификации, чтобы поставить диагноз ОП, требуется наличие двух из следующих трех признаков:
- характерная абдоминальная боль (постоянная сильная эпигастральная боль, часто с иррадиацией в спину, с острым началом);
- показатели сывороточной липазы (амилазы) по крайней мере в 3 раза выше верхней границы нормы;
- характерные признаки ОП при КТ с контрастным усилением либо, реже, магнитно-резонансной томографии (МРТ) или трансабдоминальном УЗИ.
То есть, если диагноз острого панкреатита установлен на основании клинической картины и повышения уровня активности ферментов, необязательно немедленно проводить лучевую диагностику для его подтверждения.
АК выделяет следующие морфологические типы ОП:
- интерстициальный отечный панкреатит
- некротизирующий панкреатит, который, в свою очередь, подразделяют на:
- панкреатический паренхиматозный некроз
- перипанкреатический некроз
- панкреатический паренхиматозный некроз в сочетании с перипанкреатическим некрозом (наиболее часто встречаемый)
Все типы некротизирующего панкреатита могут быть стерильными или инфицированными; главным признаком, указывающим на инфицированность при доступных методах визуализации является образование пузырьков газа.
Для определения тяжести процесса нужно учесть наличие местных и общих осложнений.
Местные осложнения:
- острое перипанкреатическое скопление жидкости;
- панкреатическая псевдокиста;
- острое некротическое скопление и отграниченный некроз; а также
- нарушение эвакуации из желудка, тромбоз селезеночной и воротной вен и некроз ободочной кишки;
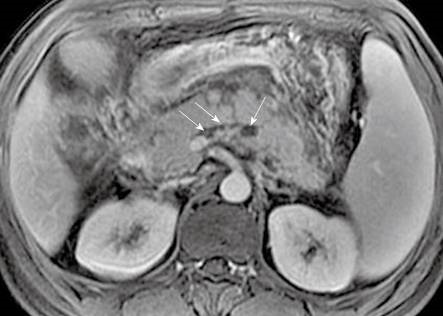
Рисунок 1 | Острый панкреатит, осложнившийся тромбозом селезеночной вены у мужчины 30 лет.
На аксиальной постконтрастной Т1ВИ можно увидеть дефекты наполнения в вовлеченных в процесс участках селезеночной вены (стрелки).
Определение как морфологического типа, так и местных осложнений во многом опирается на данные лучевых методов — и о них мы поговорим подробнее ниже.
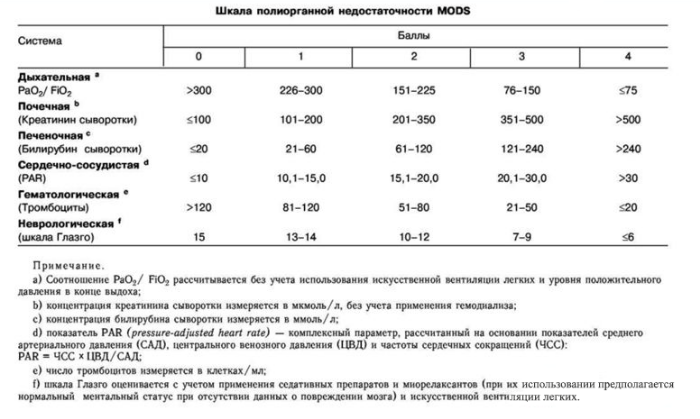
Общими осложнениями называют явления полиорганной недостаточности, которые могут быть переходящими (т. е. разрешаться в течение 48 часов) либо хроническими. Обострение уже существовавших сопутствующих заболеваний, таких как ишемическая болезнь сердца (ИБС), хронические заболевания легких, развившиеся вследствие ОП, также определяется как системное осложнение. Для определения органной недостаточности должны быть оценены три системы органов: дыхательная, сердечно-сосудистая и почечная. С этой целью используется модифицированная шкала Marshall (Табл. 1). Если имеется 2 и более баллов по данной шкале — присутствует органная недостаточность.
Таблица 1 | Шкала Marshall
По степени тяжести острый панкреатит (ОП) делится на легкий, средней тяжести и тяжелый.
- легкий ОП — нет признаков органной недостаточности, локальных или системных осложнений.
- средней тяжести ОП — признаки органной недостаточности, которая разрешается в течение 48 часов (преходящая органная недостаточность) и/или локальных или системных осложнений без продолжающейся органной недостаточности.
- тяжелый ОП — продолжающаяся более 48 часов органная недостаточность. Развитие инфицированного некроза у пациентов с продолжающейся органной недостаточностью связано с крайне высокой смертностью.
Поговорим о том, что представляют собой разные морфологические типы острого панкреатита и как они выглядят при лучевом исследовании.
Сразу оговоримся, что методом выбора в данном случае является КТ с контрастированием; УЗИ — зачастую менее информативный метод. МРТ выполняется реже из-за дороговизны и меньшей доступности метода, но может быть назначена в случае наличия противопоказаний к КТ (детский возраст, беременность, аллергические реакции на ионные контрастные вещества).
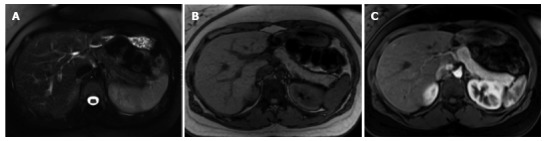
Рисунок 2 | Нормальная картина поджелудочной железы.
Т2ВИ с подавлением сигнала от жира (А) и GRE out-of-phase Т1ВИ (В) и постконтрастные Т1ВИ (С) в портовенозную фазу контрастирования.
Интерстициальный отечный панкреатит
Является воспалением паренхимы ПЖ и перипанкреатических тканей, но без видимых признаков тканевого некроза.
При КТ проявляется диффузным (редко — локальным) увеличением ПЖ в размерах, с гомогенным среднеинтенсивным накоплением контрастного вещества. Перипанкреатическая жировая клетчатка может выглядеть слегка «замутненной» или демонстрировать легкую тяжистость.
УЗИ-признаками являются увеличение размеров и гипоэхогенность ткани железы.
На МР-томограммах в Т1 взвешенных изображениях хорошо заметны увеличение размеров железы и размытость ее внешних границ; Т2-взвешенные томограммы (особенно с подавлением сигнала от жира) очень чувствительны и демонстрируют усиление сигнала от отечной ткани. Накопление контраста также гомогенное, может быть слегка пониженным в сравнении с картиной неизмененной поджелудочной железы.
Магнитно-резонансная холангиопанкреатография (МРХПГ) является крайне ценным методом для диагностики билиарного панкреатита: желчные конкременты четко визуализируются в виде участков «выпадения» сигнала.
Некротизирующий панкреатит
Процесс некроза, который может вовлекать либо ткань ПЖ и перипанкретические ткани, либо только перипанкертическую ткань, либо, реже всего, только паренхиму ПЖ.
Основной симптом некроза при КТ и МРТ с внутривенным контрастированием — область нарушения перфузии, т. е. зона, не накапливающая контрастное вещество; в первые недели эта область может выглядеть гетерогенно накапливающей контрастный препарат, а по прошествии времени (как правило, около недели) от начала симптомов формируются отграниченные области, которые явно не демонстрируют контрастного усиления.
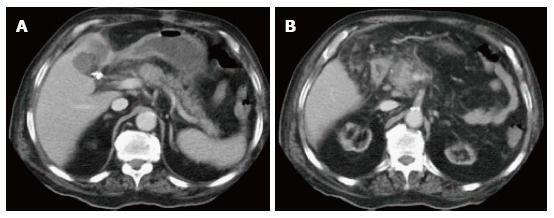
Рисунок 3
На аксиальных КТ-сканах в портовенозную фазу на уровне головки поджелудочной железы определяется участок нарушения перфузии, который не распространяется за пределы железы.
Лучше всего оценивать эти изменения на артериальной фазе контрастирования (наиболее ярко разница заметна в поздней артериальной и портовенозной фазах, когда неизмененная ткань ПЖ накапливает контрастный агент особенно интенсивно. Поздняя артериальная фаза (при КТ) наступает через 30–35 секунд после инъекционного или 15–20 секунд после болюсного введения контрастного препарата; должно определяться интенсивное контрастное усиление артерий и паренхимы органа; может также определяться незначительное количество контраста в портальной вене (из-за чего эта фаза также называется ранней портовенозной).
Обнаруженную по прошествии недели от начала симптомов область ткани ПЖ без контрастного усиления следует считать некрозом.
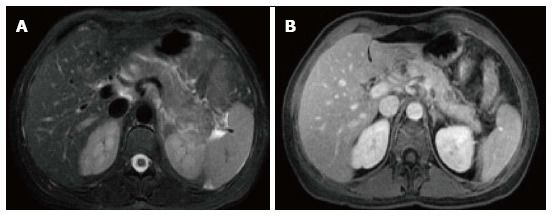
Рисунок 4 | Аксиальные спин-эхо Т2ВИ с подавлением сигнала от жира (А) и GRE Т1ВИ в портовенозную фазу контрастирования (В).
В проксимальной части хвоста железы определяется участок низкого Т2 сигнала, который демонстрирует снижение накопления контрастного препарата. Также можно увидеть тяжистость окружающей жировой клетчатки.
При развитии изолированного перипанкреатического некроза сама ткань ПЖ может выглядеть так же, как при интерстициальном панкреатите.
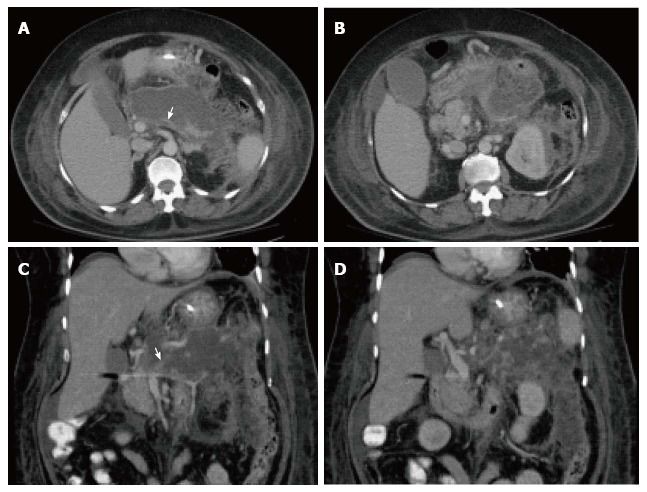
Рисунок 5 | Аксиальные (А, В) КТ-сканы в позднюю артериальную фазу контрастирования и их корональные (С, D) реконструкции.
Тело и хвост поджелудочной железы не накапливают контрастный препарат (полностью замещены некрозом). Гетерогенная область некроза и воспаления перипанкреатической жировой клетчатки. Стрелка указывает на тромбированную селезеночную вену (локальное осложнение процесса).
УЗИ:
При ОП одним из наиболее частых местных осложнений является образование жидкостных коллекторов; Атлантская классификация выделяет следующие их типы:
- жидкостное скопление, сопутствующее интерстициальному отечному панкреатиту
- острое перипанкреатическое скопление жидкости
- панкреатическая псевдокиста (формируется через 4 недели)
- жидкостное скопление, сопутствующее некротическому панкреатиту
- острое некротическое скопление
- отграниченный некроз (формируется через 4 недели)
Острое перипанкреатическое скопление жидкости
Может быть обнаружено в первые 4 недели от начала клинической картины. Выглядит как скопление гомогенного жидкостного содержимого без внутреннего солидного компонента. Оно ограниченно фасциальными пространствами брюшины и не имеет собственных стенок. Чаще всего локализуются в области малого сальника и переднем параренальном пространстве, однако могут «мигрировать» в области малого таза и средостения.
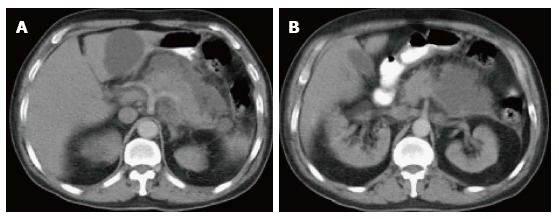
Рисунок 6 | На аксиальных КТ-сканах в портовенозную фазу поджелудочная железа слегка увеличена и несколько гетерогенно накапливает контрастное вещество.
Вентральнее железы можно увидеть скопление гомогенной жидкости без видимых стенок. Содержимое скопления не накапливает контраст. Эти признаки характерны для острого перипанкреатического скопления жидкости.
Около половины ОПСЖ формируется в первые 48 часов от начала процесса и разрешаются самостоятельно в течении месяца. При отсутствии осложнений и клинических проявлений не требуют хирургического вмешательства.
При КТ жидкостное содержимое низкой плотности (HU), на МР-томограммах — гиперинтенсивного сигнала в Т2 и гипоинтесивного (особенно заметно на фоне интенсивного сигнала от окружающей жировой клетчатки) — в Т1 и градиент-эхо.
Панкреатическая псевдокиста
О псевдокисте можно говорить через 4 недели от начала процесса — она представляет собой сохраняющееся скопление жидкости без солидного компонента, ограниченное четко определяемой стенкой.
При КТ стенки псевдокисты демонстрируют накопление контраста, больше выраженное в паренхиматозную фазу (что отражает присутствие грануляционной ткани). При МРТ же контрастное усиление можно заметить уже на ранних постконтрастных сканах, а своего пика оно достигает по прошествии около 5 минут после введения, что характерно для фиброзной ткани. Содержимое кисты не накапливает контраст.
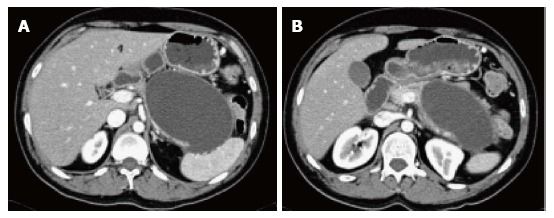
Рисунок 7 | Аксиальные КТ-сканы в позднюю портовенозную фазу контрастирования.
Определяется крупная овальной формы с четкими стенками псевдокиста, расположенная спереди тела и хвоста ПЖ, связанная с масс-эффектом на прилежащие отделы кишечника и ткань железы.
Иногда псевдокисты могут сообщаться с протоком поджелудочной железы, и обнаружение этой связи (при помощи МРХПГ) полезно для дальнейшего ведения пациентов.
Большинство псевдокист разрешаются спонтанно. Частым осложнением является инфицирование, которое может проявить себя наличием пузырьков газа. Однако отсутствие последних не исключает наличия осложнений; при клиническом подозрении стоит провести аспирационную биопсию содержимого.
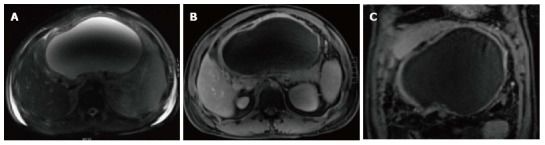
Рисунок 8
Аксиальные Т2 спин-эхо Т2ВИ (А), аксиальные и корональные постконтрастные 3D-GRE T1ВИ (В, С) демонстрируют наличие крупного жидкостного образования с четко определяемыми стенками (последние накапливают контрастное вещество) в области малого сальника. Содержимое гомогенное (гиперинтенсивная область в вентральных отделах обусловлена артефактом).
Диагноз: псевдокиста.
Острое некротическое скопление
Обнаруживается в первые 4 недели; важно помнить, что острое некротическое скопление может сопровождать только некротизирующий панкреатит. Некроз может вовлекать как паренхиму железы, так и перипанкреатическую клетчатку. Характерным КТ-признаком является наличие солидных компонентов в жидкостном скоплении; эти компоненты могут быть разных размеров и количества, а сами скопления могут быть как единичными, так и множественными.
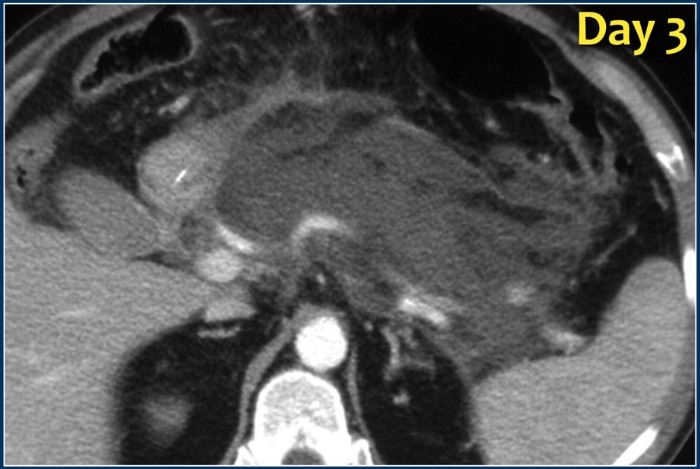
Рисунок 9
На аксиальном КТ-скане можно заметить скопление неоднородного жидкостного содержимого впереди от поджелудочной железы, большая часть паренхимы которой не накапливает контрастное вещество.
В первую неделю может быть сложно отличить некротическое скопление от перипанкреатического скопления жидкости — оба могут выглядеть как гомогенное жидкостное содержимое повышенной плотности; но по прошествии времени некротические включения становятся более заметными. МРТ и УЗИ также могут быть полезны для определения солидного содержимого.
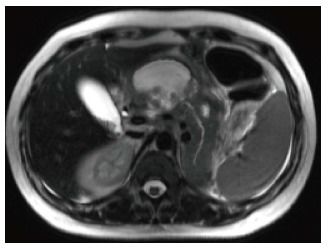
Рисунок 10 | Острое некротическое скопление.
Аксиальное турбо-спин-эхо Т2-взвешенное изображение. Впереди от поджелудочной железы определяется жидкостное скопление (гиперинтенсивного МР-сигнала), которое начинается от области шеи железы, которое сообщается с главным протоком железы. На фоне жидкостного содержимого можно увидеть включения низкого в Т2 сигнала — некротический детрит.
Отграниченный некроз
Формируется через 4 недели от начала процесса; является скоплением жидкости с солидными включениями, которое обязательно связано с некротизирующим панкреатитом и имеет сформированные стенки. Внутреннее солидное содержимое не накапливает контрастное вещество, стенки образования — накапливают так же, как и стенки псевдокисты.
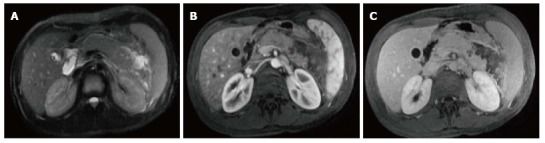
Рисунок 11 | Отграниченный некроз.
Аксиальные Т2 спин-эхо Т2ВИ (А), аксиальные и корональные постконтрастные 3D-GRE T1ВИ (В, С). В области перехода тела железы в хвост визуализируется область низкого в Т2 сигнала, которой на постконтрастных сканах соответствует зона нарушения перфузии. Также можно увидеть ограниченное стенкой скопление гетерогенного жидкостного содержимого.
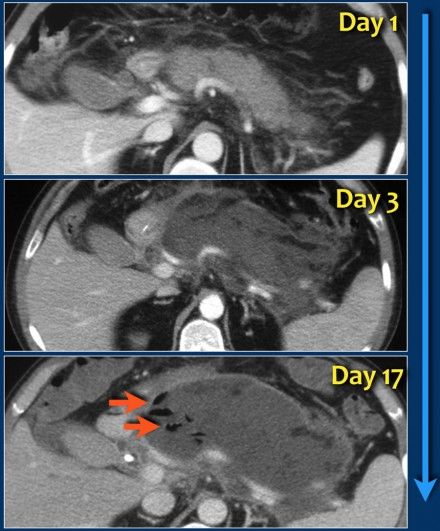
Рисунок 12 | Развитие инфицированного отграниченного некроза
На аксиальном постконтрастном КТ-скане, сделанном в первый день начала клинической картины железа выглядит диффузно увеличенной, окружающая жировая клетчатка тяжиста. При исследовании, проведенном на третий день вся ткань железы практически не накапливает контрастное вещество (некротизирующий панкреатит). На семнадцатый день можно увидеть сформированный, ограниченный стенкой коллектор с неоднородным содержимым, внутри которого визуализируются пузырьки газа (стрелка) — признак инфицированного некроза.
Тактика радиолога
Как уже было сказано, визуализация является необходимой для подтверждения диагноза ОП только если клинические и лабораторные данные сомнительны.
Однако лучевая картина в первые сутки от начала клинических проявлений может сбивать с толку: зачастую области некроза еще не успели сформироваться. Поэтому рентгенологу позволительно быть «ленивым» и не рекомендовать проведение КТ с контрастированием только что поступившему пациенту, а отложить процедуру (помните о лучевой нагрузке и возможных реакциях гиперчувствительности на контрастное вещество!). Наиболее четкая картина перфузионных нарушений формируется по прошествии недели от начала клинических проявлений
А вот в случаях, когда подозревается билиарный панкреатит, не стоит откладывать проведение МРХПГ, т.к. более ранняя экстракция конкремента улучшает прогноз для пациента.
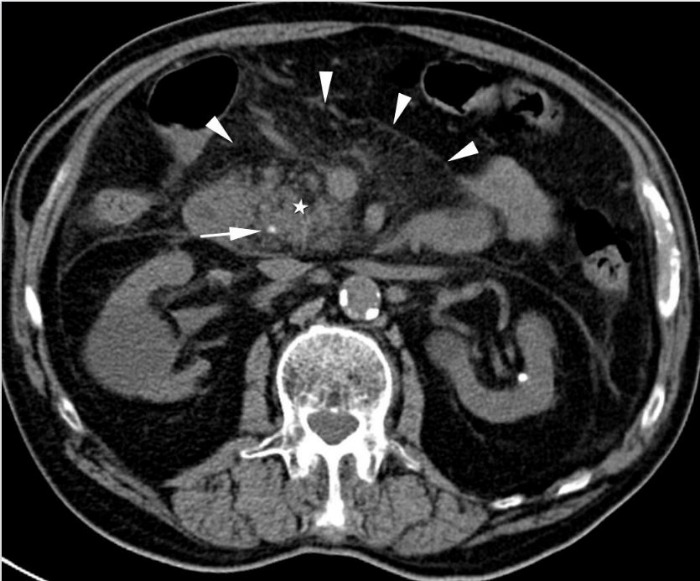
Рисунок 13 | Холедохолитиаз.
На нативном аксиальном КТ определяется плотный конкремент в общем желчном протоке на уровне головки ПЖ (звездочка). Тяжистость перипанкреатической жировой клетчатки говорит об интерстициальном панкреатите.
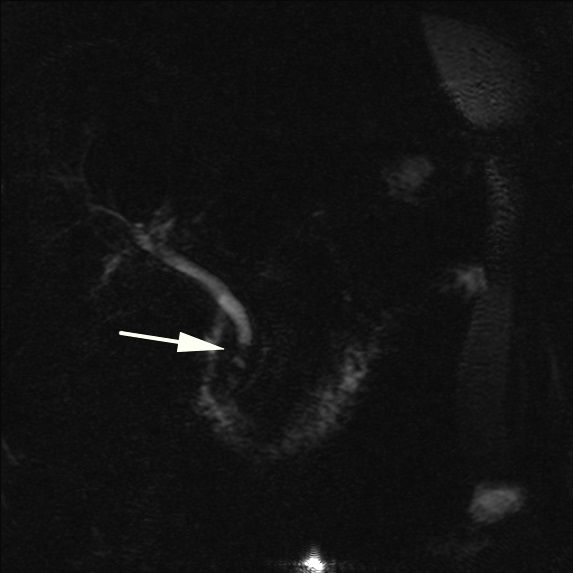
Рисунок 14
МРХПГ показала наличие конкремента в общем желчном протоке (стрелка, указывающая на дефект наполнения).
Источники
- Banks P. A. et al. Classification of acute pancreatitis—2012: revision of the Atlanta classification and definitions by international consensus //Gut. – 2013. – Т. 62. – №. 1. – С. 102-111.
- Федоровский В. В. СОВРЕМЕННАЯ МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ ОСТРОГО ПАНКРЕАТИТА-ОЧЕРЕДНОЙ ПЕРЕСМОТР //Journal of Siberian Medical Sciences. – 2015. – №. 3.
- Busireddy K. K. et al. Pancreatitis-imaging approach //World journal of gastrointestinal pathophysiology. – 2014. – Т. 5. – №. 3. – С. 252.
- O’Connor O. J., McWilliams S., Maher M. M. Imaging of acute pancreatitis //American Journal of Roentgenology. – 2011. – Т. 197. – №. 2. – С. W221-W225.
- Xiao B., Zhang X. M. Magnetic resonance imaging for acute pancreatitis //World journal of radiology. – 2010. – Т. 2. – №. 8. – С. 298.
- Олег Круглов. Радиография; Пересмотренная Атлантская классификация острого панкреатита — https://radiographia.info/article/peresmotrennaya-atlantskaya-klassifikaciya-ostrogo-pankreatita
- Thomas Bollen, Marieke Hazewinkel and Robin Smithuis. The radiology assistant; Pancreas — Acute Pancreatitis 2.0 — 2012 Revised Atlanta Classification of Acute Pancreatitis — https://www.radiologyassistant.nl/en/p550455dae5806/pancreas-acute-pancreatitis-20.html
- также по материалам ECR online 2018: W. Schima; Vienna. AT A-675 — A. Understanding the Atlanta 2012 classification of acute pancreatitis
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник