Какой сахар есть при панкреатите
Панкреатитом называется воспаление поджелудочной железы. Болезнь серьезная, отрицательно влияющая на работу многих органов. Неправильная работа железы ведет к тому, то продукты ее деятельности – пищеварительные ферменты – прекращают поступать в двенадцатиперстную кишку. Они остаются в поджелудочной, что приводит к воспалению. Пища перестает перевариваться с необходимой скоростью и качеством. А это – прямой путь к вздутию живота, запорам, диарее, рвоте, скапливанию токсинов, тошноте. Содержание глюкозы в крови повышается из-за недостаточной выработки инсулина поджелудочной. По этой причине больному предписывается довольно строгая диета со многими ограничениями. Например, сахар при панкреатите – продукт практически запрещенный.
Можно ли сахар при панкреатите
Такой вопрос часто задают люди, страдающие этим заболеванием. Употребление сахара сводится на нет или максимально ограничивается. Это зависит от остроты протекания болезни и ее стадии.
На поджелудочную природа возложила две обязанности: вырабатывать ферменты, помогающие переваривать пищу, и инсулин. Если железа воспалилась, то обмен углеводов нарушается, гормон впрыскивается в кровь бессистемно.
По этой причине глюкоза при панкреатите может быть смертельно опасной и привести к крайне тяжелому состоянию – гипергликемической коме. Потому вопрос, сахар при панкреатите можно или нет, необходимо разъяснить подробно.
В острую фазу
Панкреатит, как и многие другие болезни, может быть острым, хроническим, пребывать в стадии ремиссии. Каждый из этапов характеризуется своими проявлениями, симптомами и, как результат, требованиями к образу питания пациента.
В период обострения человеку плохо, и состояние его катастрофически быстро ухудшается. Употребление сахара при этом может попросту убить пациента. В связи со сбоями в выработке инсулина, в крови и так фиксируется огромное количество сахара. Попытка еще добавить «сладенького» переведет воспаление ПЖ в необратимый процесс.
Придется привыкнуть к ограничению в питании и отказу от сахара во время острой фазы. Поджелудочную необходимо избавить от повышенных нагрузок. С этой целью пациенту предписывается диета, при которой нельзя употреблять:
- жирное;
- жареное;
- острое;
- жесткое;
- горячее;
- холодное.
Простым углеводам – решительное «нет». Пока не сойдет воспаление, о сахаре и содержащих его продуктах придется временно забыть.
В фазу ремиссии
После окончания острой стадии, исходя из состояния больного, ему могут разрешить побаловать себя сахарком в количестве до 30 граммов в сутки.
Обязательно измеряют показатель глюкозы и дают нагрузочные тесты. Если запустить болезнь и недостаточно качественно лечиться, то пациента ожидает хроническая форма панкреатита. Она угрожает трансформацией в сахарный диабет.
Поскольку прием сахара значительно ограничен, то следует подумать, чем его заменить. На сегодня существует множество способов даже самым отъявленным сладкоежкам не отказывать себе в любимых продуктах.
Ягоды, фрукты и овощи
Природные фруктозу и сахарозу в достаточно больших количествах содержат фрукты, ягоды и овощи. Если с ягодами и фруктами все понятно, то об овощах несколько слов сказать нужно. Они необходимы организму как источник клетчатки и витаминов, но этим польза овощей не ограничивается.
Диетологи подчеркивают, что в сыром виде овощи и фрукты при панкреатите лучше не употреблять.
Запеченное в духовке, перетертое, вареное – разрешено. Такая обработка не нагружает железу, не провоцирует газонным с этой болезнью режимом питания, а просто придерживается какой-нибудь из многочисленных низкоуглеводных диет, отлично знают, что овощи также могут быть плодотворным источником натуральных сахаров. Обычные для наших широт морковь, свекла, тыква, не говоря об экзотическом батате, способны восполнить запасы глюкозы в организме и без сахара. К тому же, их полезнее употреблять, чем сахар – продукт переработки свеклы.
Мед и другие натуральные сахарозаменители
Этот продукт пчеловодства также способен стать прекрасной заменой привычному сыпучему или кусковому сладкому сахару. Правда, врач всегда предупредит, что медом можно лакомиться через месяц после приступа панкреатита. В день его употребление ограничивается двумя столовыми ложками.
Фруктоза и мед как сахарозаменители натурального происхождения отлично себя зарекомендовали за то время, что они выполняют эту функцию.
Недавно арсенал натуральных заменителей сахара пополнился стевией. Это очень сладкая трава, из которой делают порошок, выпускают в форме таблеток, сиропа и сушеной травки.
К натуральным подсластителям относится древесный или березовый сахар, получивший название ксилит (xylitol). Он не имеет привкуса, но в наших широтах не очень популярен. Фармакологическая отрасль добавляет его в сиропы от кашля, ополаскиватели для рта, зубные пасты, жевательные витаминки для детей. Положительные качества ксилита еще ждут своих ценителей. Есть и некоторые особенности: ксилит повышает перистальтику кишечника и увеличивает желчеотделение. В день его можно до 40 граммов.
Синтетические сахарозаменители
Бывает так, что из рациона сахар практически исключен, а натуральные сахарозаменители человек не любит или не может принимать по каким-либо причинам, например, при аллергии на мед или в связи с высокой калорийностью фруктозы и стоимостью стевии. Есть еще один вариант получить «сладкую» жизнь – употреблять искусственный сахарозаменитель.
Химическая промышленность выпускает несколько видов сахзама. Самые популярные:
- аспартам;
- сахарин;
- сорбит;
- сукралоза.
Аспартам имеет свойство разлагаться на химические составляющие при высоких температурах. Поэтому почаевничать без угрозы для и без того подорванного здоровья не удастся. Замечено, что аспартам способствует усилению аппетита, может становиться причиной колебаний уровня глюкозы.
Сахарин – один из самых первых заменителей сахара, созданный человеком. Калорий в нем нет, а вот уровень сладости в 300 раз больше, чем у привычного сахара. Однако имеет ряд отрицательных качеств:
- отдает горечью;
- вредит печени и почкам;
- привлек внимание исследователей в плане развития онкологии.
Сукралоза хорошо показала себя отсутствием побочных эффектов, может использоваться в кондитерских изделиях. Во время беременности употреблять ее нельзя, равно как и возрастной категории до 14 лет.
Сахарозаменители в диете больных панкреатитом имеют немаловажное значение. Какой именно выбрать – должен подсказать лечащий врач. Выбор значителен, следует только найти самый походящий вариант для конкретного пациента.
Запрещенные продукты
Как только установлен диагноз «панкреатит», человек должен быть морально готов к тому, что строгая диета теперь для него реальность, которая поддержит организм в работоспособном состоянии.
Для страдающих от панкреатита разработан специальный диетический стол №5. Упор здесь сделан на белковую пищу, сложные углеводы ограничиваются крупами.
Сладкие напитки попали под строгий запрет. Как правило, в них настолько много сахара, что есть опасность перегрузить поджелудочную железу. Шоколад и шоколадные конфеты, мороженое, булочки и пирожные, содержащие жирный сладкий крем, отныне крайне нежелательны в рационе.
Панкреатит и сахарный диабет
Случаи развития сахарного диабета на фоне панкреатита довольно часты. Ученые, занимающиеся проблемой, пока не выяснили, что именно провоцирует механизм, при котором сок из поджелудочной перестает поступать в 12-перстную кишку, а инсулин – в кровь. Однако из-за воспаления ткань поджелудочной железы замещается соединительной или жировой. Это незамедлительно сказывается на количестве инсулина и уровне глюкозы в крови. Возникает сахарный диабет первого типа, то есть абсолютная недостаточность. Лечение железы при диабете состоит в неукоснительном соблюдении предписаний врача и строгой диеты.
Источник
Сахар при панкреатите входит в список запрещенных продуктов. Специалисты настаивают на полном его исключении в период обострения болезни, минимизации на стадии ремиссии. Употребление сахара приводит к формированию необратимых процессов, сахарного диабета. Если очень хочется сладкого, разрешается кушать овощи, ягоды, сухофрукты, мед.
Сахар при панкреатите – можно или нельзя?
Заболевание характеризуется воспалением слизистой, нарушением пищеварения вследствие неправильной выработки ферментов поджелудочной железы. Данные компоненты необходимы для расщепления пищи, поступающей в желудок. При нормальной работе ЖКК ферменты поджелудочной вырабатываются в неактивном состоянии, проходят желудок, становятся дееспособными в двенадцатиперстной кишке. При болезнях поджелудочной ферменты активизируются уже в желудке, начинают переваривать слизистую органа.
Болезнь сопровождается тошнотой, рвотой, диареей, слабостью, многими другими неприятными симптомами. Лечение осуществляют голодом, правильной диетой, ферментативными лекарствами, народными средствами, фитопрепаратами. Одним из условий быстрого выздоровления является отказ от сладкого. Сахар состоит из глюкозы, для расщепления которой требуется большое количество инсулина. Больная поджелудочная не вырабатывает его в достаточном количестве, глюкоза накапливается в крови, повышается вероятность развития сахарного диабета.

Острое течение болезни
Характеризуется ярко выраженной симптоматикой, явным нарушением функций поджелудочной железы. В первый день обострения рекомендуется полное голодание, чтобы дать возможность больному органу отдохнуть. На второй день разрешается пить негазированную минеральную воду. С третьего дня переходят на чай из лекарственных трав, компот из сухофруктов. На четвертые сутки человек начинает потихоньку кушать, но продукты должны быть легкоперевариваемыми.
Употребление сахара запрещается до полного восстановления работы поджелудочной железы. Сколько времени на это потребуется, зависит от причины обострения панкреатита, индивидуальных особенностей организма, усилий человека. При четком следовании диеты, предписаний врачей улучшение наступает через неделю.
Сахар затрудняет пищеварение, заставляет интенсивно работать поджелудочную, усугубляет течение болезни. Употреблять его при остром панкреатите запрещается в любом виде. Нельзя добавлять в чай, компот, кашу. Следует исключить из рациона все сладкое. Строгую диету относительно сахара соблюдают до полной нормализации состояния, восстановления работы больного органа.
Период ремиссии
Если человек полностью вылечивается, он может спокойно возвратиться к обычному питанию, баловать себя сладостями. Поскольку такая ситуация бывает крайне редко, болезнь затихает на время, всегда существует риск обострения, соблюдать диету следует и в дальнейшем. При этом употребление сахара допускается, но суточная доза не должна превышать 50 г. Разрешенная доза должна быть разделена на несколько приемов, чтобы поджелудочная могла быстро переварить продукт. При несоблюдении этого правила происходит накопление глюкозы в крови, обострение болезни, развитие сахарного диабета.
Чем можно заменить сахар, роль сахарозаменителей
Человеческий организм устроен таким образом, что сам может требовать то, что ему нужно, отказываться от лишнего. Если прислушиваться к его «просьбам» внимательнее, можно легко нормализовать его работу. При остром панкреатите пропадает напрочь аппетит, ничего не хочется кушать. Даже если о лечении голодом в первые дни человек не слышал, это происходит само собою. При повышенном количестве глюкозы сладкого не хочется. Точно так же не хочется кушать жирные, острые, соленые блюда. С улучшением самочувствия поджелудочная начинает справляться с глюкозой, показатель ее падает, организм начинает требовать сладкое. При этом очень важно не переборщить с дозой, чтобы снова не спровоцировать обострение.
Сахар можно заменить веществами, которые не требуют усиленной работы поджелудочной, в то же время отвечают потребностям организма.
К натуральным сахарозаменителям относятся:
- Стевия. По сладости в несколько раз превышает сахарозу, при этом является практически бескалорийной, быстро расщепляется. В составе множество поливитаминов, минералов, кислот. Полезна для сердца, сосудов, мозга, пищеварительной системы.
- Ксилит. При панкреатите разрешается использовать в небольшом количестве. Весьма калорийный продукт. Быстро переваривается, не приводит к повышению инсулина, глюкозы в крови.
- Фруктоза. Наиболее близкий заменитель сахарозы. Превосходит по сладости в несколько раз. Содержится в большом количестве в ягодах, фруктах, сухофруктах, меде. Фруктоза обладает тонизирующим эффектом, повышает энергетический потенциал. Рекомендуется при ослаблении жизненных сил, интенсивной физической нагрузке, снижении иммунитета.
- Сорбит. Разрешается использовать в период ремиссии.
Употребление сахарозаменителей позволяет удовлетворить собственные желания, при этом не нагружают работу больного органа, повышают энергетический потенциал, улучшают работу сердца, сосудов, пищеварительного тракта.

Фруктоза вместо сахара
Представляет собой простой углевод, который необходим организму для пополнения энергии. Калорийность фруктозы, сахара практически одинаковая, но первый продукт в несколько раз слаще. То есть чтобы выпить чашечку сладкого чая, нужно добавить 2 ч. Ложки сахара или 1 фруктозы. Усваивается фруктоза медленнее, поэтому не провоцирует резкий выброс инсулина. Удовлетворение сладким приходит не сразу, но чувство насыщения длится долго. Сахарозаменитель рекомендуется использовать при панкреатите, ожирении, сахарном диабете. Главное правило – хорошо, если в меру.
Также нужно учитывать тот факт, что фруктоза полезна только натуральная, лучше пополнять организм этим компонентом, употребляя ягоды, фрукты, мед, сухофрукты. Популярный кукурузный подсластитель, называемый тоже фруктозой, приводит к ожирению, болезнях сердца, сосудов, проблемам с пищеварением. Чрезмерное употребление фруктозы приводит к развитию гипертонии, подагры, жировой болезни печени, накоплению «плохого» холестерина, сахарному диабету второго типа, онкологии.
Фрукты, ягоды, овощи при панкреатите
Данные продукты являются основным заменителем сахара, источником фруктозы. Но не все при панкреатите одинаково полезны. Болезнь поджелудочной часто сопровождается иными патологиями пищеварительной системы, в ходе которых снижается либо повышается кислотность. Чтобы вылечить панкреатит, нужно нормализовать работу и других «пострадавших» органов. В период обострения, сразу после улучшения самочувствия не рекомендуется кушать сырые фрукты, ягоды. Разрешается запекать, варить компот, кисель. В первые дни выздоровления рекомендуется кушать сухофрукты, которые намного быстрее усваиваются – курага, изюм, груши, яблоки. От чернослива лучше отказаться, если панкреатит развивается на фоне повышенной кислотности.
В период ремиссии разрешается кушать практически все фрукты, но для пополнения глюкозы следует выбирать сладкие. В рацион включают клубнику, малину, абрикосы, груши, яблоки сладких сортов, виноград, бананы, др.
Что же касается овощей, это один из самых основных компонентов здорового питания при панкреатите. В острой фазе употребляют в отварном, печеном, тушеном виде. В период ремиссии можно кушать сырые овощи. Часто готовят салаты. Разрешаются абсолютно все, но в меру.
Мед при панкреатите
Продукт пчеловодства состоит из глюкозы, фруктозы, только липовый содержит небольшое количество сахарозы. Легкоусвояемые углеводы не нагружают работу поджелудочной, не приводят к повышению инсулина. В составе меда около 60 полезных микроэлементов, минеральных солей. Обладает множеством полезных качеств – снимает воспаление, заживляет ранки, стимулирует регенерацию клеток, дезинфицирует, нормализует кислотность, укрепляет иммунитет. Употреблять мед при панкреатите разрешается в чистом виде, добавлять в чай, компот, каши, запеканки, печенье. Наиболее болезный натощак по 1 ст. ложке до 4 раз в день.

Запрещенные продукты
При панкреатите запрещаются продукты, которые затрудняют процесс переваривания, вызывают брожение. Сахар провоцирует и то, и другое. Поэтому на стадии обострения продукт запрещается в чистом виде, а также в составе:
- Печенья;
- Мороженого;
- Кондитерских изделий;
- Варенья;
- Компота;
- Напитка;
- Сиропа.
На стадии ремиссии допускается употребление данных продуктов, но в минимальном количестве. Кроме сладостей при панкреатите запрещаются острые, жирные, жареные блюда.
Питание при панкреатите, меню
Острую форму лечат в течение недели голодом, строгой диетой. После нормализации самочувствия переходят на правильное питание.

Примерное меню на неделю
Первый день
- Творог с медом.
- Кисель.
- Суп на овощном бульоне. Черствый белый хлеб.
- Каша гречневая с ложечкой меда.
- Йогурт домашнего приготовления.
- Банан.
Второй
- Чай с сахарозаменителем. Бутерброд с маслом.
- Яблоко сладкое.
- Суп с вермишелью.
- Картофельное пюре, котлета куриная на пару.
- Сырники с медом либо сметаной.
- Кефир.
Третий
- Яйцо вареное. Чай с крекером.
- Банан.
- Суп с рисом на мясном бульоне.
- Каша гречневая, тушеное мясо курицы. Салат овощной.
- Блинчики с творогом, изюмом.
- Йогурт с малиной.

Четвертый
- Овсяная каша с медом, сухофруктами.
- Кисель с печеньем.
- Суп гречневый на мясном бульоне.
- Плов с куриным мясом. Чай с шиповником.
- Творожная запеканка.
- Банан.
Пятый
- Рисовый пудинг.
- Омлет.
- Суп с вермишелью овощной.
- Картофель тушеный, салат.
- Вареники с творогом, сметаной.
- Яблоко.
Шестой
- Манная каша.
- Кисель с печеньем.
- Суп рисовый.
- Пельмени.
- Тушеная рыба с рисом.
- Йогурт.
Седьмой
- Овсяная каша с медом, сухофруктами.
- Йогурт.
- Суп с гречневой крупой.
- Вареники с картофелем.
- Творожная запеканка.
- Кисель.
На вторую неделю рацион расширяют. Диета перестает быть строгой, но соблюдать принципы правильного питания нужно постоянно.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о сахаре при панкреатите в комментариях, это также будет полезно другим пользователям сайта.

Татьяна:
При обострении вообще ничего кушать не хочется. Неделю живу на кисломолочной продукции, лекарственных чаях. Сладкого начинает хотеться недели через 2.
Марина:
Во время ремиссии в сладком себе не отказываю, но все в норме. К слову, сладкое перестало нравиться, когда появились проблемы с пищеварением. Практически не ем тортов разных, пирожных, конфет. Иногда мороженое, печенье, булка с повидлом, шоколад.
Видео
Источник
Панкреатит – одно из самых распространенных заболеваний среди людей в возрасте 25-40 лет. Причем чаще всего он развивается в острой форме, которая характеризуется внезапным болевым приступом. После его купирования пациентам всегда назначается строгая диета, так как если не следовать всем правилам питания, риски повторного возникновения приступа и перехода болезни в хроническую форму возрастают в несколько раз. Диета при остром панкреатите подразумевает под собой не только употребление тех или иных продуктов, но и правила их употребления, которым также очень важно следовать.
Основные принципы питания
Диета при остром панкреатите является неотъемлемой частью терапии. Без нее проведение полноценного лечения становится невозможным. Ведь существуют определенные продукты питания, которые очень сильно раздражают поджелудочную железу и усиливают выработку панкреатического сока. А это дополнительная нагрузка на орган, которая может привести к еще большему его повреждению.
Итак, диета при панкреатите требуют от больного соблюдения следующих правил:
- предпочтение нужно отдавать белковым продуктам, они должны являться основой при составлении меню на неделю,
- употребление продуктов питания, содержащих в себе углеводы и жиры, следует свести к минимуму, особенно сахар, состоящий на 99% из углеводов,
- употребление жареных и жирных блюд не допускается,
- следует отказаться от продуктов с высоким содержанием грубой клетчатки,
- периодически принимать поливитаминные комплексы (это необходимо потому, что при остром панкреатите приходится отказываться от многих фруктов, ягод и овощей, в результате чего в организме может возникнуть дефицит витаминов),
- употреблять пищу нужно в маленьких количествах, но часто, около 5-6 раз в сутки,
- еда не должна быть горячей или холодной, так как она оказывает раздражающее действие на весь ЖКТ.
Это основные правила, которым должен придерживаться каждый больной. Однако в первые дни при обострении панкреатита поджелудочной железы рекомендуется и вовсе на несколько суток отказаться от употребления какой-либо еды. В этот период допускается только питье. Причем происходить оно должно также по определенным правилам. В сутки следует выпивать до 1,5 л жидкости (не больше!), деля ее на равные порции, чтобы хватило на 5-6 приемов.

Основные принципы питания при остром панкреатите
Пить можно не только очищенную воду, но и минералку без газов, а также отвар шиповника. Есть при обострении болезни можно только на 3 сутки. При этом употреблять разрешается только низкокалорийные продукты без содержания солей, жира и клетчатки, так как они способствуют повышению секреции панкреатического сока и стимулируют повышенное газообразование в кишечнике.
При панкреатите в период обострения разрешается употреблять жидкую пищу с небольшим содержанием сложных углеводов. Однако готовить их следует без добавления соли и на пару. Кушать в этот период необходимо до 8 раз в сутки через равные промежутки времени, разделяя готовое блюдо на маленькие порции. Это позволит снизить нагрузку на поджелудочную железу и дать ей время на восстановление. В стадии обострения также допускается употребление соков, отваров шиповника и смородины. В этот момент необходимо увеличить количество употребляемой жидкости до 2,5 л.
Составляя меню при обострении болезни, важно правильно и точно рассчитать калории. Калорийность суточного рациона нужно повышать постепенно, и на 5 сутки она не должна превышать 800 ккал. Спустя несколько дней после острого панкреатита ежедневный рацион можно дополнять растительными и молочными белками (их количество не должно превышать 15 г), а также углеводами. Количество последних тоже должно контролироваться и не превышать 200 г в сутки. А вот от продуктов, содержащих в себе жиры, по-прежнему следует воздержаться.
Употребление жиров становится возможным только на 7 сутки. И их количество не должно превышать 10 г. В этот же период необходимо повышать суточную калорийность рациона до 1000 ккал, увеличивая при этом в рационе белки до 50 г и углеводы до 250 г.
Примерное меню на 7-10 сутки после обострения
Составляя примерное меню диеты после приступа острого панкреатита особое внимание следует уделять завтраку. Во время него разрешается употреблять рисовую и манную кашу. Варить их можно только на воде, добавляя немного фруктов и сахара. А вот во время второго завтрака допускается употребление морковного или картофельного пюре. Оно должно быть жидким и готовиться также без участия молока и масла. Вместе с ним можно съесть небольшой кусочек отваренной или приготовленной на пару рыбы (не более 50 г) или постного мяса.
В обед можно съедать около 150 мл овощного супа. Но при его приготовлении все составляющие необходимо измельчать блендером или натирать на мелкой терке. Также на обед допускается употребление картофельного пюре и рыбы. В качестве десерта можно съедать яблоко, но перед употреблением его нужно очистить от кожуры и натереть на мелкой терке.

При панкреатите употреблять пищу следует через равные промежутки времени
А вот на полдник можно скушать немного обезжиренного творога. Для улучшения вкусовых качеств в него разрешается добавлять сахар или мед в небольших количествах. А от ужина после острого панкреатита следует отказаться. Если перед сном ощущается сильное чувство голода, приглушить его можно стаканом воды с добавлением 1 ч.л. меда или нежирного кефира.
Что можно кушать по истечении 10 дней после обострения?
Диета при обострении панкреатита должна соблюдаться на протяжении долгого времени. Чтобы состояние пациента стало стабильным, питание при остром панкреатите должно иметь свои «рамки» и по истечении 10 дней после обострения заболевания. Однако в этот период суточная калорийность рациона не должна превышать следующих норм:
- белки не должны превышать 60 г,
- жиры – 20 г,
- углеводы – 300 г.
При этом можно есть при панкреатите только протертую пищу в теплом виде. Добавлять в нее соль по-прежнему не стоит. Как только у пациента при панкреатите поджелудочной железы исчезнуть все симптомы болезни, его ежедневный рацион может дополняться следующими продуктами:
- овощными супами,
- рыбой и мясом, но только нежирных сортов,
- овощами (исключением являются овощи с большим содержанием грубой клетчатки),
- крупами,
- кисломолочными продуктами питания с низким содержанием жиров,
- медом (не более 1 ч.л. в сутки),
- овощными и фруктовыми соками,
- компотами.

Каждый организм индивидуален, поэтому узнавать о том, что можно кушать при панкреатите, а от чего стоит отказаться, лучше у врача
При этом диета после приступа панкреатита у взрослого категорически запрещает употреблять в пищу,
- жареные и жирные блюда,
- сдобную выпечку,
- сало,
- копчености,
- соленья и маринады,
- чеснок, лук,
- жирные молочные и кисломолочные продукты,
- мясные и рыбные бульоны.
Обязательным является также отказ от курения и употребления газированных и спиртных напитков. Если во время обострения пренебрегать этими правилами, приступы могут участиться.
Такое питание при панкреатите должно осуществляться на протяжении долгого времени – около 6-12 месяцев. При билиарном панкреатите соблюдение диеты может затянуться на более долгий срок, так как при этом заболевании происходят сильные сбои в работе поджелудочной.
Что дальше?
Следует понимать, что панкреатит в острой форме может легко принять хроническое течение. И чтобы этого не допустить, придерживаться определенных правил питания необходимо и после восстановления приступа. В данном случае также важно знать не только то, что можно кушать при панкреатите, но и то, как следует питаться в принципе.
Вот некоторые правила:
- употребление пищи также должно происходить через равные промежутки времени маленькими порциями (перегружать желудок нельзя, особенно на ночь),
- вся еда должна готовиться только на пару, либо в духовом шкафу без добавления жиров (употребление жареной пищи возможно, но только в очень маленьких количествах и не более 2-х раз в неделю),
- алкогольные и газированные напитки следует полностью исключить из рациона.
Если не соблюдать диету после обострения острого панкреатита, возможны частые рецидивы и переход болезни в хроническую форму
Говоря о том, что можно кушать в фазу стойкой ремиссии при остром панкреатите, следует выделить следующие продукты:
- супы, приготовленные на вторичных мясных и рыбных бульонах,
- нежирные сорта мяса и рыбы,
- молочные и кисломолочные продукты (не более 1,5% жирности),
- варенье и мед,
- подсохший хлеб,
- печенье, но без каких-либо начинок,
- крупы,
- овощи и фрукты,
- растительные масла,
- минеральную негазированную воду,
- некрепкий чай,
- компоты, соки.
Более подробно о разрешенных при панкреатите продуктах должен рассказать врач. Намного важнее для пациента является знать то, что ему категорически запрещается кушать. А к таким продуктам относятся:
- жирная рыба и мясо,
- грибы,
- бобовые,
- сдобная выпечка,
- кондитерские изделия,
- полуфабрикаты,
- жирные молочные и кисломолочные продукты,
- жареные блюда,
- сало,
- соусы (майонез, кетчуп, горчица),
- консервы,
- магазинные пакетированные соки,
- чипсы, сухарики и т.д.
Если исключить из рациона все эти продукты, уже спустя несколько месяцев можно заметить, что поджелудочная железа стала работать намного лучше и проблемы с пищеварением, а также неприятные ощущения в желудке начинают беспокоить все реже и реже.
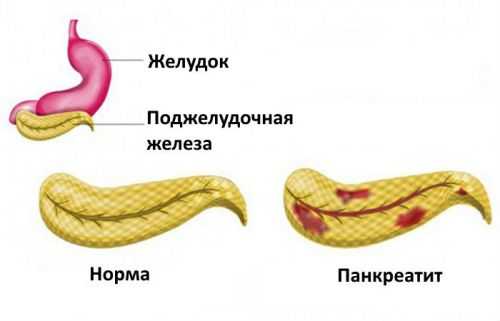
Отличия нормальной поджелудочной железы от воспаленной
Диетические блюда
Существует огромное количество диетических блюд, которые можно употреблять при панкреатите, благодаря чему ежедневный рацион больного может стать разнообразным и вкусным.
Вот несколько простых рецептов приготовления блюд, которые допускаются к употреблению при этом заболевании:
- запеченная рыба,
- говяжьи тефтели.
Запеченная рыба
Чтобы приготовить это диетическое блюдо, потребуется:
- очищенный карп,
- немного нежирной сметаны,
- сыр твердого сорта,
- лук и морковь,
- зелень.
Для начала потребуется измельчить зелень. Затем необходимо смешать ее со сметаной и натереть приготовленной массу рыбу со всех сторон, в том числе и внутри. Далее следует нарезать полукольцами все овощи и натереть на терке сыр.
После этого нужно взять противень, застелить его фольгой и выложить на нее половину подготовленных овощей. Поверх них необходимо положить рыбу и «накрыть» ее оставшимися овощами. Готовится карп около 40 минут при температуре 180 градусов. Примерно за 10-15 минут до готовности рыбу и овощи следует посыпать сыром.
Помните! Только здоровая и правильно приготовленная еда позволит вам сохранить функциональность вашей поджелудочной железы и избежать появления очередных приступов!
Говяжьи тефтели
Чтобы приготовить говяжьи тефтели, необходимо подготовить следующие продукты:
- говяжий фарш,
- куриное яйцо,
- сыр.
Фарш нужно смешать с яйцом и натертым на терке сыром. После чего из получившейся массы необходимо слепить небольшие тефтели, укладывая их в пароварку. Готовить их следует на протяжении 30-40 минут. Подавать говяжьи тефтели можно с гречневой кашей или картофельным пюре.
Панкреатит является очень серьезным заболеванием, которое часто дополняется другими неизлечимыми болезнями, например, сахарным панкреатитом. Поэтому при его возникновении следует обязательно придерживаться вышеописанных правил питания. В противном случае избежать повторных рецидивов заболевания и возникновения на его фоне осложнений будет практически невозможно.
Тест: на определение риска сахарного диабета 2 типа

Источник

