Как отличить аппендицит от панкреатита
Как определить, от чего болит живот? Как отличить аппендицит от панкреатита?Живот — не одиночный орган, он представляет собой большой контейнер, заполненный разными тканями и структурами, каждый из которых играет важную роль в нормальном функционировании организма. Любая внезапная боль в животе — это сигнал о возникновении проблем в работе одного из частей содержимого этого контейнера. Но болеть живот может и по другим причинам, связанным с нарушением работы нервной и сердечно-сосудистой системы. Так боли в животе возникают при инфаркте, пневмонии, искривлении позвоночника, грыжи позвонков, артрите и артрозе. Очень часто виновником брюшной боли становиться сильный стресс. Многие люди при возникновении боли в животе стараются вспомнить, какой орган расположен в той части брюшной полости, которая болит. В правом верхнем подреберье расположены желчный пузырь, печень, поджелудочная железа, кишечник и часть диафрагмы, в левом верхнем подреберье — желудок, селезенка, петли кишечника, хвост поджелудочной железы и левая часть диафрагмы. С правой стороны в нижней части живота расположены кишечник, аппендикс, мочеточники и яичники у женщин. Болевые ощущения в левой нижней части живота возникают чаще всего из-за неполадки в работе органов, расположенных в правой нижней части брюшной полости, кроме аппендицита. В медицинских ВУЗах учат, что любую боль в нижней части живота надо рассматривать, как воспаление аппендицита. Часто симптомы панкреатита и аппендицита выглядят одинаково. Это сильная боль в области пупка, отдающая в нижнею часть живота, тошнота и рвота. При воспалении поджелудочной железы — панкреатите, боль возникает во время еды и после нее. При аппендиците наблюдается усиление боли при попытке лечь на левый бок и ходьбе. Но поставить точный диагноз, основываясь только на клинических показаниях, в обоих случаях невозможно. Для правильной диагностики и лечения надо пройти комплекс исследований, в том числе и УЗИ брюшной полости. Самая частая причина боли в животе — пищевое отравление или острая кишечная инфекция. Понос, рвота, температура и острые боли в животе возникают внезапно, через некоторое время, как только вы съели испорченный продукт. Многим удается справиться с этим недугом самостоятельно, принимая активированный уголь, путем промывания желудка слабым раствором марганцовки и обильного питья. Но если все это не приносит облегчения, то причина болезни может быть более серьезной. Например, сальмонеллез и ботулизм требуют госпитализации.
Мало кто из переболевших острой кишечной инфекцией знает, что за таким «пищевым отравлением» неизбежно стоит острый гастрит или воспаление слизистой желудка. Симптомы острого гастрита всем известны — тупые боли в верхней части живота после еды, тошнота, изжога и чувства переполненности желудка. Обычно гастрит никто не воспринимают всерьез, считая, что сегодня этой болезнью страдает каждый. Действительно, хронический гастрит довольно распространенное заболевание среди современных людей, многие живут с ним годами, даже не замечая. Но это заболевание опасно тем, что со временем оболочки желудка поражаются все сильнее и глубже, что во много раз увеличивает риск развития язвы и рака желудка. Приступы острого гастрита могут проявиться и после приема лекарства исчезнуть. Но спустя некоторое время повториться снова. Чем дольше вы будете гасить боль таблетками, тем больше шансов перехода гастрита в хроническую форму. Симптомы хронического гастрита при повышенной кислотности желудка — постоянные изжоги, кислая отрыжка, тупые боли в верхней части живота, а при пониженной кислотности — чувство переполненности желудка после еды, отрыжка воздухом и кашеобразный стул. Резкие и сильные боли в верней части живота, напоминающие «удар кинжала», характерны при приступе язвенной болезни желудка. Такие приступы сопровождаются общей слабостью, замедлением пульса и поверхностным дыханием. Больной лежит, поджимая ноги к животу, на теле у него выступает холодный пот. Ему требуется срочная госпитализация, заглушать обезболивающими препаратами боль в животе в этом случае нельзя. При хронических формах язвы желудка боли в животе возникают после еды и стихают через два часа, а при язве двенадцатиперстной кишки живот болит в верхней части ночью или утром, а проходит боль после приема пищи. Внезапные сильные боли в правом боку, отдающие в правое плечо, поясницу и лопатку характерные симптомы холецистита или воспаления желчного пузыря. Боль усиливается после приема пищи. С приступами боли в желчном пузыре можно бороться лекарственными препаратами или удалить камни путем операции. Если острые боли в правом подреберье достигает максимума, появляется тошнота, рвота и озноб, то надо срочно вызвать скорую помощь. Это свидетельствует о том, что камень закупорил желчный проток, что может вызвать желтуху. Тупые ноющие боли внизу живота во время менструации знакомы многим женщинам. Но не всегда такое состояние связано с менструацией, боли в нижней части живота возникают и при эндометрите, оофорите, сальпингите и других гинекологических заболеваниях. Резкие боли внизу живота могут быть вызваны внематочной беременностью или выкидышем. Кроме боли в этих случаях наблюдается кровотечение, тошнота и головокружение. Любое промедление при таких симптомах опасно для жизни женщины, необходимо больную срочно положить в стационар. — Вернуться в оглавление раздела «Хирургия» Размещено — авторами сайта МедУнивер Оглавление темы «Артериальный доступ в трансфузиологии»: |
Источник
Необходимость в дифференциальной диагностике острого панкреатита и острого аппендицита чаще всего связана с наличием в начале заболевания аппендицитом болей в эпигастральной области.
В отличие от аппендицита, при остром панкреатите боли не только локализованы в эпигастрии, но и носят опоясывающий характер, отличаются выраженной интенсивностью, а так же сопровождаются многократной рвотой, которая не приносит облегчения. При остром панкреатите пальпация живота дает резкую болезненность в проекции поджелудочной железы (симптом Керте) в эпигастральной области, поколачивание в области левого реберно-позвоночного угла (симптом Мейо-Робсона) также вызывает резкую болезненность. Однако бывают случаи, когда эпига-стральная фаза заболевания при остром аппендиците затягивается, что может существенно затруднить дифференциальную диагностику.
Больной С. 64 лет был доставлен в клинику в воскресный день с диагнозом острый панкреатит. Заболел сутки назад. При поступлении предъявлял жалобы на боли в эпигастральной области умеренной интенсивности, тошноту. Рвоты не было. Страдает тиреотоксикозом в висцеролатической стадии. При осмотре выявлена болезненность в эпигастральной области,усиливающаяся при пальпации. Болей в правой подвздошной области и специфических аппендикулярных симптомов не выявлено.
Лейкоциты крови 10х109/л. Диастаза мочи 128 ед. по Вольгемуту. Подтвержден диагноз острого панкреатита отечной формы, начата консервативная терапия Спустя 14 часов после поступления в клинику боли распространились на весь живот, появилось напряжение мышц передней брюшной стенки во всех отделах. Диагноз перитонита не вызывал сомнений, однако, его причина была не ясна Произведена лапароскопия. При лапароскопии обнаружен мутный выпот во всех отделах живота, в правой подвздошной ямке массивные фибринозные наложения, за счет которых образован рыхлый инфильтрат из слепой кишки и большого сальника.
Диагностирован распространенный перитонит аппендикулярного генеза. Произведена срединная лапаротомия, разделен рыхлый инфильтрат в подвздошной ямке, в котором располагался червеобразный отросток с перфорацией в области основания. Аппендэктомия, промывание брюшной полости, ушивание лапаротомной раны через все слои, швы завязаны на «бантики». Ближайшие сутки после операции состояние больного было тяжелым, но стабильным. Проводилась интенсивная инфузионная детоксикационная и антибактериальная терапия, симптоматическое лечение с учетом рекомендаций эндокринолога. Однако через 28 часов после операции у больного развился тиреотоксический криз и, несмотря на проводимое лечение, наступила смерть больного.
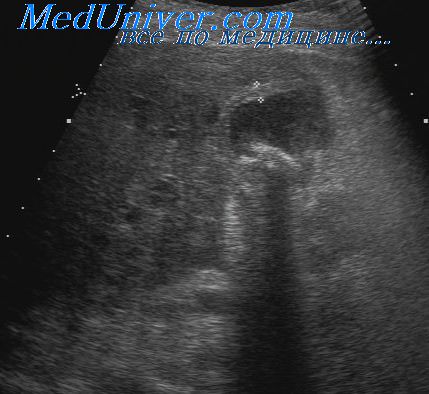
При проведении дифференциальной диагностики острого аппендицита с острым панкреатитом необходимо привлечение дополнительных методов исследования. Биохимическое исследование крови при наличии панкреатита позволяет выявить повышение уровня специфических ферментов — амилазы, трипсина, в более поздние сроки — липазы; в моче повышается содержание амилазы. Чрезвычайно ценную информацию позволяет получить УЗИ поджелудочной железы.
Размеры железы при остром панкреатите увеличиваются, контуры становятся размытыми, выявляется отек парапанкреатической клетчатки. Если УЗИ не позволяет разрешить диагностические проблемы, или нет возможности выполнить это исследование, то следующим диагностическим шагом должна быть лапароскопия.
Лапароскопическая диагностика острого панкреатита строится на косвенных признаках и точная верификация отечной формы острого панкреатита не возможна. При наличии панкреонекроза обнаруживаются весьма характерные признаки — бляшки жирового некроза (стеатонекроз) на большом сальнике и брыжейке кишечника, предбрюшинной клетчатке; геморрагический или «цвета чая» выпот в брюшной полости; стекловидный отек малого сальника и желудочно-ободочной связки, паракольной клетчатки.
Привлечение дополнительных методов исследования позволяет с высокой степенью достоверности подтвердить или отвергнуть наличие острого панкреатита.
Д.Г. Кригер, А.В.Федоров, П.К.Воскресенский, А.Ф.Дронов
Источник
Глава II. Клинические маски острого аппендицита
ОСТРЫЙ АППЕНДИЦИТ, ДИАГНОСТИРОВАННЫЙ КАК ОСТРЫЙ ПАНКРЕАТИТ
Наиболее тяжелые последствия в хирургии острого аппендицита могут быть в тех случаях, когда острый аппендицит диагностируют как острый панкреатит. Ошибочный
диагноз при остром аппендиците, протекающем под маской острого панкреатита, обусловливает проведение консервативного лечения обнаруженного «панкреатита»,
«усыпляет» бдительность хирурга и оправдывает его пассивность.
В большинстве случаев при других острых заболеваниях органов брюшной полости неправильно установленный диагноз все же обязывает хирурга произвести срочную
лапаротомию, во время которой ошибка диагностики может быть исправлена. Острый же панкреатит в большинстве случаев лечат консервативно с применением ингибиторов,
атропина, холода, внутрижелудочной гипотермии и голодания. В тех случаях, когда выявляют прогрессирование процесса, присоединение гнойной инфекции и перитонит,
возникают показания к лапаротомии по поводу панкреонекроза.
При ошибочном диагнозе острого аппендицита, протекающего под маской панкреатита, оперативное вмешательство может быть запоздалым: хирург обнаруживает ярко
выраженный перитонит, источником которого является просмотренный аппендицит.
Приводим наблюдение, иллюстрирующее такую форму клинического течения острого аппендицита, который в начале своего возникновения по симптоматике очень напоминал
панкреатит.
Больной 60 лет отметил появление нерезких тупых болей в эпигастральной области с иррадиацией за грудину. Врач службы
скорой помощи, осмотрев больного, решил, что больше всего данных о наличии инфаркта миокарда, и направил его для обследования в терапевтическое отделение.
В приемном отделении больному была сделана электрокардиограмма, диагноз инфаркта миокарда отвергнут. Вызван на консультацию хирург. Через 16 ч с момента
возникновения заболевания больной был направлен в хирургический стационар с диагнозом «холецистопанкреатит». Дежурный хирург отметил, что состояние больного при
поступлении средней тяжести, стонет от болей в животе. Живот умеренно вздут, при пальпации слегка напряжен, выявляется резкая болезненность в эпигастральной области
и в правом подреберье. Дежурный врач записал, что «в остальных отделах живот мягкий и менее болезненный». Симптом Щеткина-Блюмберга слабоположительный в
эпигастральной области и в правом подреберье. Симптомы Ровсинга, Ситковского нечеткие. Печень не увеличена, желчный пузырь не пальпируется, печеночная тупость
сохранена. Перистальтика отчетливая, газы отходят. Симптом Пастернацкого отрицательный. Дизурических явлений не было. Пульс 120 в минуту, температура тела
нормальная, количество лейкоцитов в крови 16,0 x 109/л. Диагноз: острый холецистопанкреатит. Назначено консервативное лечение.
На следующий день состояние больного средней тяжести. Жалобы на боли в верхней половине живота, живот умеренно вздут, болезненный при пальпации. Количество
лейкоцитов в крови 18,2 x 109/л, уровень амилазы в моче 16 ед. По-прежнему проводилось консервативное лечение по поводу острого панкреатита. На 3-й день
заболевания отмечено тяжелое состояние больного. Жаловался на сильные боли по всему животу. Живот вздут, ограниченно участвует в акте дыхания, напряжен и резко
болезнен при пальпации во всех отделах, больше справа. Перистальтика не выслушивается. Язык сухой, обложен. Пульс 92 в минуту, в крови лейкоцитов
12,0 x 109/л, нейтрофилов 86%. Диагноз: перитонит. Причина перитонита для лечащих врачей была неясна. Было высказано предположение о возможности
острого аппендицита, но предшествующее течение заболевания не давало, казалось бы, основания ставить подобный диагноз. Через 56 ч с момента возникновения
заболевания и после консервативного лечения в течение 1,5 сут больной был оперирован. Произведена срединная лапаротомия. В брюшной полости выявлено небольшое
количество мутного выпота с колибациллярным запахом. Обнаружен рыхлый аппендикулярный инфильтрат с припаянным к нему большим сальником, который был легко отделен
от инфильтрата, после чего выделилось около 70 мл густого гноя с колибациллярным запахом.
Обнаружен червеобразный отросток с перфорационным отверстием у основания, произведена аппендэктомия. Брюшная полость осушена, введены антибиотики. Брюшная
полость тампонирована. Явления перитонита прогрессировали, и через 3 сут после операции больной умер.
Как видно из приведенной истории болезни, симптомы в начале заболевания в виде тупых болей за грудиной и в эпигастральной области дали основание врачам
думать об инфаркте миокарда, а потом о холецистопанкреатите у пожилого больного. Клинические проявления меньше всего были похожи на те, что наблюдаются у больных с
острым аппендицитом. Все внимание хирурга было обращено на резкую болезненность в эпигастральной области, хотя симптомов, характерных для панкреатита, не
наблюдалось. Не было, например, болей опоясывающего характера с типичной иррадиацией в поясницу и рвоты, которая, как правило, сопутствует панкреатиту. Все же
был установлен диагноз острого панкреатита. Уровень амилазы в моче ночью хирург не мог определить.
Причиной летального исхода, несомненно, явилась запоздалая операция из-за ошибочного диагноза, когда своеобразно протекавший острый аппендицит с преобладанием
болей в верхнем отделе живота в начале заболевания был расценен как холецистопанкреатит и соответственно проводилось консервативное лечение. Конечно, более
вдумчивое обследование больного с анализом клинических симптомов и дополнительными лабораторными исследованиями помогло бы правильно расценить характер заболевания.
Но ведь не зря говорится, что, пока не подумаешь о возможности другого заболевания, не будет и правильного диагноза.
Ошибки диагностики, когда острый аппендицит оценивают как острый панкреатит, сравнительно редки в хирургической практике, так как при этом острый аппендицит
должен протекать с преобладанием болевых ощущений в эпигастральной области или в мезогастрии. Но подобные маски острого аппендицита, может быть, не такие яркие,
не так четко выраженные и не совсем точно симулирующие панкреатит, все же существуют. После периода наблюдения хирург скорее всего сумеет разобраться в ситуации
и исправит ошибку. Но пока ведется наблюдение и уточняется диагноз, драгоценное время уходит, а задержка с установлением правильного диагноза может повлечь за
собой осложнения. Приведем пример.
Больная 50 лет среди полного здоровья ночью почувствовала боли в эпигастральной области и тошноту. Была неоднократная
рвота. Через 2,5 ч с момента возникновения заболевания с диагнозом острого аппендицита направлена в хирургический стационар.
При поступлении состояние больной расценено как удовлетворительное. Живот правильной формы, мягкий, отмечается болезненность при пальпации в эпигастральной
области. Симптомы Ровсинга, Сит-кобского, Образцова и Щеткина-Блюмберга отрицательные. Печень не увеличена, дизурических явлений не было, симптом Пастернацкого
слева положительный. Пульс 76 в минуту, температура тела 37,8°С, количество лейкоцитов в крови 7,8 x 109/л. Выраженные боли в эпигастральной области,
многократную рвоту и положительный симптом Пастернацкого слева молодой дежурный врач расценил как симптомы острого панкреатита. Вызванный старший дежурный врач
согласился с этим диагнозом.
Больная оставлена под наблюдением, под кожу введены атропин и промедол, назначен холод на живот. На следующее утро (через 6 ч от начала заболевания) у больной
при пальпации живота появилась болезненность в правой подвздошной области, хотя самостоятельных болей не было. Нечетко выражены симптомы Ровсинга и Ситковского.
Больную осмотрел старший дежурный и диагностировал острый аппендицит.
Срочная аппендэктомия произведена через 9 ч с момента поступления в отделение и 13 ч от начала заболевания. На операции обнаружен флегмонозный аппендицит.
Если бы больную наблюдали дольше, последствия диагностической ошибки могли бы быть тяжелее. Больной с целью консервативного лечения «панкреатита» назначили
промедол и атропин, которые могли еще больше замаскировать картину острого аппендицита. Невысокий уровень амилазы в моче и сыворотке крови при предвзятом суждении
о диагнозе могут не насторожить врача, так как известно, что очень тяжелые деструктивные формы острого панкреатита иногда протекают с нормальным и даже пониженным
содержанием амилазы.
А. И. Сержанин (1967) подчеркивал опасность подобных диагностических ошибок и трудность дифференциальной диагностики между острым панкреатитом и острым
аппендицитом. По данным автора, из 3000 больных с острым аппендицитом, лечившихся в клинике, у 15 человек (5 мужчин и 10 женщин) острый аппендицит начинался с
явлений, которые трактовались как острый панкреатит: сильные боли в подложечной области, отдававшие в спину, поясницу, левую половину грудной клетки по типу
опоясывающих. Боли сопровождались тошнотой и многократной рвотой. Были выражены парез кишечника, вздутие живота, симптомы раздражения брюшины. На операции у 9
больных обнаружен деструктивный аппендицит и у 6 — катаральный.
Необходимо отметить, что в последнее время наблюдается явная гипердиагностика острого панкреатита. Подобный диагноз ставят в тех случаях, когда острые боли
в верхнем отделе живота не слишком отчетливы и любые клинически неопределенные симптомы чаще расценивают как признаки острого панкреатита. Между тем, как это видно
из приведенных клинических примеров, острый аппендицит может протекать с выраженными болями в верхнем отделе брюшной полости и с обильной неоднократной рвотой в
начале заболевания. Эти проявления считаются нехарактерными для острого аппендицита, потому что крайне редко наблюдается подобная форма этого заболевания. Если же
учесть, что больные в пожилом и старческом возрасте могут быть очень полными, склонными к нарушению обмена веществ, с наличием в анамнезе холецистита, то можно
понять хирурга, почему он в первую очередь думает о панкреатите.
Хирург не должен забывать о крайней ответственности при постановке диагноза острого панкреатита. Установив подобный диагноз, ни в коем случае нельзя упускать
больного из поля зрения. Нужно повторно осматривать его, вновь оценивать всю симптоматику. Необходимо срочно определить уровень амилазы в моче и сыворотке крови.
При нормальном содержании амилазы необходимо дополнительно проверять состояние больного, помня о возможности «маски» какого-либо другого заболевания и атипичного
течения острого аппендицита. Думается, что подобная настороженность при остром панкреатите будет вполне оправданной.
Однако пассивное наблюдение в подобных сложных ситуациях недопустимо, необходимо применить дополнительные методы для верификации диагноза: лапароцентез или
лапароскопию. В качестве примера можно привести следующее наблюдение.
Больной Ш., 47 лет, отметил появление болей в эпигастральной области опоясывающего характера, интенсивность которых
возрастала, а также тошноту и рвоту. Через 20 ч от начала заболевания вызвал врача службы скорой помощи. Направлен в больницу с диагнозом «холецистопанкреатит».
Состояние при поступлении тяжелое. Отмечен акроцианоз, цианоз кожи живота. Живот вздут, слегка напряжен, резко болезнен во всех отделах. Резко выражен симптом
Щеткина-Блюмберга, положителен симптом Воскресенского. Перистальтика отсутствовала, газы отходили плохо. Мочеиспускание нормальное. Язык сухой, обложен. Пульс 112
в минуту. АД 180/110, температура тела 36,8°С. Количество лейкоцитов в крови 7,6 x 109/л, уровень амилазы в моче 16 ед., содержание сахара в крови
8,9 ммоль/л. Диагноз: острый панкреатит.
Больной осмотрен старшим дежурным хирургом, диагноз подтвержден. Начато консервативное лечение (атропин, промедол, холод). Ввиду предположения о возможности
деструктивного панкреатита и начинающегося перитонита (резко выраженные боли, пальпаторная болезненность, симптомы раздражения брюшины) решено произвести
лапароцентез.
Под местной анестезией по средней линии, чуть ниже пупка введен троакар, затем «шарящий» катетер, по которому под давлением стал выделяться мутный выпот.
Больному предложена срочная операция. Через 3,5 ч от момента госпитализации под эфирно-кислородным интубационным наркозом произведена срединная лапаротомия.
Выделилось около 300 мл мутного гнойного выпота с колибациллярным запахом. Выпот обнаружен во всех отделах живота. Серозная оболочка кишок гиперемирована, покрыта
нитями фибрина. В рану выведен илеоцекальный угол кишечника. Червеобразный отросток резко утолщен, длиной около 12 см, расположен медиально, распластан по задней
париетальной брюшине. Верхушка отростка до его средней трети черного цвета с несколькими перфорационными отверстиями небольшого диаметра. Произведена аппендэктомия.
Брюшная полость промыта диоксидином, введены антибиотики. В малый таз и к слепой кишке подведены тампоны. В первые дни после операции состояние больного было
тяжелым. Исход — выздоровление.

Виртуальные консультации
На нашем форуме вы можете задать вопросы о проблемах своего здоровья, получить
поддержку и бесплатную профессиональную рекомендацию специалиста, найти новых знакомых и
поговорить на волнующие вас темы. Это позволит вам сделать собственный выбор на основании
полученных фактов.

Обратите внимание! Диагностика и лечение виртуально не проводятся!
Обсуждаются только возможные пути сохранения вашего здоровья.
Подробнее см. Правила форума

Последние сообщения
Реальные консультации
Реальный консультативный прием ограничен.
Ранее обращавшиеся пациенты могут найти меня по известным им реквизитам.
Заметки на полях

Нажми на картинку —
узнай подробности!
Новости сайта
Ссылки на внешние страницы
20.05.12
Уважаемые пользователи!
Просьба сообщать о неработающих ссылках на внешние страницы, включая ссылки, не выводящие прямо на нужный материал,
запрашивающие оплату, требующие личные данные и т.д. Для оперативности вы можете сделать это через форму отзыва, размещенную на каждой странице.
Ссылки будут заменены на рабочие или удалены.
Тема от 05.09.08 актуальна!
Остался неоцифрованным 3-й том МКБ. Желающие оказать помощь могут заявить об этом на
нашем форуме
05.09.08
В настоящее время на сайте готовится полная
HTML-версия МКБ-10 — Международной классификации болезней, 10-я редакция.
Желающие принять участие могут заявить об этом на нашем форуме
25.04.08
Уведомления об изменениях на сайте можно получить через
раздел форума «Компас здоровья» — Библиотека сайта «Островок здоровья»
Источник