Изменения экг при панкреатите
дита зубцы Т могут нормализоваться. При остром экcсудативном перикардите амллитуда комплекса QRS во всех отведениях снижена.
11.4. ИЗМЕНЕНИЯ ЭКГ ПРИ РАССЛАИВАЮЩЕЙ АНЕВРИЗМЕ АОРТЫ
Расслаивающаяся аневризма аорты возникает в результате разрыва интимы аорты на фоне атеросклероза аорты и гипертонического синдрома. Реже причиной расслоения аорты может быть синдром Марфана.
Ведущим клиническим синдромом расслаивающей аневризмы является резчайшая боль в грудной клетке, которая возникает внезапно, продолжается часами, нередко на фоне повышенного АД. Через несколько часов на аорте может выслушиваться систоло-диастолический шум, в яремной ямке появляется усиленная пульсация. Возможны 2 варианта ЭКГ изменений на фоне расслаивающей аневризмы аорты:
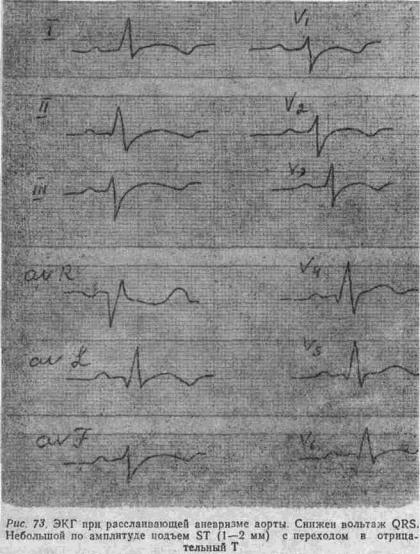
1) расслаивающая аневризма электрокардиографически напоминает инфаркт миокарда задней стенки, в III, avF отведениях уменьшается амплитуда R, увеличивается амплитуда и продолжительность Q, ST-депрессия, зубец Т – отрицательный; 2) снижение амплитуды QRS во всех отведениях, небольшой подъем ST, (1–2 мм), выпуклостью направленный кверху с переходом в отрицательный зубец Т
(рис. 73).
11.5. ИЗМЕНЕНИЯ ЭКГ ПРИ СУБАОРТАЛЬНОМ СТЕНОЗЕ
Наибольшие трудности в интерпретации ЭКГ возникают при субаортальном стенозе. Субаортальный стеноз относится к идиопатической гипертрофии миокарда. В связи с гипертрофией перегородочной области на ЭКГ (чаще II, III, avF, V4– V6) появляется глубокий (более 2 мм) зубец Q нормальной ширины. Гипертрофия миокарда основания сердца приводит к сужению выходного отдела левого желудочка, его гипертрофии, систолической перегрузке и коронарной недостаточности (рис. 74). Клинически у больного возможны типичные приступы загрудинных болей и, учитывая изменения на ЭКГ, больные госпитализируются нередко с диагнозом инфаркта миокарда.
11.6. ИЗМЕНЕНИЯ ЭКГ ПРИ НАРУШЕНИЯХ МОЗГОВОГО КРОВООБРАЩЕНИЯ
Нарушение мозгового кровообращения часто сочетается с коронарным атеросклерозом, но нередко изменения на ЭКГ носят рефлекторный характер. Изменяется конечная часть желудошкового комплекса, появляется реверсия или инверсия зубца Т, сочетающаяся с удлинением электрической систолы сердца. Патологические изменения
ЭКГ выражены преимущественно в I, avL, V3–V6 отведениях, чаще они свидетельствуют об ишемии миокарда или о сочетании ишемии и перегрузках левого желудочка.

11.7. ЭКГ ПРИ ПАНКРЕАТИТАХ
Выраженное рефлекторное влияние на коронарное кровообращение наблюдается при острых заболеваниях органов брюшной полости и прежде всего – остром панкреатите. Изменения касаются конечной части желудочкового комплекса– сегмента ST и зубца Т, наблюдается депрессия ST и инверсия зубцов Т на передней или задней
стенке левого желудочка. Изменения на ЭКГ могут симулировать инфаркт миокарда. После стихания клиники панкреатита наблюдается положительная динамика на ЭКГ.
Особенности диагностики инфаркта миокарда на фоне нарушений внутрижелудочковой проводимости описаны в соответствующей главе.
11.8. ИЗМЕНЕНИЯ ЭКГ У БОЛЬНЫХ КЛИМАКТЕРИЧЕСКОЙ МИОКАРДИОДИСТРОФИЕЙ
В климактерическом периоде у женщин наблюдаются изменения ЭКГ, как при хронической ИБС. Чаще в грудных отведениях регистрируются отрицательные (1–3 мм) зубцы Т. Они отличаются стабильностью, малой динамичностью. Зубец Т несколько изменяется в зависимости От менструального цикла (если он сохранен). Улучшение конечной части желудочкового комплекса наступает после приема обзидана, анаприлина, амбосекса. Болевой синдром у больных климактерической миокардиодистрофией локализуется в области верхушки сердца, левой половине грудной клетки, неинтенсивный, его длительность может продолжаться часами, сочетаться с вегетативными нарушениями (приливами крови к лицу, потливостью, дрожью в теле, тахикардией). Климактерическая миокардиодистрофия постепенно переходит в коронарный атеросклероз.
11.9. ИЗМЕНЕНИЯ ЭКГ ПРИ ФЕОХРОМОЦИТОМЕ
Феохромоцитома – гормонально активная опухоль из мозгового слоя надпочечников, при которой резко усиливается синтез катехоламинов – адреналина и особенно норадреналина.
Это сопровождается тяжелыми гипертоническими кризами с систолической перегрузкой и коронарной недостаточностью. В связи с высоким уровнем катехоламинов в крови и сердечной мышце повышается возбудимость миокарда и появляются аритмии: тахикардия, экстрасистолия, суправентрикулярная пароксизмальная тахикардия, пароксизмы мерцательной аритмии.
Изменения ЭКГ при феохромоцитоме:
1)увеличение амплитуды R в I, avL, V4–V6 отведениях:
2)депрессия ST горизонтальной или косонисходяшей формы, преимущественно в левых грудных отвелениях (V4–V6);
3)отрицательные зубцы Т в отведениях, отражающие потенциалы субэпикардиальной поверхности левого желудочка (I, avL, V4–V6):
4)удлинение интервала QТ в связи с нарушением функцио-
нальной способности миокарда.
ЭКГ изменения появляются преимущественно во время гипертонического криза и сохраняются в течение нескольких дней.
11.10.ИЗМЕНЕНИЯ ЭКГ ПРИ МИКСЕДЕМЕ
Всвязи со снижением уровня гормонов щитовидной железы и
как следствие основного обмена развивается дистрофия сердечной мышцы, что сопропождается снижением вольтажа комплекса QRS, уплощением Т, вплоть до инверсии. Нередко удлиняются интервалы РQ и QТ. На фоне микседемы рано развивается ишемическая болезнь сердца.
11.11. ИЗМЕНЕНИЯ ЭКГ ПРИ ТИРЕОТОКСИКОЗЕ
Гипертиреоз сопровождается повышением уровня тиреоидных гормонов, катехоламинов, основного обмена, что приводит к различным нарушениям со стороны органов и систем, прежде всего сердечнососудистой. Развивается гипертрофия и дистрофия сердечной мышцы.
На стадии гипертрофии наблюдается отклонение электрической оси сердца влево, увеличение амплитуды R в отвелениях, отражающих потенциалы левого желудочка, тахикардия.
При дистрофии миокарда амплитуда R и Т снижается, наблюдается тахикардия с систолической перегрузкой, экстрасистолия, пароксизмы мерцательной аритмии и другие нарушения ритма и проводимости. В связи с высокой потребностью миокарда в кислороде на ЭКГ могут быть признаки коронарной недостаточности.
11.12. ИЗМЕНЕНИЯ ЭКГ ПОД ВЛИЯНИЕМ НЕКОТОРЫХ ЛЕКАРСТВ И ЭЛЕКТРОЛИТНЫХ НАРУШЕНИЙ
11.12.1. Действие сердечных гликозидов
Сердечные гликозиды оказывают лечебное и токсическое действие на больного. Лечебный эффект проявляется в виде увеличения диуреза, уменьшения одышки, урежения пульса. На ЭКГ наблюдается укорочение электрической систолы сердца, изменяется конечная часть желудочкового комплекса – наблюдается снижение амплитуды Т и корытообразное смещение сегмента ST. Начало и конец сегмента ST находится на изолинии, середина провисает, выпуклостью направленная вниз.
На фоне действия сердечных гликозидов затрудняется, а часто невозможна диагностика коронарных нарушений. Изменения конечной части желудочкового комплекса более выражены на фоне тахикардии.
Токсическое действие сердечных гликозидов проявляется рвотой, брадикардией, частой политопной групповой и ритмированной экстрасистолией. наличием синоаурикуляпной, атриовентрикулярной и
внутрижелудочковой блокады. Перезодировка сердечных гликозидов может проявиться в виде миграции водителя ритма, гетеротопным ритмом (предсердный, узловой, идиовентрикулярный).
Характер проявления и длительность токсического действия зависят от путей введения и вида гликозидов. Токсическое действие строфантина быстро проявляется, резко выражено, но продолжается всего несколько часов, токсический эффект таблетированных гликозидов продолжается несколько суток.
При дозе гликозидов более 2–3 мг возможно острое отравление с летальным исходом.
Антидотом сердечных гликозидов является унитиол, который следует вводить внутривенно, дозировка с учетом тяжести интоксикации. При отравлении сердечными гликозидами проводится инфузионная терапия, форсированный диурез, гемосорбция.
Признаки действия сердечных гликозидов не являются основанием уменьшения их дозы, при передозировке ими необходима временная отмена препарата, при отравлениях проводится интенсивная терапия.
11.12.2. Гипокалиемия, гиперкалиемия
Недостаток калия в крови и сердечной мышце наблюдается у больных ишемической болезнью сердца и у лиц, длительно принимающих сердечные гликозиды. мочегонные, стероидные гормоны, при острых и хронических энтеритах и т. п.
Наиболее частый признак – уменьшение амплитуды Т, отношение T/UII ≤ I, зубец UII>0,5, UV3>1 мм, наблюдается депрессия STII
– 0,5–0,7 мм. Гиперкалиемия встречается преимущественно у больных с хронической почечной недостаточностью.
Основным ЭКГ признаком гиперкалиемии является увеличение амплитуды Т с заостренной вершиной и узким основанием. Эти изменения могут сочетаться с укорочением электрической систолы желудочков, удлинением интервала PQ, уширением комплекса QRS. Гиперкалиемия может привести к брадикардии, гетеротопному водителю ритма (атриовентрикулярному и идиовентрикулярному ритму), отказу в работе синусового узла.
11.13. СИНДРОМ РАННЕЙ РЕПОЛЯРИЗАЦИИ
Синдром ранней реполяризацни является вариантом нормы и встречается у практически здоровых людей. При этом в ряде отведении (чаще V4–V6) наблюдается подъем сегмента ST выше изолинии на 1–3 мм. Он имеет закругленную форму и непосредственно переходит в вы-

сокий положительный зубец Т (рис. 75), нередко подъем ST начинается после зазубрины нисходящего колена зубца R.
Синдром ранней реполяризации не динамичен, его следует дифференцировать с инфарктом миокарда и перикардитом в острой стадии. Какой-либо терапии синдром РР не требует.
12. НАГРУЗОЧНЫЕ ПРОБЫ В ДИАГНОСТИКЕ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА
В диагностике ИБС используются функциональные нагрузочные пробы. Они подразделяются на пробы, улучшающие метаболизм в миокарде (проба с калием, обзиданом, препаратами раувольфии, амбосексом), улучшающие коронарное кровообращение (пробы с нитроглицерином), повышающие нагрузку на миокард и потребность миокарда в кислороде (проба с физической нагрузкой).
Медикаментозные пробы
Медикаментозные пробы назначают больным с подозрением на ИБС и с измененной конечной частью желудочкового комплекса. Перед дачей ппепарата регистрируется исходная, после дачи – контрольная ЭКГ.
Проба с калием
При даче калия у больных с нарушением метаболизма в миокарде отмечается улучшение обменных процессов и нормализация конечной части желудочкового комплекса. Поэтому проба положительная бывает при функциональных нарушениях в миокарде. Проба с калием противопоказана лицам старше 60 лет, больным с нарушением атриовентрикулярной и внутрижелудочковой проводимости. Больному после легкого завтрака дают 5–6 г хлористого калия, растворенного в 100 мл воды. Контрольная ЭКГ исследуется через 30, 60, 90 минут.
Нитроглицериновая проба
При даче нитроглицерина у больных ИБС наблюдается улучшение конечной части желудочкового комплекса. Поэтому положительная проба указывает на наличие ИБС. Больному дают 2–3 капли 1 % раствора нитроглицерина под язык или 1 таблетку нитроглицерина. Контрольную ЭКГ снимают через 5 и 10 минут. Для предупреждения коллаптоидных реакций проба выполняется в горизонтальном положении.
Проба с обзиданом
Проба положительна при функциональных нарушениях со стороны сердца и связана с блокадой β1- β2-адренорецепторов.
Проба проводится утром натощак, больному дают 40–60 мг обзидана или анаприлина. Контрольную ЭКГ снимают через 30, 60, 90 минут после приема препарата.
Проба с изопреналином
Препарат стимулирует β1- и β2-адренорецепторы, повышает частоту сердечных сокращений и потребность миокарда в кислороде. Изопреналин (изадрин) 0,5 мг (1 ампула) разводится в 250 мл физраствора или 5% раствора глюкозы. Препарат вводят внутривенно капельно до достижения частоты пульса 130–140 ударов (более правильно до субмаксимальной частоты 200 – возраст в годах). После достижения необходимой частоты пульса в течение 3 минут удерживают ее. После окончания пробы и через 5 и 10 минут снимают контрольную ЭКГ. Оценка пробы проводится так же, как при пробе с физической нагрузкой. Во время пробы может наблюдаться артериальная гипертензия и желудочковая экстрасистолия. Проба проводится в специализированном отделении.
Проба с эргометрином
Эргометрин повышает тонус гладкой мускулатуры, в том числе коронарных сосудов, выявляет вариантную стенокардию Принцметала. Эргометрин вводят внутривенно струйно 0,15 и 0,3 мг, между введением должен быть 5-минутный перерыв. Проба проводится под постоянным ЭКГ-контролем во время проведения пробы и через 15 минут после ее окончания.
Оценка пробы такая же, как при проведении велоэргометрии. Проба проводится в специализированном отделении.
Проба с курантилом (дипиридамолом)
Препарат является мощным вазодилататором, расширяет непо-
раженные атеросклерозом коронарные артерии и не расширяет суженные атеросклерозом. В результате этого происходит еще большее снижение кровотока в ишемизированных зонах миокарда, что известно под названием феномена «обкрадывания» и проявляется приступом стенокардии или изменением ЭКГ ишемического типа.
Дипиридамол (курантил) вводят внутривенно из расчета 0,75 мг на 1 кг веса тела. Расчетную дозу условно делят на 3 части. Первую треть дозы вводят за 3 минуты, вторую треть в течение 7 минут. Если появляется приступ стенокардии или изменения ЭКГ ишемического типа, дальнейшее введение препарата следует прекратить, если их нет, вводят третью часть дозы за 5 минут. При появлении приступа стенокардии под язык дают таблетку нитроглицерина и внутривенно вводят 5– 10 мл 0,24 % раствора эуфиллина. Эуфиллин является физиологическим антагонистом дипиридамола. Пробы проводятся в тех случаях, когда невозможно выполнить ВЭП.
Менее информативны для выявления ИБС пробы с задержкой дыхания, ортостатическая и сахарная пробы.
Проба с задержкой дыхания
Проба выполняется в положении лежа на спине. Снимается исходная ЭКГ. Обследуемый делает глубокий вдох и задерживает дыхание. Определяют длительность задержки дыхания и в конце задержки снимают контрольную ЭКГ. При наличии ИБС появляются отрицательные Т. В норме минимальное время задержки дыхания 30 секунд.
Ортостатическая проба
Вызывает повышение тонуса симпатической нервной системы и рефлекторную тахикардию. Учащение сердечных сокращений способствует повышению потребности миокарда в кислороде и появлению коронарных нарушений.
Исходная ЭКГ записывается в горизонтальном положении, затем больного просят встать и записывают ЭКГ в вертикальном положении через 30 секунд, 3, 5 и 10 секунд.
Сахарная проба
Сахарную пробу выполняют натощак. Обследуемому снимают исходную ЭКГ и внутривенно вводят 40 мл 40 % раствора глюкозы. Контрольные ЭКГ снимают сразу после введения глюкозы и с интервалом 10 минут в течение часа. У больных ИБС на ЭКГ регистрируются отрицательные Т, механизм изменения зубцов Т неясен, по-видимому, он связан с увеличением потребления кислорода сердечной мышцы, который необходим для утилизации глюкозы в сердечной мышце.
Частота положительных проб нарастает при увеличении степени тяжести атеросклеротического кардиосклероза.
Велоэргометрическая проба
ВЭП является одним из вариантов пробы с физической нагрузкой для выявления ИБС. Диагностическая ценность ВЭП составляет 85 % при высокой специфичности. Помимо ВЭП для выявления ИБС используется физическая нагрузка на тредмиле, проба Мастера, стептест, ненормированная физическая нагрузка в виде подъема по лестнице, приседаний, бега, ходьбы и др.
Диагностическая ценность нагрузки на тредмиле для выявления ИБС приближается к ВЭП, но лечебные учреждения не располагают тредмилами. Проба Мастера и степ-тест мало пригодны для ранней диагностики ИБС в связи с малой мощностью физической нагрузки. Поэтому ВЭП широко применяется в кардиологии.
Показания:
1)выявление ИБС (ранних и клинически выраженных форм);
2)определение толерантности к физической нагрузке больных ИБС и функционального класса стенокардии напряжения;
3)контроль за эффективностью лечения больных ИБС;
4) | определение | эффективности | коронаролитических |
средств; | |||
5) | выявление преходящих аритмий. Помимо диагностики ИБС | ||
ВЭП широко используется для реабилитации больных сердечнососудистой патологией.
Наиболее часто ВЭП применяется для диагностики ИБС. Противопоказания к ВЭП при диагностике ИБС:
1) прогрессирующая стенокардия, подозрение на инфаркт мио-
карда;
2)нарушение ритма (частая экстрасистолия, мерцательная аритмия, пароксизмальная тахикардия);
3)нарушения проводимости (атриовентрикулярные блокады, полные блокады левой или правой ножек пучка Гиса).
Не следует назначать ВЭП при исходном АД 170/100 мм рт. ст.
ивыше, при повышении температуры.
В настоящее время общепринята непрерывно-ступенеобразно возрастающая ВЭП до конечных точек – субмаксимальной частоты пульса или положительных критериев пробы.
Субмаксимальным следует считать пульс 200 – возраст в годах. Длительность каждого этапа 3 минуты, начальная мощность нагрузки
Источник
Дифференциальная диагностика острого панкреатита очень сложная задача, которая обычно проходит в несколько этапов и представляет собой ряд исследований лабораторного и лучевого характера. Особенно трудно распознать такое заболевание на начальной стадии развития, когда симптомы выражены не слишком ярко и зачастую напоминают симптоматику других похожих заболеваний брюшной полости.
Обычно начальная стадия данного заболевания характеризуется сильным болевым синдромом и признаками общей интоксикации организма (рвотой, тошнотой и многими другими). Поэтому начальный этап проявления симптомов болезни предназначен для определение симптоматики острого панкреатита от проявлений других заболеваний, таких как холецистит, язва, аппендицит и даже инфаркт миокарда.
В основном, в первую очередь в качестве дифференциальной диагностики такого заболевания проводится лабораторное исследование крови пациента, которое потом при наличии всех признаков воспаления поджелудочной железы подкрепляется лучевыми исследованиями и позволяет вовремя поставить точный диагноз. В качестве такой диагностики данной болезни в основном применяется ультразвуковое исследование (УЗИ) или компьютерная томография (КТ) очага воспалительного процесса. Лучевое исследование данного заболевания в виде УЗИ выполняется как переносными, так и стационарными аппаратами, с применением специальных датчиков, которые позволяют достоверно оценить плотностные изменения в паренхиме воспаленной поджелудочной железы при острой форме панкреатита, четкость контуров данного органа и взаимосвязь очага воспаления с другими системами организма. Еще один распространенный вид данного исследования – компьютерная томография, данное лучевое обследование позволяет достаточно точно выявлять отечную форму острого панкреатита из-за диффузного увеличения размеров поджелудочной железы. Применение всех выше перечисленных видов исследования позволяет достаточно точно дифференцировать данное заболевание от других и своевременно назначить эффективное лечение пациенту.
Дифференцированное лабораторное исследование крови пациента с подозрением на острый панкреатит, позволяет по некоторым особенностям состава крови поставить предварительный диагноз, но из-за схожести данной болезни с некоторыми другими, она не является решающей и для постановки окончательного диагноза требуются другие виды обследований. Особенно важно заключение исследований для дифференцирования острого панкреатита при тяжелой форме заболевания, когда счет идет на часы.
Еще один вид исследований, который широко применяется при данном заболевании на ранних стадиях – лапраскопическое вмешательство. Лапраскопия – это вид хирургического вмешательства, который позволяет достоверно поставить диагноз пациенту, и дифференцировать острый панкреатит при недостаточной эффективности других видов лабораторной и лучевой диагностики. Ведь от правильной постановки первоначального диагноза иногда зависит даже жизнь пациента.
Так же важна дифференциальная диагностика, как лабораторная, так и лучевая для определения размеров некротического поражения поджелудочной железы. Ведь в том, случае, если лабораторные или лучевые методы исследований показали, что некроз не слишком обширен, пациента с острым панкреатитом все еще можно спасти, путем хирургической операции.
Таким образом, применение всех видов лабораторных и лучевых методов исследований позволяет достоверно поставить диагноз в кратчайшие сроки и назначить максимально эффективное лечение.
Диагностические критерии острого панкреатита.
Диагностика пациента проводиться в несколько этапов. Помимо визуального осмотра, врач также должен ориентироваться и на некие критерии, характеризующие состояние больного. По шкале Рансон, можно оценить тяжесть заболевания.
Данный вид диагностики состоит из 11 критериев. При появлении первых симптомов заболевания, за наличие каждого из них больной получает один бал. Следовательно, суммарное количество балов и свидетельствует о тяжести заболевания.
Рассмотрим более детально критерии острого панкреатита:
- возраст более 55 лет;
- ЛДГ > 350 МЕ/л;
- AсАТ> 250 МЕ/л;
- РаО2 4 мэкв/л;
- увеличение уровня азотистых оснований в мочевине более 1,8 ммоль/л;
- из организма не выводится вода, более 6 л;
- сахар в крови превысил 11,1 ммоль/л;
- лейкоциты превышают16000/мм³.
Анализируя количество полученных баллов, всех пациентов, которые больны данной болезнью условно можно разделить на несколько подгрупп с:
- легким течением заболевания (при суммарном количестве критериев от 1 до 3. При этом они имеют низкую вероятность перехода заболевания в сложную форму, которая может закончиться летальным исходом.
- тяжелым течением болезни. К этой подгруппе относятся люди, которых выявлен хотя бы один из предложенных ниже признаков: более 3 баллов по шкале Рансон; при недостаточности одного, нескольких органов; при наличии местных осложнений, которые могут проявиться в некрозе, абсцессе, псевдокисте.
Если увеличиваются количество критериев заболевания, возрастает вероятность наступления летальности.
Все методы диагностики острого панкреатита заключаются в выявлении характеристик, которые указывают на наличие симптомов заболевания. Их можно условно разделить на несколько направлений:
- Физикальное обследование — комплекс мероприятий, которые проводит врач для определения диагноза. Оно основано на органах чувств медицинского работника. Это: осмотр, пальпация, перкуссия, аускультация.
- Лабораторное обследование проводится путем анализа содержания ферментов поджелудочной в моче и крови.
- Инструментальное обследование включает: ультразвуковое исследование, рентгеновский анализ, томографию, магнитно-резонансную томографию, лапароскопию, ангиографию, эндоскопию верхней части ЖКТ.
Инструментальное обследование включает: ультразвуковое исследование, рентгеновский анализ, томографию, магнитно-резонансную томографию, лапароскопию, ангиографию, эндоскопию верхней части ЖКТ.
Медицинская наука утверждает, что при остром панкреатите нередко изменяется картина ЭКГ. Это связано не только с особенностями заболевания, но и с возрастом пациентов. В основном этим заболеванием страдают люди старше 50 лет.
Заболевание приводит к изменениям, которые неспецифичны и проявляются как:
- смещение фрагмента ST;
- изменение формы зубца Т, которое приводит к изменению реполяризации.
Следовательно, чтобы избежать появления патологических изменений зубца Q, необходимо проводить ЭКГ при остром панкреатите. Это обследование также помогает предотвратить развитие инфаркт миокарда, а именно он нередко становиться явным осложнением заболевания. После лечения болезни, нередко, изменения, обнаруженные на ЭКГ, приходят в норму.
Подытожив все выше сказанное, можно сказать, что обоснование и формулировка диагноза «острый панкреатит» заключается в следующем – это заболевание, которое сопровождается возникновением воспалительного процесса в поджелудочной железе. Основой его является автономное разрушение тканей органа, что приводит к увеличению размеров, развитию отека, некрозу или же диффузному перипанкреатиту.
Нарушение сердечно-сосудистой деятельности проявляется учащением пульса, брадикардия встречается редко. Артериальное давление вначале повышается, затем постепенно снижается вместе с увеличением частоты сердечных сокращений. Нарушение сердечно-сосудистой деятельности проявляется учащением пульса, брадикардия встречается редко. Артериальное давление вначале повышается, затем постепенно снижается вместе с увеличением частоты сердечных сокращений. Описаны случаи смерти больных от остановки сердца при остром панкреатите через 20 мин или несколько часов после появления болей в животе (С. В. Лобачев, ). В 15,6 — 20 % случаев острый панкреатит протекает с развитием коллапса (3. Е. Горбушина, 1971; Г. М. Маждраков, ).
На ЭКГ при остром панкреатите определяются изменения, типичные для инфаркта миокарда. Порой их дифференциальная диагностика до разрешения острых явлений панкреатита представляет большие трудности. На ЭКГ снижается вольтаж зубцов, выявляются смещение интервала ST ниже изоэлектрической линии, деформация зубца Т и смещение его вниз. Эти изменения характеризуют диффузную или очаговую гипоксию миокарда. Иногда острый панкреатит и инфаркт миокарда протекают параллельно.
Существенный признак нарушения сердечно-сосудистой деятельности — акроцианоз и синюшные пятна в области пупка и боковых отделах брюшной полости. Они демонстрируют нарушения микроциркуляции в смежных анатомических образованиях или других органах и системах.
Мы провели гистологическое исследование сердца у 80 животных с острым панкреатитом в сроки от 15 часов до 10 суток от начала заболевания. На всех этапах развития деструктивного панкреатита у леченых и нелеченых животных не удалось обнаружить каких-либо микроскопических изменений. Возникает вопрос, что является причиной описанных нарушений сердечно-сосудистой деятельности, если анатомических изменений в сердце нет?
Несомненно, что только нервнорефлекторные реакции могут обусловить коллапс и остановку сердца со смертельным исходом в первые минуты и часы после начала острого панкреатита. Не может в первые минуты и часы появиться смертельная интоксикация или ферментемия. Здесь, на наш взгляд, имеют значение такие первичные нервнорефлекторные реакции, как пусковой механизм панкреатита, и рефлекторные изменения, обусловленные раздражениями из очага поражения поджелудочной железы.
Вторым механизмом является поступление в кровь продуктов аутолиза ткани железы вместе с ферментами. Наибольшую среди них роль играют кинины, способные вызвать остановку сердца, брадикардию, коллапс, снижение артериального давления, тахикардию, ЭКГ-сдвиги и нарушения в системе микроциркуляции (Elliott и соавт., 1960; Anderson, ).
К85 Острый панкреатит
Основные клинические симптомы
- Болевой синдром (интенсивные постоянные боли, локализующиеся в эпигастрии или верхних отделах живота, с возможной иррадиацией в спину или имеют опоясывающий характер);
- Многократная рвота, метеоризм, возможна диарея;
- Пальпаторно: выраженная болезненность в верхней половине живота, выраженный локальный дефанс;
- Возможны тахикардия, субфебрильная температура тела, артериальная гипотензия не характерна.
- Болевой синдром, многократная мучительная рвота, равномерное вздутие живота;
- Симптомы диффузного перитонита, пареза ЖКТ;
- Цианоз в виде пятен на лице, боковых стенках живота и околопупочной области;
- Тахикардия, тахипноэ, артериальная гипотензия;
- Гипер- или гипотермия;
- Качественное и нарастающее количественное нарушения сознания,
- Олиго- или анурия.
Диагностические мероприятия
Дополнительно при симптомах панкреонекроза:
- Пульсоксиметрия;
- Мониторирование электрокардиографических данных;
- Контроль диуреза;
Для врачей анестезиологов-реаниматологов:
- Контроль ЦВД (при наличии центрального венозного доступа).
Лечебные мероприятия
При отсутствии артериальной гипотензии, симптомов панкреонекроза:
- Обеспечение лечебно-охранительного режима;
- При выраженном болевом синдроме и типичной клинической картине:
- Дротаверин (Но-шпа) — 40 мг в/м (в/в болюсом медленно) или
- Папаверин 2% — 2 мл в/м;
- При наличии рвоты:
- Метоклопрамид — 10 мг в/м (в/в болюсом медленно);
При наличии артериальной гипотензии, симптомов панкреонекроза:
Общие тактические мероприятия
При отсутствии артериальной гипотензии, симптомов панкреонекроза:
Для бригад всех профилей:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
При наличии артериальной гипотензии, симптомов панкреонекроза:
Источник


