Хронический рецидивирующий билиарный панкреатит
Панкреатит – воспаление поджелудочной железы, которое характеризуется её дисфункцией (неспособностью выделять ферменты, необходимые в пищеварении) и острыми болями. Причинами недуга могут быть травмы, инфекции, онкологические заболевания или врожденные особенности организма.
Хронический панкреатит билиарнозависимый
Что такое билиарнозависимый хронический панкреатит?
Билиарнозависимым хроническим панкреатитом называется такая форма воспаления поджелудочной железы, при которой данный орган полностью теряет способность выполнять свои функции (т.е., способность вырабатывать гормоны и ферменты). Заболевание развивается в условиях врождённых патологий железы и желчевыводящих путей. Термин «хронический» указывает на то, что заболевание развивается медленно и сопровождает человека в течение долгих лет.
Приблизительно в половине случаев панкреатит данного типа является следствием заболеваний протоков желчного пузыря, которые анатомически расположены близко к поджелудочной и её протокам, и открываются, как и протоки данной железы, в двенадцатиперстную кишку.
Поджелудочная железа при панкреатите
Симптомы
Существует ряд признаков, отличающих билиарнозависимый панкреатит от других типов данного недуга:
- Боль. Этот симптом сопровождает большинство патологических состояний, но боли могут иметь различные оттенки и локализацию (местоположение очага). При этом недуге боли напоминают печеночную колику, возникают приступообразно, обычно в ночное время. Боль как будто «перерезает» человека на две половины в том месте, где находится поджелудочная железа. Нередко боль иррадиирует (отдаёт) в плечо, спину, лопатки и даже шею.
- Вздутие живота, метеоризм, бурчание в животе, тошнота, рвотные позывы, иногда – отрыжка.
- Диарея до 4-х раз в сутки. Характеризуется обильным и зловонным, кашицеобразным стулом сероватого цвета, содержащим непереваренные остатки химуса (пищи, которая уже прошла обработку желудочным соком, но не может перевариться дальше из-за отсутствия ферментов в тонком кишечнике) и жир (связано это так же с острой нехваткой пищеварительных ферментов и эмульгаторов). Жирный кал легко определить по тому, что он отталкивает воду и не смывается ею.
- Признаки желтухи (желтеет кожа, слизистые оболочки, белки глаз становятся оранжевыми). Анализ крови выявляет высокий процент в ней билирубина, который у здоровых людей разлагается в печени и выводится через кишечник.
- Повышение концентрации сахара в крови и моче, сахарный диабет.
- Похудение без видимых причин.
Характер боли при обострении хронического панкреатита
Болевой синдром провоцируют следующие причины:
- Потребление желчегонной пищи. Это может быть яичный желток, икра и т.д.
- Применение желчегонных препаратов.
- Резкое похудение.
Развитие воспаления панкреатита
Причины
Билиарнозависимый панкреатит является вторичным заболеванием, причины которого следующие:
- Аномальное строение некоторых органов брюшной полости (самой железы, жёлчного пузыря, протоков). Это может быть связано как с генетическими мутациями, так и с дефектами развития плода. Лечение консервативными методами здесь обычно невозможно: требуется операция.
- Камни в жёлчном пузыре.
- Неспособность жёлчного пузыря сокращаться, при которой в двенадцатиперстную кишку перестаёт поступать желчь.
- Некалькулёзный холецистит (воспаление желчного пузыря, не сопровождающееся образованием камней).
- Цирроз печени (необратимое замещение тканей печени жировой тканью).
- Воспаление дуоденального сосочка (папиллит).
- Спазмы сфинктера Одди. Это кольцевая мышца, которая отвечает за пропускание или непропускание перевариваемой пищи из желудка в двенадцатиперстную кишку.
- Сужения дуоденального сосочка двенадцатиперстной кишки.
- Закупорка вышеупомянутого сосочка.
Причины возникновения хронического билиарнозависимого панкреатита
Диагностика
Выделяют три основных направления диагностики: анамнез, лабораторные исследования и инструментальные исследования.
Методы диагностики панкреатита
| Методы | В чём заключаются |
|---|---|
| Анамнез | Анамнез это анализ жалоб пациента: описание характера боли, её локализации, других субъективных ощущений и симптомов, имевших место в прошлом |
| Анализ крови общий | Анализ СОЭ, количества лейкоцитов. Оба показателя у больного повышены |
| Анализ крови биохимический | Анализ количества билирубина, глюкозы, пищеварительных ферментов. Пищеварительные ферменты попадают в кровь при разрушении тканей поджелудочной железы и отсутствуют о здорового человека, а билирубин попадает при разрушении печени и провоцирует желтуху. Повышение содержания глюкозы свидетельствует о нехватке инсулина, который в норме должен вырабатывать поджелудочной железой |
| Анализ мочи общий | Тёмный цвет мочи свидетельствует о высоком содержании билирубина, глюкоза – о дефиците инсулина в крови |
| Общий анализ кала | Высокое содержание жиров говорит о том, что не хватает пищеварительных ферментов и пища не переваривается до конца. Это случается при нарушениях в работе печени и поджелудочной железы |
| Церулеиновый тест | Искусственная стимуляция деятельности железы с целью оценить количество секрета, которое она способна выработать |
| УЗИ | Просвечивание органа ультразвуком. Позволяет выявить дефекты строения железы, протоков и окружающих органов |
| Компьютерная и магнитно-резонансная томография | Просвечивание рентгеновскими лучами и электромагнитными волнами соответственно. Более информативный, чем УЗИ, способ изучить строение органов брюшной полости |
| Исследование висцеральных артерий | Изучение строения кровеносных сосудов, питающих брюшную полость |
| Позитронно-эмиссионная томография | Введение небольшого количества радиоактивных веществ, которые позволяют получить изображение |
| Холангиография | Исследование протоков печени и желчного пузыря. Применяется, если панкреатит сопряжён с поражением этих органов |
Видео — Билиарнозависимый панкреатит
Лечение недуга
Лечение выделяют хирургическое и консервативное. Консервативное лечение предполагает использование различных препаратов и средств физиотерапии, которые устраняют главным образом симптомы, но не причину заболевания.
Осложнения панкреатита хронического билиарнозависимого
Хирургические методы
Классический метод подразумевает вскрытие брюшной стенки для получения доступа к поражённым органам. Если панкреатит был обусловлен желчнокаменной болезнью, возможно удаление всего желчного пузыря вместе с камнями.
Лапароскопический метод заключается в прокалывании брюшной стенки в нескольких местах. Затем в брюшную полость вводятся инструменты, а хирург наблюдает за своими действиями на специальном экране.
Проведение лапароскопии
Консервативные
Самым распространённым методом консервативного лечения считается заместительная терапия. При этом способе больной вынужден постоянно принимать ферменты поджелудочной железы в виде таблеток, что позволяет ему нормализовать пищеварение, избавиться от диареи, вздутия и отрыжки.
Внимание! В периоды обострений возможен полный переход пациента на питательные смеси, которые легче усваиваются и требуют меньшей концентрации ферментов для переваривания, чем обычная пища здоровых людей.
Для борьбы с болевым синдромом используют широкий спектр анальгетиков, т.е. обезболивающих препаратов.
Запрещенные продукты при панкреатите
Гормоны инсулин и глюкагон применяют для регуляции количества глюкоза.
Общие рекомендации и профилактика осложнений
Как и при большинстве хронических заболеваний, больному категорически запрещено употребление алкоголя, особенно крепкого (водка, коньяк, ликёры и т.п.). Запрещается употребление жареной пищи, животных жиров, маргарина и т.п. Может быть назначена специальная диета (стол №5), которая включает легко усваиваемый белок, обилие минералов и витаминов.
При обострениях недуга и после операций врач может назначить полное голодание в течение нескольких суток.
Разрешенные продукты при панкреатите
В любом случае, нужно следовать именно рекомендациям специалиста, а не назначать лечение самостоятельно.
Видео — Лечение и диета при панкреатите
Заключение
Таким образом, билиарнозависимый панкреатит – тяжёлое хроническое заболевание, поражающее поджелудочную железу и приводящее к её полной дисфункции. Сопровождается болью, нарушением пищеварения, скачком концентрации глюкозы (сахарный диабет), без лечения смертельно опасно. Развитие патологии обычно связано с недугами печени, желчного пузыря и/или желчных путей.
Состояние поджелудочной железы при хроническом панкреатите
Для лечения заболевания требуется операция, консервативные методы лечения лишь помогают бороться с симптомами, но к полному исцелению привести не могут. Как срочно остановить понос читайте в нашей статье.
Источник
 Хронический рецидивирующий панкреатит
Хронический рецидивирующий панкреатитВ 1963 году на Международной Марсельской конференции была принята классификация 5 видов панкреатита. Так, по соглашению ведущих специалистов в области гастроэнтерологии были выведены основные группы:
- Острый панкреатит.
- Острый рецидивирующий панкреатит с биологическим и клиническим восстановлением органа пищеварения.
- Хронический рецидивирующий панкреатит, характеризующийся острыми атаками и неполным восстановлением тканевой структуры поджелудочной железы.
- Обструктивный панкреатит, который обусловлен нарушением проходимости проточного железистого канала и наличием камнеобразования.
- Необструктивная хроническая форма панкреатита, которая характеризуется функциональным и/или анатомическим повреждением органа пищеварительной системы.
В этой статье мы постараемся дать полную оценочную характеристику всех клинических проявлений, причин, симптоматических признаков, методов диагностики и способах лечения одного из видов хронического течения заболевания – рецидивирующего панкреатита хронической формы.
 Диагностика панкреатита
Диагностика панкреатита
Причины и клиническое проявление болезни
Хронический рецидивирующий панкреатит наблюдается чаще всего при холелитиазе, или желчнокаменной болезни, которая характеризуется образованием конкрементов (камней) в жёлчном пузыре или желчевыводящих протоках. Причинно-следственным фактором возникновения хронической формы заболевания поджелудочной железы принято считать злоупотребление алкоголем в сочетании с обильным иррациональным питанием. К другим причинам хронического течения панкреатита можно отнести:
- вирусное поражение органа пищеварения;
- механическое повреждение, приводящее к сотрясению поджелудочной железы;
- эндоскопическое или хирургическое вмешательство, приводящее к травматическому состоянию;
- психогенное воздействие: нервное перенапряжение, стрессовая ситуация;
- спастическое состояние сосудов;
- мышечная атрофия на выходе панкреатических и/или желчных проточных каналов.
Немаловажное значение имеет отношение больного человека к курению.
Важно! По статистике Всемирной организации здоровья (ВОЗ), в 75% повышается риск заболевания у курящих людей.
При хроническом панкреатите, рецидивирующее течение болезни характеризуется экзокринной недостаточностью, то есть неполноценной выработкой поджелудочной железы внешнесекреторных железистых веществ (пищеварительных ферментов). Рецидивирующее состояние хронического панкреатита – это результат перенесенной острой формы заболевания, при которой в поджелудочной железе образуется псевдокиста. Накапливая жидкость, она увеличивается в размерах и за счёт сдавливания соседних анатомических органов вызывает болевой синдром, нарушая при этом функциональную работу двенадцатиперстной кишки, желудка и всей пищеварительной системы. Прогрессирование болезни приводит к истощению железистой ткани, разрастанию (фиброзу), замещению соединительных тканей паренхимы поджелудочной железы.
Важно! Хронический паренхиматозный панкреатит с рецидивирующим болевым синдромом может стать причиной повторного проявления острой формы панкреатита.
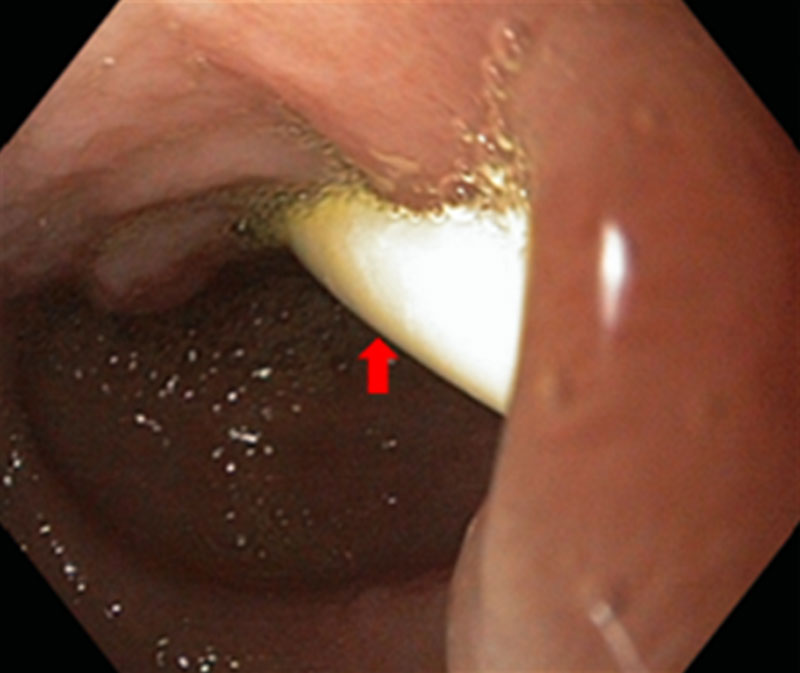 Псевдокиста поджелудочной железы
Псевдокиста поджелудочной железы
Как распознать хроническое течение болезни по симптоматическим признакам
Как правило, перед началом болевого синдрома у пациента наблюдается стеаторея, то есть каловые массы имеют жирный и блестящий окрас, зловонный запах и плохо смываются водой со стенок унитаза. Из-за нарушения желчного оттока у некоторых больных появляется так называемая механическая желтуха, которая окрашивает кожный покров в жёлтый цвет. В дальнейшем панкреатическая «драма» продолжает доставлять дискомфорт человеку. Болевой синдром имеет опоясывающий характер, который иррадиирует в левую часть спины, затрагивая область лопатки, подреберья и эпигастрия, то есть проекционную область желудка. При диагностическом осмотре в результате пальпации специалисты отмечают недвижимое уплотнение в околопупочной зоне, что может свидетельствовать о начале ракового новообразования на поджелудочной железе. К другим клиническим симптомам рецидивирующего панкреатита при хроническом течении относятся:
- ухудшение самочувствия больного;
- метеоризм, диарея, а также запор;
- тошнота и постоянные рвотные позывы;
- повышенное слюнотечение.
Нередко причиной такой симптоматики становится нарушение диетических норм питания и/или злоупотребление алкогольными напитками. Также эмоциональное перенапряжение и/или стрессовые ситуации могут вызвать очередной приступ хронического обострения органа пищеварения. Болевой синдром может доставлять дискомфорт человеку от нескольких часов до 5-7 дней.
Важно! При первых симптоматических признаках рецидивирующего хронического панкреатита следует немедленно обращаться к гастроэнтерологу или участковому терапевту, которые окажут квалифицированную медицинскую помощь и предложат дальнейшие лечебные действия.
Диагностика и комплексная терапия при рецидивирующем состоянии
Помимо стандартного диагностического обследования, которое включает в себя ультразвуковое сканирование (УЗИ) органов брюшной полости и компьютерную томографию, необходимо определить функциональное состояние экзокринной системы органа пищеварения. Обязателен лабораторный анализ экскрементов (копрограмма) — микроскопическое исследование на предмет выявления непереваренной пищи. Оценочное состояние экзокринной системы поджелудочной железы позволяет определить дальнейшие действия по эффективности заместительной ферментной терапии и подобрать соответствующую программу комплексного медицинского воздействия.
Лечение хронического рецидивирующего панкреатита требует индивидуального подхода к каждому больному, так как следует учитывать возрастные, половые и физиологические особенности пациента. К общей схеме комплексного лечения можно отнести лечебное голодание в первые 2-4 дня стационарного лечения и строгую диету в последующие дни. Наиболее распространённым и рациональным является диетическое питание по методике М. И. Певзнера (диета №5). Диета была разработана автором в середине XX столетия и пользуется популярностью в наши дни.
Важно! Диетический стол № 5 – это оптимальное количество органических компонентов (белков, жиров и углеводов), которые необходимы человеку по его физиологическим потребностям при заболеваниях органов пищеварительной системы, печени, жёлчного пузыря и желчевыводящих протоков при любых стадиях обострения.
Суточная энергетическая ценность употребляемых продуктов не должна превышать 2000-2500 ккал. Ежедневной нормой потребления органических веществ принято считать:
- углеводы – 250-350 г;
- жиры – 70-80 г;
- белки – 90-100 г.
 Правильное питание — залог успешного лечения панкреатита
Правильное питание — залог успешного лечения панкреатита
Все продукты питания должны быть термически обработаны, то есть запечены в духовке или отварены. Рекомендуемое суточное число приемов пищи должно быть не менее 5-6 раз. Традиционной схемой медикаментозного лечения, является диагностический стандарт № 125 от 17 апреля 1998 года, разработанный Министерством здравоохранения Российской Федерации, который предусматривает применение фармакологических лекарственных средств. Тактика терапевтического воздействия следующая:
- В случае хронического или острого течения заболевания необходима срочная и непрерывная аспирация панкреатического сока, а также внутривенное введение фармакологических препаратов, обеспечивающих секреторное снижение желудочного содержимого. К таковым относятся Ранитидин, Фамотидин и другие фармакологические комбинации.
- При необходимости во избежание гиповолемического шока больному вводится определённое количество инсулина.
- Для подавления желудочной и панкреатической секреции и для купирования болевого синдрома вводятся ингибиторы: Рабепразол, Омепразол, Эзомепразол и другие фармакологические лекарственные препараты.
- Ферментная токсемия, определяющая степень тяжести заболевания, устраняется форсирующими дозами диуретиков: Маннитол, Лазикс и прочие препараты.
Кроме этого, необходимо обеспечить снижение кровяного давления в желчевыводящей протоковой системе поджелудочной железы. Достигается это с помощью миотропных спазмолитиков (Мебеверин, Дротаверин и пр.) и холиблокаторов (Платифиллин, Гастроцепин и пр.). Все дальнейшие действия по медикаментозному лечению должны быть направлены на восстановление панкреатического секрета и качественное обеспечение оттока в желчевыводящих каналах. При необходимости применяется антибактериальная терапия. Показанием к оперативному вмешательству служит несостоятельность фармакологической коррекции органа пищеварения.
 При рецидивирующем панкреатите необходимо принимать комплекс медикаментов
При рецидивирующем панкреатите необходимо принимать комплекс медикаментов
Прогноз при хроническом панкреатите
Благоприятный прогноз выживаемости при хроническом состоянии можно обеспечить с помощью строгой диеты, отказа от курения и употребления алкоголя, адекватного и своевременного медицинского воздействия, а также при условии соблюдения всех рекомендаций лечащего врача. Тяжелые осложнения могут привести к летальному исходу.
Следите за собой и будьте всегда здоровы!
Источник

В классификации по панкреатическим заболеваниям, именно билиарный панкреатит находится на первой ступени и является наиболее распространенной формой патологии, поражающей более половины от общего числа всех больных с панкреатическим заболеванием. Билиарная патология может возникнуть в любом возрасте, как у ребенка, так и у взрослого человека, но чаще данная болезнь развивается у взрослых людей. В материалах представленного обзора подробнее разберемся с тем, что вообще такое билиарнозависимый панкреатит, что провоцирует его образование, как он проявляется и возможные способы лечения.
Что такое билиарный панкреатит
Данная разновидность панкреатического поражения поджелудочной железы, имеющая код по мкб 10 К85.1, является вторичным заболеванием, имеющим воспалительный характер течения и образующимся на фоне уже протекающей первичной болезни. Первичные патологии локализуются преимущественно в области печени, желчного пузыря либо желчевыводящих протоков.
Продолжительный период течения первичных патологий способствует максимальному повышению вероятности развития такой болезни, как хронический билиарнозависимый панкреатит, причем в большинстве случаев, развитию данного заболевания способствует ЖКБ с наличием небольших камней в протоках желчного пузыря.
Особенности заболевания
Развитие билиарной формы панкреатического поражения паренхиматозного органа берет свое начало с того момента, когда происходит выброс желчной жидкости в полость протоков поджелудочной и активизации воспалительного процесса, что является свидетельством сбоя в функционировании желчного пузыря.

В здоровом организме уровень давления в желчевыводящих протоках меньше, чем давление в полости протоков поджелудочной железы, что полностью исключает вероятность попадания желчи в панкреатический проток. Повышенный же уровень давления в желчевыводящих путях указывает на образование какого-либо препятствия в полости желчевыводящих протоков либо в области фатерова соска, в виде камня, опухолевидного образования, или глистной инвазии, не пропускающих желчь в полость кишечника. Это ведет к забросу желчи в полость панкреатических протоков и развитию билиарной болезни поджелудочной железы.
Причины и механизмы развития заболевания
Основные причины, способствующие развитию хронического билиарнозависимого панкреатита, заключаются в развитии следующих первичных патологических заболеваний:
- желчнокаменной болезни, а также билиарного сладжа, характеризующегося как загустение желчи с образованием осадка в виде микроскопических кальцинатов;
- врожденной аномалии желчевыводящего протока;
- прогрессирование хронического холецистита;
- печеночная внешнесекреторная недостаточность;
- возникновение дискинезии желчевыводящих протоков либо желчного пузыря;
- кистозное поражение желчного протока (холедоха), способствующего отведению желчи из полости желчного пузыря и печеночного протока;
- прогрессирование холангита;
- застойный холестаз, характеризующийся как застой желчи;
- образование цирроза печени;
- патологическое нарушение функциональности фатерова соска, обеспечивающего попадание желчи в полость 12-ти перстной кишки.
Негативное воздействие развития вышеуказанных патологий при образовании билиарного панкреатического процесса в паренхиматозной железе, провоцирует развитие следующих патологических нарушений:
- возникновение воспалительного процесса;
- нарушение целостности и функционирования железистой структуры поджелудочной;
- активация дегенеративных процессов;
- развитие соединительнотканной пролиферации.
Симптомы и проявления билиарной формы панкреатита
Данный патологический процесс в полости поджелудочной железы может иметь две формы развития – хроническую и острую. Острый билиарный панкреатит имеет схожую клинику с обострением билиарного панкреатита хронической формы развития, и обладает общими панкреатическими проявлениями, среди которых отмечаются:
- локализованные в области левого подреберья болезненные ощущения с характерным опоясывающим характером;
- регулярное появление чувства тошнотности с интенсивной рвотой;
- повышение температуры тела до субфебрильных границ и выше;
- желтушные высыпания на кожных покровах;
- появление запора, диареи и развитие газообразования.

Хронический билиарный панкреатит при не стойкой ремиссии также обладает спектром типичных симптоматических признаков:
- потеря аппетита;
- возникновение тошноты;
- отхождение рвотных масс на фоне болевого синдрома, возникающее при нарушении диеты;
- хроническая форма запоров либо диареи;
- снижение веса;
- повышение температуры до субфебрильных границ.
Но, несмотря на множество сходств билиарного панкреатита с другими разновидностями данного заболевания, эта патология обладает своими характерными особенностями:
- Возникновение чувства болезненности в области живота обуславливается употреблением медикаментозных препаратов с желчегонным спектром действия, а также продуктов питания, обладающих тем же эффектом.
- Приступы боли гораздо продолжительнее, чем при других формах заболевания железы.
- Билиарная форма заболевания характеризуется тем, что при ее развитии в большинстве случаев образуется парез в области кишечника, то есть развивается запор, тогда как другие разновидности болезни провоцируют развитие поноса.
- Боли в основном проявляются симптоматическими признаками, характерными для развития желчной колики, проявляясь в подреберной зоне справа, а не слева.
- Именно билиарная форма панкреатического заболевания зачастую протекает в комбинации с развитием желтухи.
- Довольно часто, среди жалоб пациентов отмечается регулярное появление отрыжки с горьким привкусом, а также появление горечи в ротовой полости.
Способы диагностики
Первичная постановка диагноза проводится еще на стадии визуального осмотра пациента, сбора анамнеза и пальпаторного изучения полости брюшины.
Чтобы поставить окончательный диагноз, лечащий врач, направляет пациента на прохождение следующих дополнительных диагностических процедур:
- УЗИ;
- сдачу анализов крови на биохимическое исследование, при котором выявляется повышенная концентрация трансамилазы;
- сдача анализов крови на общеклиническое исследование назначается только при острой патологии;
- проведение холангиопанкреатографии с применением контрастного вещества;
- МРТ и КТ.
Лечение патологии
Проявляющиеся симптомы и лечение билиарной формы панкреатита должно в первую очередь заключаться в устранении первичной патологии и нормализации функциональности пораженной печени, желчного пузыря либо желчевыводящих протоков.
Для купирования болевого синдрома необходимо учитывать форму нарушения работы кишечника: при развитии спазма желчного пузыря и желчевыводящих протоков, необходимо принимать спазмолитические лекарства, в виде Дюспаталина, или Дебридата; при развитии атонических процессов, назначаются препараты прокинетического действия, такие как Домперидон, Эглонил, Метоклопромид.
Для восстановления состава и свойств желчи назначается прием комбинированных препаратов с гепостабилизирующим действием, дополненным спазмолитическим эффектом, таких как Гепатофальк, или Одестон.
Лечение желчного панкреатита хронической формы развития может проводиться путем консервативной терапии и с непосредственным хирургическим вмешательством. Важнейшая роль в лечении заболевания отводится специальному диетическому рациону питания.
Консервативное лечение
На первоначальных этапах развития патологии и при наличии микроскопических камней в желчном пузыре лечение желчной формы панкреатита может дать положительные результаты при использовании медикаментозных средств. Для успешного получения благоприятного прогноза истории болезни, назначается литолитическая терапия, посредством применения Урсосана либо Урсофака, способствующих растворению камнеобразных отложений. Данная терапия проводится при отсутствии противопоказаний в виде закупорки желчевыводящих путей, наличия кальциевых и пигментных камней, а также после проведения диагностических процедур в виде КТ, УЗИ и холецистографии, позволяющих получить информацию о плотности и составе конкрементов. Легче всего растворению поддаются камни холестеринового типа.

Одной из самых современных методик консервативного лечения желчного панкреатита является экстракорпоральная ударно-волновая терапия, позволяющая дробить камни с помощью ультразвуковых волн.
Хирургия при билиарном панкреатите
Необходимость в проведении хирургической операции возникает в следующих случаях:
- При запущенной форме желчекаменной патологии, когда размеры образовавшихся конкрементов не поддаются дроблению ЭУВЛ, и полностью перекрывают желчевыводящие протоки, не позволяя желчи продвигаться в полость кишечника. Проводится такой тип операции, как холецистэктомия.
- При развитии аденомы, локализующейся в области фатерового соска.
- Еще одним показанием к хирургическому вмешательству являются рубцовые сужения, или стриктуры.
В большинстве случаев, специалисты хирургического профиля проводят малотравматичные эндоскопических операции, посредством нескольких минимальных разрезов и микро инструментария и специальной камеры. Но, в тяжелых ситуациях, предпочтение отдается проведению открытого лапаратомического вмешательства.
Перед проведением операционного вмешательства пациенту назначается лечебный курс, заключающийся в применении антибиотического препарата Ротацеф, способствующего оказанию профилактики инфекционного заражения в предоперационном периоде.
Народные способы борьбы с недугом
После того, как патогенез билиарного зависимого панкреатического заболевания перейдет в стадию стойкой ремиссии, для предотвращения повторного его обострения рекомендуется употребление народных целебных снадобий, на основе лекарственных трав. Из бессмертника, горькой полыни, календулы, укропа, тысячелистника и др. рекомендуется изготавливать настой, отвары и запаривать их в виде чая.
Диетотерапия
Корректировка питания и соблюдение диеты №5 является основным подспорьем на пути к успешному выздоровлению. Все употребляемые продукты питания должны оказывать исключительно благоприятное воздействие на пораженный орган и не раздражать слизистые поверхности органов ЖКТ. Поэтому питание должно быть сбалансированным и дробным. Исключения должны составить:
- копчености и соления;
- алкоголесодержащие и газированные напитки;
- жареные блюда;
- острые специи и продукты с высоким процентом жирности;
- белокочанная капуста;
- фруктовые и ягодные культуры с кислым вкусом;
- крепкие чайные и кофейные напитки.
Употребление жиров и углеводной пищи должно быть снижено, а вот белковая пища должна преобладать в ежедневном рационе.
Прогноз на выздоровление
Своевременно начатое лечение патологии, соблюдение всех рекомендаций лечащего врача и строгое соблюдение диеты, обеспечат благоприятный прогноз на восстановление поврежденных органов ЖКТ. В запущенных случаях добиться положительной динамики лечения, возможно, будет только после проведения хирургического вмешательства.
Список литературы
- Крылов, Н. Н. Билиарный панкреатит Вестник хирургии, гастроэнтерология 2008 г. № 2 стр. 5–12.
- Ильченко А.А., Вихрова Т.В. Проблема билиарного сладжа. Клиническая медицина 2003 г. №8 стр. 17–22.
- Назыров Ф.Г., Ваккасов М.Х. и др. Диагностика и выбор хирургической тактики билиарного панкреатита. Бюллетень ассоциации врачей Узбекистана. 2000 г. № 1 стр. 10–13.
- Лопаткина Т.Н. Хронический панкреатит: проблемы диагностики, роль нарушений желчевыделения и подходы к лечению. Клин. фармакол. тер. 2004 г. №1, стр.9–11.
- Минушкин О.Н., Масловский Л.В. Диагностика и лечение функциональных расстройств билиарного тракта. РМЖ. Раздел «Гастроэнтерология» 2010 г. том 18, №4.
- Гастроэнтерология и гепатология: диагностика и лечение. Руководство для врачей под ред. А. В. Калинина, А. И. Хазанова. М. Миклош, 2007 г.
Источник


