Хронический паренхиматозный билиарнообусловленный панкреатит что это
Поджелудочная железа это орган желудочно-кишечного тракта, выполняющий экзокринную и эндокринную функцию. Железа находится в брюшной полости человека и выполняет много функций, среди которых выделение ферментов для переваривания еды и продукция инсулина, для расщепления глюкозы крови.
Что такое хронический паренхиматозный панкреатит
Хронический паренхиматозный панкреатит – это заболевание желудочно-кишечного тракта, которое поражает ткань поджелудочной железы. Заболевание при несвоевременном лечении имеет прогрессирующий характер и значительно снижает функциональные способности железы.
Паренхиматозный панкреатит характеризуется тем, что длительное время протекает бессимптомно, при этом в железе происходит вялотекущее воспаление паренхимы, что приводит к атрофическим изменениям самой ткани. Периоды обострения чередуются с периодами полного здоровья – ремиссии.
Симптомы паренхиматозного панкреатита
Рассмотрим симптомы хронического паренхиматозного панкреатита:
- Тошнота после еды, особенно при употребление в пищу алкоголя, жирной, жареной еды;
- Боль опоясывающего характера после еды;
- Вздутие и спазматические боли над всей поверхностью живота;
- Послабление стула – кашицеобразный с жирными пятнами и не переваренными волокнами.
При длительном течении заболевания наблюдается похудение, вследствие, нарушения переваривания пищи.
Симптомы билиарнозависимого панкреатита
Один из видов заболевания поджелудочной железы – это хронический паренхиматозный билиарнозависимый панкреатит. Этот вид панкреатита составляет треть всех случаев заболевания. Развивается как следствие хронического заболевания желчевыводящих путей.
Причина билиарного панкреатита:
- Холецистит;
- Желчекаменная болезнь и калькулезный холецистит;
- Холангит – вопаление желчевыводящих протоков.
Симптомы хронического билиарнозависимого паренхиматозного панкреатита:
- Боль в эпигастрии, появляющаяся через 2 часа после еды;
- Тошнота и рвота после погрешностей в диете;
- Горечь во рту и обложеность языка грязно-белым или желтым налетом;
- Запоры чередующиеся с послаблением стула;
- Повышение температуры тела до 37 градусов;
- Вздутие живота и спазмы кишечника.
Помимо основных жалоб, добавляются еще и симптомы холецистита или желчекаменной болезни – боль в правом подреберье после употребления жирной пищи, иррадиация боли в правую лопатку, спину, чувство тяжести в правом подреберье, возможно появление желтухи, сочетание болевого синдрома с желчной коликой.
История болезни при хроническом паренхиматозном билиарнозависимом панкреатите начинается с выявления хронического не леченого холецистита.
Диагностичекие критерии панкреатита
Диагностика панкреатита начинается с опроса, а также комплексного обследования в условиях поликлиники. Рассмотрим изменения, специфические для панкреатита:
- Анализ кала на копрологию – в анализе кала выявляют не переваренный волокна пищи, а также наличие жирных капель;
- Биохимический анализ крови – повышения уровня амилазы;
- Анализ мочи на амилазу – повышение уровня в несколько раз;
- Ультразвуковое обследование органов брюшной полости (УЗО ОБП) – выявляют диффузные изменения в паренхиме поджелудочной железы. При билиарнозависимом панкреатите еще выявляют хроническое воспаление желчного пузыря, его протоков и возможно камней.
- Анализ крови на глюкозу – достаточно часто, при паренхиматозном поражение поджелудочной железы, поражается и ее секреторный аппарат. Таким образом развивается недостаточная продукция инсулина и развивается сахарный диабет 2-го типа.
В клиническом анализе крови и мочи, как правило, изменения, специфические для панкреатита, отсутствуют.
Лечение паренхиматозного и билиарнозависимого панкреатита
Лечение панкреатита начинается с подбора диетического питания и исключения алкогольных напитков в любом виде.
Группы медикаментов, которые включают для лечения панкреатита:
- Препараты, уменьшающие выработку соляной кислоты в желудке – Омепразол, Рабепразол, Эзомепразол;
- Спазмолитическая терапия показана при болевом синдроме. Применяют Но-шпу, Платифиллин, Папаверин;
- Прокинетики при атонии желудочно-кишечного тракта — Домперидон, Метоклоправид. Они улучшают моторику кишечника и ускоряют прохождение пищевого комка через кишечный тракт. Таким образом, сводятся к минимуму процессы брожения и застоя.
- Заместительная терапия проводится ферментативными препаратами. Для этого используют протеолитические, липолитические и амилолитические ферменты, которые расщепляют белки, жиры, углеводы.
При билиарнозависимом панкреатите параллельно проводят лечения желчного пузыря и заболеваний печени.
Профилактика
Профилактика заболеваний поджелудочной железы состоит в регулярном диетическом питании, употребление в еду сбалансированной пищи и полное исключение алкоголя. А также, своевременное лечение других заболеваний желудочно-кишечного тракта.
Источник
Хронический паренхиматозный панкреатит может протекать бессимптомно. Но, необходимо понимать, что такое заболевание нужно срочно лечить. Ведь без терапевтического лечения данное заболевание может привести не только к сахарному диабету, но и к раку, непосредственно, поджелудочной железы.
Основные причины возникновения
 Основные причины хронического паренхиматозного панкреатита – алкоголизм и не леченный панкреатит, но только острый. Помимо этого, были зафиксированы случаи, когда паренхиматозный панкреатит возникал на фоне инфекции.
Основные причины хронического паренхиматозного панкреатита – алкоголизм и не леченный панкреатит, но только острый. Помимо этого, были зафиксированы случаи, когда паренхиматозный панкреатит возникал на фоне инфекции.
Например:
- ангины;
- тифа;
- скарлатины;
- гриппа.
Часто заболевание возникает на фоне воспаления в желчном пузыре, например при холецистите или при гиперпаратиреозе.
Обратите внимание, что в 20% всех случаях врачам так и не удается установить точную причину возникновения хронического заболевания, поэтому при первых симптомах необходимо немедленно обратиться к доктору.
Клиническая картина
 Такое заболевание протекает циклически. Это означает, что обострения этого панкреатита могут сменяться ремиссиями.
Такое заболевание протекает циклически. Это означает, что обострения этого панкреатита могут сменяться ремиссиями.
В период ремиссии больной может чувствовать себя хорошо, но это не означает, что нужно прекращать лечение.
Первый признак заболевания – боль. Как правило, болевой синдром возникает под ребрами, а именно с левой стороны. Боль может носить опоясывающий или ноющий характер. Болевой синдром возникает при таком заболевании в момент переедания, а также, если больной часто употребляет соленую, жирную или же острую пищу.
Второй признак заболевания – диспепсические расстройства. Так как при этом панкреатите в ЖКТ, а именно в железе образуется мало употребляемых человеком пищеварительных ферментов, из этого можно сделать вывод, что пища перестает нормально перевариваться. Тем самым у больного возникает рвота, сильная тошнота, а также чередование диареи и запора.
Важно обратить внимание на цвет кала. При паренхиматозном заболевании, цвет кала приобретает жирный блеск, при этом, в каловой массе можно заметить небольшие частицы непереваренной пищи.
Из ярко выраженных симптомов, отмечается быстрая потеря веса. Первая причина потери веса происходит на фоне голодания, ведь больной организм не способен переварить продукты питания. Вторая причина – усиление болей после приема пищи, поэтому человек есть неохотно и небольшими порциями.
Как вы поняли, что хронический панкреатит возникает на фоне воспаления в железе, поэтому происходит снижение уровня инсулина.
В результате быстрого снижения инсулина у больного развивается сахарный диабет. Поэтому, очень важно распознать первые признаки заболевания, чтобы начать своевременное лечение.
Диагностика
 Первый этап диагностических мероприятий – сбор анамнеза больного.
Первый этап диагностических мероприятий – сбор анамнеза больного.
Врачи оценивают:
- образ жизни;
- жалобы больного;
- сопутствующие заболевания;
- наследственность.
Второй этап – лабораторные методы обследования.
- Развернутый анализ крови. При помощи этого анализа выявляют содержание лейкоцитов, а также СОЭ (скорость оседания эритроцитов).
- Биохимический развернутый анализ крови. Позволяет выявить специфический фермент АЛТ (аланинаминотрансферазу), глюкозу, а также элементы щелочной фосфатазы.
Если эта диагностика не позволяет поставить точный диагноз, то больному назначают дополнительные методы обследования. Например: капрограмму, УЗ брюшной полости, при необходимости лапароскопию.
 Из редко используемых методов диагностики могут прописать ангиографию. Основная цель обследования – обнаружить воспаление. Процедура безболезненная — больному в сосуды вводят контраст. Это позволяет лучше увидеть на ренген-снимке фиброз (деформированная и суженая соединительная ткань).
Из редко используемых методов диагностики могут прописать ангиографию. Основная цель обследования – обнаружить воспаление. Процедура безболезненная — больному в сосуды вводят контраст. Это позволяет лучше увидеть на ренген-снимке фиброз (деформированная и суженая соединительная ткань).
Осложнения
Многие задают вопрос, могут ли возникнуть осложнения? Да, осложнения могут возникнуть, особенно при несвоевременном лечении.
 Частое осложнение хронического панкреатита – гипогликемический криз, асцит, сепсис, сахарный диабет, а также рак железы. В редких случаях возникает абсцесс, выпотной.
Частое осложнение хронического панкреатита – гипогликемический криз, асцит, сепсис, сахарный диабет, а также рак железы. В редких случаях возникает абсцесс, выпотной.
Лечение
Сразу необходимо отметить, что этого панкреатита нельзя полностью избавиться. Почему? Когда у больного возникают обострения, начинает разрушаться поджелудочная ткань, ее полностью восстановить невозможно. Поэтому, основное лечение направлено на продление ремиссии, а также предотвратить частое возникновение обострений.
Больному необходимо следить за питанием. При этом панкреатите резко ограничить прием пищи, примерно на 1-2 дня. Что касается жидкости, ее пить в любом количестве. Питаться 2 раза в день, полезным будет при таком заболевании разваренные каши.
Важно! Не стоит класть много сахара и соли в каши. В противном случае это приведет к обострению и дискомфорту в желудочно-кишечном тракте.
Для того, чтобы устранить болевой синдром, назначают обезболивающие препараты.
 Например: Анальгин, Баралгин. Если боль не купируется этими средствами, то врачи прописывают Новокаин.
Например: Анальгин, Баралгин. Если боль не купируется этими средствами, то врачи прописывают Новокаин.
В обязательном порядке больному назначается заместительная терапия. В лечении можно использовать один из препаратов: Панкреатин, Креон, Панзинорм или Фестал. В эти лекарственные средства входят ферменты поджелудочной железы.
Дополнительные методы лечения
- Назначают антиферментные лекарственные препараты, например Гордокс или Контрикал.
- При возникновении сахарного диабета, прописывают Метилурацил.
- Для быстрого восстановления паренхимы железы, врачи прописывают Оротат или препарат Кобамамид.
 Если медикаментозная терапия не приносит положительного результата, то врачи назначают хирургическое лечение. Основная суть лечения – удалить ту часть железы, где присутствует воспалительный процесс.
Если медикаментозная терапия не приносит положительного результата, то врачи назначают хирургическое лечение. Основная суть лечения – удалить ту часть железы, где присутствует воспалительный процесс.
Помните, при возникновении первых признаков заболевания необходимо немедленно обратиться к доктору.
Источник
Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
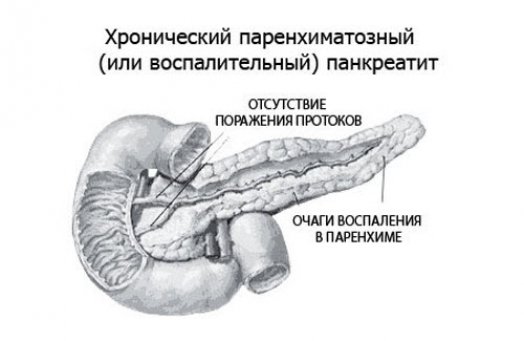
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.

Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
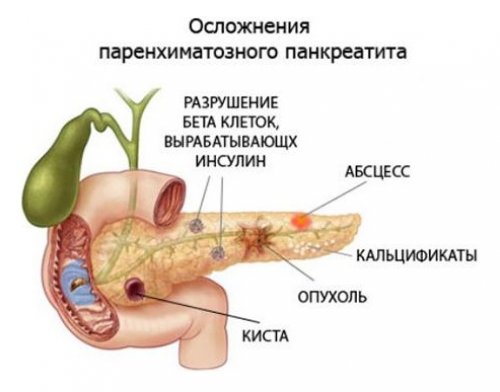
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Источник


