Хронический панкреатит симптомы сахарный диабет
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
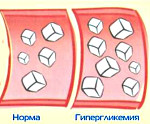
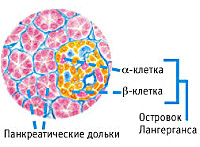
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник
Панкреатит (хронический) – заболевание поджелудочной железы воспалительного характера, которое сопровождается нарушением ее функций (экзокринной и эндокринной). Панкреатит сопровождается множеством симптомов и синдромов, одним из которых является сахарный диабет.
Механизм развития
Воспалительное явление затрагивает функции поджелудочной железы: нарушается выделение панкреатического сока в просвет 12 перстной кишки (экзокринная) и выделение инсулина в кровь (эндокринная). Вследствие нехватки инсулина в циркулирующей крови избыточное количество глюкозы не может перейти в печень и мышцы, поэтому разрушает клетки и рецепторы. Повреждение клеток и воспринимающих рецепторов приводит к развитию диабета 2 типа, когда количество инсулина достаточно, но нарушается его восприимчивость (относительная недостаточность).
Если же воспаление вызвало значительное уменьшение количества панкреатических клеток, вырабатывающих инсулин (из-за замещения жировой или соединительной тканью), то происходит постепенное зарождение сахарного диабета 1 типа (абсолютная недостаточность).
Однако не всегда хронический панкреатит вызывает сахарный диабет, а диабет запускает развитие панкреатита. Осложнение любого заболевания можно предупредить. Стоит лишь соблюдать правильное питание, а в некоторых случаях диета будет являться необходимым лечением.
В классическом примере развитие сахарного диабета происходит после хронизации панкреатита. Это может наступить спустя 5 лет. Однако правильное питание, диета и лечение способны отсрочить осложнение сахарным диабетом или ликвидировать его вовсе.
Клиника
Для начала пациента тревожат боли в левой подреберной области. Характер их режущий, появление боли связано с приемом пищи и возникает спустя 2 часа, когда пища поступила в 12-перстную кишку и нуждается в панкреатическом соке. В начальные месяцы-годы панкреатит характеризуется сменой обострения болей и затишьем. При несоблюдении правильного питания боли принимают постоянный характер. Панкреатит переходит в хронический.
Следующим этапом идут неприятные симптомы, связанные с желудочно-кишечным трактом. Обычно они проявляются в виде метеоризма, изжоги, диареи. Практически всегда появляется нарушение аппетита. Эти симптомы связаны с тем, что воспалительный процесс затрагивает все большее количество панкреатических клеток, которые выделяют панкреатический сок. Недостаток сока ведет к неперевариваемости пищи, что сопровождается метеоризмом, изжогой и диареей. Диета поможет справиться с симптомами.
Наблюдается также пониженное содержание глюкозы в крови, так как выделение инсулина приобретает выбрасывающий характер (за один выброс выделяется излишнее количество гормона).
По мере замещения секретирующей ткани поджелудочной железы рубцовой (соединительной), количество панкреатических клеток, вырабатывающих инсулин, снижается. Этот процесс приводит к недостаточному количеству инсулина в крови, а, значит, повышенному содержанию глюкозы.
В последней стадии происходит манифестация сахарного диабета. Определенный тип зависит от преобладающего поражения. Либо панкреатических клеток очень мало (1 тип), либо рецепторы клеток тканей перестают воспринимать глюкозу (2 тип).
Панкреатит и сахарный диабет 2 типа
Хронический панкреатит в 35% случаев приводит к возникновению сахарного диабета 2 типа. Особенно это актуально для людей с избыточным весом, так для них гипергликемия (повышенное содержание глюкозы в крови) входит в ежедневное состояние.
Однако правильное питание, диета и лечение панкреатита на начальных этапах его развития может не допустить развития такой болезни, как сахарный диабет второго типа.
Чрезмерная гликемия отрицательно сказывается на состоянии всех клеток организма. Сахар разрушающе действует на все структуры, вызывая некротические процессы, которые не имеют обратного действия.
Диета, подразумевающая снижение потребления быстрых углеводов, которые являются источником огромного количества глюкозы, снизит шансы развития сахарного диабета 2 типа в несколько раз. Кроме того, нормальная гликемия не будет действовать разрушительно на клетки поджелудочной железы и развитие панкреатита будет менее стремительным.
Поджелудочная железа
Нормальная жизнедеятельность и функционирование поджелудочной железы во время панкреатита или сахарного диабета невозможно. В ряде случаев, неправильное питание и лечение, или его отсутствие, способствует тому, что поджелудочная железа перестает функционировать, погибает и требуется хирургическое ее удаление.
После развития воспаления ткань замещается на соединительную и жировую, нормальные клетки сдавливаются, уменьшаются в размерах, атрофируются, перестают выделять сок и инсулин в кровь и в итоге погибают. Гибель клеток приводит к развитию диабета 1 типа. К сожалению, некроз клеток поджелудочной железы невозможно остановить. Однако правильное питание и диета могут отсрочить процесс.
Лечение
Лечение панкреатита и диабета сводится к тому, что необходимо остановить разрушительные процессы в железе. Для этого необходимо принимать гормональные препараты, статины, которые облегчат работу железы и снизят скорость развития гибели клеток. Эти препараты может назначить только врач, а самостоятельный их прием чреват серьезными последствиями! Сахарный диабет 1 типа также требует ежедневного приема инсулина.
Диета
Необходимо снизить потребление жиров, быстрых углеводов, сладостей, мучных изделий. Эти продукты повышают сахар в крови и поджелудочная железа выделяет большее количество инсулина, а, значит, «напрягается», что отрицательно сказывается на ее жизненном сроке.
Убрать из рациона яблоки, цитрусовые, специи, копчёности. Они еще больше раздражают слизистую желудка и кишечника и только усугубляют симптомы желудочно-кишечного тракта.
Обязательно прием пищи должен быть 4-5 разовый, для того, чтобы панкреатический сок выделялся в определенное время в определенном количестве.
Питание должно быть сбалансированным, рациональным, содержать должное количество витаминов, минералов для того, чтобы не усиливались уже имеющиеся осложнения и не появлялись заболевания, связанные с недостаточностью питания.
Правильное питание и диета – верный путь в долгой жизни поджелудочной железы, которая не будет беспокоить осложнениями и неприятными симптомами. Сахарный диабет – осложнение хронического панкреатита в большинстве случаев, однако своевременное лечение и профилактика могут отсрочить появление этого симптома и даже усилить регенерацию панкреатических клеток железы.
Источник
Обострение панкреатита: что можно есть (меню)
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Хронический панкреатит – болезнь, имеющая волнообразное течение. Такая разновидность панкреатита характерна ремиссионными периодами: состояние человека то улучшается, то ухудшается.
При обострении панкреатита человек лечится в гастроэнтерологическом либо хирургическом отделении.
Если наблюдается легкое течение хронического панкреатита, то человек может в домашних условиях переждать обострение заболевания, лечение здесь симптоматическое, и исключает признаки и симптомы заболевания, а также улучшает самочувствие пациента.
В этом случае он берет больничный и проводит лечение с помощью медикаментозных средств. Обострение хронического панкреатита все же лучше не игнорировать и обращаться за медицинской помощью.
Тяжелая форма болезни может привести к хирургическому вмешательству. Неправильное лечение опасно летальным исходом.
Основные причины
Заболевание может переходить в острую фазу по следующим причинам:
- Употребление большого количества алкогольных напитков;
- Нарушение работы желчевыводящих путей.
Кроме этого, выделяют и другие причины, имеющие не такое важное значение. Тем не менее, данные причины серьезно повышают частоту обострений заболевания. Основные из них:
- Постоянное переедание
- Систематический прием небольшого количества алкоголя;
- Курение;
- Лишний вес;
- Употребление большого количества жирных продуктов;
- Прием медикаментозных средств;
- Частые стрессовые ситуации;
- Инфекционные заболевания.
В большинстве случае, симптомы обострения заболевания поджелудочной железы возникает достаточно быстро. За первые сутки человек чувствует существенное ухудшение самочувствия, поэтому он принимает медицинские средства либо обращается к врачу, лечение может быть продолжено в стационаре.
Ключевые симптомы обострения хронического панкреатита
Обострение во время хронического панкреатита поджелудочной железы можно заподозрить по следующим клиническим проявлениям:
- боли животе с размытым местонахождением. Они отдаются в спину и усиливаются после принятия пищи;
- жидкий и частый стул с примесями жира в кале;
- ощущение горечи во рту, рвота с желчью, которая не дает облегчения и тяжело убирается лекарствами.
Если человек не впервые ощущает обострение заболевания, то он уже информирован, что причиной появления всей симптоматики является воспаление поджелудочной железы, у которой свои симптомы.
При появлении болевых ощущений в животе диспепсических явлений желательно пройти первичное обследование у врача, который далее назначит лечение и скажет, что делать.
При сильной боли и невозможности устранения рвоты, нужно вызвать скорую помощь, незамедлительно.
Бригада скорой помощи доставит человека в отделение интенсивной терапии, поскольку необходима коррекция водно-электролитного обмена, а делать это нормально можно в условиях стационара. Эти состояния опасны для жизни человека, поэтому категорически запрещается при их наличии откладывать визит к врачу.
Есть высокая вероятность, что обострение при панкреатите приведет к частичной дисфункции поджелудочной железы, что впоследствии потребует хирургического вмешательства.
Если симптомы выражены слабо, например, если обострение панкреатита обнаруживает себя ноющей тупой болью, увеличением частоты стула, тошнотой, — можно подождать до утра, чтобы обратиться в местную поликлинику.
Многие люди боятся врачей и возможного дискомфорта, поэтому не спешат начинать лечение, что является большой ошибкой. Со временем все быстрее происходит разрушение поджелудочной железы и замещение тканей жировой или соединительной.
Это будет нарушать процессы пищеварения и может привести к сахарному диабету.
Лечение
Как правило, обострение хронического панкреатита не длится больше одной недели. Эта фаза не несет серьезной угрозы жизни пациента и не приводит к тотальным нарушениям работы организма, однако его симптомы и признаки мешают человеку вести полноценную жизнь.
В первую очередь нужно определить цель лечения при острой фазе хронического панкреатита:
- Купировать болевые ощущения;
- Восстановить объем жидкости в организме;
- Снизить нагрузку на поджелудочную железу, это остановит усугубление ситуации.
При первом обращении к врачу, пациенту назначают нестероидные противовоспалительные лекарства. Как правило, препараты снижают выраженный воспалительный синдром.
Очень распространен парацетамол, он имеет небольшое негативное воздействие на слизистую желудка. Парацетамол нельзя принимать, если имеется патология печени. Нельзя забывать и о том, что лекарство имеет гепатотоксическое действие.
Если боль не уходит при помощи названных средств, то пациент нуждается в назначении наркотических анальгетиков. Обычно, это трамадол.
Дополнительными препаратами для остановки болевого синдрома, являются:
- ферменты поджелудочной железы: креон и пангрол;
- спазмолитики: папаверин и дротаверин;
- ингибиторы протонного насоса: рабепразол, лансопразол.
Чтобы восстановить водно-электролитного баланс, пациенту производят внутривенное введение физиологического раствора: 5% глюкозу либо 0,9% натрия хлорид.
Выраженная гиповолемия требует назначения коллоидных растворов, а именно, желатиноля либо реополиглюкина. При кровотечениях показано переливание цельной крови или введение эритроцитарной массы.
Чтобы разгрузить поджелудочную железу, необходимо принять следующие меры:
- диета с ограничением жира либо голодание несколько дней;
- полный отказ от курения и алкоголя;
- прием октреотида – препарата – аналога соматостатина, гормона поджелудочной железы.
Профилактические меры
Обострения это одна из характерных особенностей хронического панкреатита. Пациент должен сделать так, чтобы обострения случались, как можно реже. Идеальный результат: не чаще одного раза в течение нескольких лет.
Что нужно для этого делать? Важно тщательно контролировать свой ежедневный рацион, полностью отказаться от алкогольных напитков и курения.
Кроме этого, эффективен режим дробного питания. В таком случае симптомы и признаки проблемы длительное время не будут проявляться. Идеальным будет выбор меню 5 стола на неделю.
Если причина воспаления поджелудочной железы – патология органов или систем, то следует в кратчайшие сроки принять меры по лечению.
Чтобы не допустить обострения хронического панкреатита, нужно:
- ограничить калорийность питания, не допустить повышения массы тела;
- строго ограничить жиры в рационе;
- часто и дробно питаться;
- не присутствовать на застольях, сопровождающихся обилием алкоголя и еды;
- перед употреблением любых медицинских препаратов проконсультироваться с врачом.
Причины, симптомы, лечение и диагностика гиперинсулинизма у детей и взрослых
- Чем опасен гиперинсулинизм?
- Симптомы заболевания
- Причины возникновения
- Классификация гиперинсулинизма
- Диагностика патологии
- Лечение и питание
- Профилактика и прогноз
Гиперинсулинизм иначе называется гипогликемической болезнью. Патологическое состояние может быть приобретенным или врожденным. Во втором случае заболевание встречается крайне редко, а именно — один случай на 50000 новорожденных. Приобретенная же форма гиперинсулинизма формируется обычно в возрасте от 35 до 50 лет и чаще всего поражает представительниц женского пола.
Чем опасен гиперинсулинизм?
Опасно представленное состояние своими осложнениями, которые можно разделить на ранние и поздние. К первой категории причисляют такие, которые формируются в ближайшие часы после приступа, а именно:
- инсульт;
- инфаркт миокарда;
- резкое усугубление метаболизма сердечной мышцы и головного мозга;
- в наиболее тяжелых ситуациях формируется гипогликемическая кома.
Поздние осложнения, с которыми связана гиперинсулинемия, развиваются через несколько месяцев или даже лет с момента начала заболевания. Они характеризуются рядом критических симптомов, а именно: нарушение функции памяти и речи, паркинсонизм, энцефалопатия (нарушение работы мозга).
Отсутствие диагностики и лечения патологии провоцирует усугубление работы поджелудочной железы и формирование сахарного диабета, а также метаболического синдрома и ожирения.
Врожденная форма гиперинсулинизма в 30% случаев провоцирует хроническую форму гипоксии головного мозга, а также усугубление полноценного умственного развития детей. Таким образом, гиперинсулинизм — это такое состояние, которое чревато осложнениями и критическими последствиями.
Симптомы заболевания
Приступ стартует с улучшения аппетита, появления потливости и слабости, а также тахикардии, сильного голода. Далее присоединяются определенные панические состояния: страх, тревога, раздражительность и дрожь в области конечностей. По мере развития приступа гиперинсулинемии идентифицируются:
- дезориентация в пространстве;
- диплопия (раздвоение видимых предметов);
- парестезии (онемение, покалывание) в области конечностей, вплоть до появления судорог.
Если лечение будет отсутствовать, может произойти утрата сознания и даже гипогликемическая кома. Период между приступами ассоциируется с усугублением памяти, эмоциональной нестабильностью, апатией и другими неприятными признаками. На фоне частого приема пищи, насыщенной легкоусвояемыми углеводами, развивается увеличение массы тела и даже ожирение.
Специалисты идентифицируют три степени симптомов гиперинсулинизма, которые зависят от тяжести течения: легкая, средняя и тяжелая. Самая легкая ассоциируется с отсутствием проявлений в периоде между приступами и органическим поражением коры головного мозга. Усугубление заболевания проявляется реже одного раза в месяц. Это быстро купируется лекарственными средствами или сладкой пищей.
При средней степени тяжести приступы формируются чаще одного раза в месяц, возможна утрата зрительных функций и коматозное состояние. Период между приступами проявляется нарушениями в плане поведения, например, забывчивость или снижение мышления. Тяжелая степень развивается будучи следствием необратимых изменений в коре головного мозга. Приступы случаются достаточно часто и завершаются потерей сознания. В период между приступами пациент утрачивает ориентацию в пространстве, память усугубляется, идентифицируют тремор конечностей. Характерной является смена настроения и высокая степень раздражительности. Учитывая все это, необходимо более подробно разобраться в причинах, лечении и диагностике состояния.
Причины возникновения
Врожденная форма возникает по причине внутриутробных аномалий в развитии, вследствие задержки развития плода. Наследственное заболевание может развиться и при мутациях в геноме. Причины появления у человека приобретенной формы болезни разделяют на:
- панкреатические, которые приводят к образованию абсолютной гиперинсулинемии;
- непанкреатические, провоцирующие относительное увеличение показателей инсулина;
- панкреатическая форма встречается при злокачественных или доброкачественных новообразованиях, а также гиперплазии бета-клеток поджелудочной железы.
Непанкреатическая форма гиперинсулинизма у детей и у взрослых может развиться вследствие нарушений в режиме питания (продолжительное голодание, диарея и другие), поражениях печени (онкология, цирроз, жировой гепатоз). Отвечая на вопрос, почему развилась патология, обращают внимание на бесконтрольное применение сахаропонижающих наименований, определенные эндокринные патологии. Например, микседема, болезнь Аддисона или гипофизарный нанизм.
Еще одним фактором может оказаться дефицит ферментов, принимающих участие в процессах обмена глюкозы (печеночная фосфорилаза, почечная инсулиназа, глюкозо-6-фосфатаза).
Классификация гиперинсулинизма
Панкреатит и диабет
Болезненное состояние поджелудочной железы, когда нарушена ее работа, называется панкреатитом. Панкреатит и сахарный диабет поражают в основном тучных людей и людей с болезнями ЖКТ. Поджелудочная железа ответственна за усваивание всей пищи и выделяет белковые гормоны (глюкагон, инсулин). Если диагностировано воспаление, это означает, что ферменты, которые выделяют железо, перестали доставлять его в двенадцатиперстную кишку. По этой причине ферменты будут работать именно в железе, что приводит к саморазрушению органа.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Почему возникает?
Повреждение поджелудочной — основная причина нарушения метаболизма. Поврежденная железа перестанет поставлять требуемую дозу гормонов, а недостаток инсулина у человека представляет собой опасность. Это гормон — снижающий уровень глюкозы, образующейся при взаимодействии углеводов. Больной орган воспаляется, из-за этого производство гормона недостаточное, и как следствие этих процессов происходит поднятие сахара в крови. Это в 25% случаев спровоцирует диабет 2 типа. Стресс, неправильное питание, отсутствие распорядка дня, волнения — все это дорога к набору веса и к возникновению параллельных болячек.
Вернуться к оглавлению
Симптомы заболевания
Панкреатит может сопровождается сахарным диабетом. Такого рода состояние еще именуют панкреатическим диабетом.
Заболевание часто проявляется болями в области поджелудочной железы.
Из-за чрезмерной гликемии у диабетиков сахар деструктивно влияет на сосуды и даже вызывает некроз. Обратного действия нет. Зачастую хронический панкреатит на фоне диабета провоцирует зарождение диабета 1-го типа. Панкреатический диабет на стадии, при которой идет воспаление поджелудочной железы, протекает в сопровождении болевых ощущений (разнообразной формы интенсивности). На первой стадии, возможны еще ремиссии и периоды обострения. Эта стадия может длиться годами.
Следующий этап сопровождается симптомами нарушения функций ЖКТ у человека:
- вздутие;
- изжога, которая купируется манкой;
- расстройство стула, диарея;
- уменьшение аппетита.
Полное разрушение островков Лангерганса (отклонение аутоиммунной природы) — основное и главное основание возникновения инсулинозависимого диабета первого типа. Такие островки находятся в хвосте поджелудочной и весят около 2% ее массы. При формировании диабета человеческий организм начинает выбрасывать антитела, разрушающие клетки поджелудочной железы, вырабатывающие инсулин. Диабет при хроническом панкреатите провоцирует развитие гипогликемии, если лечение сопровождается препаратами инсулина. Редко сопровождается повреждениями мелких сосудов (микроангиопатией).
Вернуться к оглавлению
Лечение панкреатита при сахарном диабете
Заболевание второго типа на начальной стадии лечится низкоуглеводной диетой.
Лечение сахарного диабета второго типа чаще проводится корректировкой питания, включающей низкоуглеводную пищу. Терапия хронического панкреатита при диабете 2 типа сводится к таблетированным противодиабетическими препаратами, но только на начальной стадии недуга. Позже они потеряют всю пользу из-за формирования инсулиновой нехватки. Инсулиновая терапия обходится без трудного подбирания и высоких доз инсулина.
Лечение патологии продолжительное, особенно если у пациента панкреатит и диабет. Во время терапии врач назначает применение заместительной терапии для нормализации углеводного обмена и ферментативной недостаточности, которая выражена ограниченной секрецией или низкой активностью панкреатических ферментов. Также назначают использование специальных ферментативных и гормональных медицинских препаратов, например, принимать «Панкреатин». Лечение панкреатита заключается в назначении диеты в самом начале болезни, чтобы не допустить развития сахарного диабета второго типа. Терапия хронического панкреатита занимает продолжительное время.
Также врач поясняет больному ошибки в его образе жизни и питании, которые спровоцировали формирование патологии. Зачастую появление отклонения связано со стрессами. Лечащий врач помогает настроить график приема правильной пищи, возможно, порекомендует обратиться за помощью к психологу и диетологу. Пациенту нужно настроиться на позитивную волну, избегать всего негативного, сосредоточиться на своем распорядке дня, придерживаться назначений врачей. Окружающим людям важно поддерживать психологический комфорт больного до полного его выздоровления.
Вернуться к оглавлению
Диета и правильное меню
Питание больных предполагает отказ от употребления пива.
Диабетикам важно соблюдать правильное питание и меню. Сбалансированное питание считается, и по праву является, важной частью излечения. Слишком большое употребление углеводов — дорога к переизбытку массы тела. А развивается панкреатит при сахарном диабете гораздо быстрее, чем у здорового человека. Реальнее будет называть это не диетой, а системой общего и правильного питания. Количество жиров при этом, для участия в синтезе, плавно уменьшается, что неизменно ведет к улучшению состояния больного. Нужно выработать привычку режимно питаться правильными продуктами. Диета при панкреатите и сахарном диабете подразумевает:
- минимальное потребление быстрых углеводов;
- отказ от острого, специй и алкоголя;
- сокращение потребляемого крахмала и сахара;
- отказ от кондитерской выпечки, макарон, пива и сладких газированных напитков;
- максимальное ограничение мучных и крахмалистых продуктов;
- минимум сладких фруктов.
В большом объеме, без ограничений диетологи рекомендуют употреблять овощи, зелень, семечки, орехи, мясо птицы и рыбу.
Следует внимательно изучить рецепты приготовления еды и придерживаться водного режима. Нужно выпивать 2 и


