Хронический панкреатит лечение при сахарном диабете
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
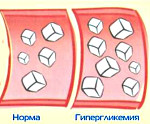
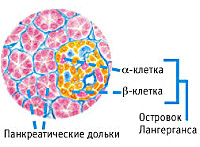
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник
Поджелудочная железа играет ведущую роль в обмене веществ и работе системы пищеварения. В результате сахарного диабета данный орган вырабатывает недостаточное количества инсулина, из-за чего скапливается сахар в крови.
Инсулин необходим организму для того, чтобы снабжать глюкозой внутренние органы и обеспечивать полноценную жизнь человека. Нарушенная поджелудочная железа и диабет значительно уменьшают уровень вырабатываемого гормона или полностью останавливают его синтезирование.
Подобное нарушение носит название панкреатический сахарный диабет. Развивается заболевание по причине нарушения обменного процесса и кислотно-щелочного баланса.
Как развивается болезнь
Чаще всего первичная болезнь появляется, когда наблюдаются проблемы с поджелудочной железой – нарушается работа островкового аппарата и уровень гемоглобина становится пониженный.
Причиной этого может быть частое употребление алкогольных напитков, желчнокаменная болезнь, также заболевание иногда дает о себе знать после операционного лечения поджелудочной железы.
Нарушение работы поджелудочной железы при диабете сопровождается следующими симптомами:
- Больной чувствует боли в животе;
- Наблюдается нарушение стула.
Первичная форма воспаления проявляется болью различной интенсивности, которая может наблюдаться в разных местах. Длительность первичной фазы составляет около десяти лет.
При развитии следующей фазы нарушение проявляется в виде рвоты, изжоги, метеоризма, тошноты и диареи. Когда болезнь запущена, помочь больному очень трудно, так как разрушаются клетки и формируется привыкание к глюкозе. Показатели глюкозы повышаются, когда человек поест, в остальных случаях уровень сахара находится в норме.
При сахарном диабете 2 типа нередко можно выявить хроническую форму панкреатита. Само по себе заболевание возникает, если во время воспаления нарушились функции поджелудочной железы и произошло увеличение уровня сахара в крови. В этом случае человек ощущает острую боль в районе живота, также нарушается работа системы пищеварения.
Панкреатический сахарный диабет второго типа может иметь одну из трех фаз:
- У больного периодически наблюдается обострение, и болезнь переходит в ремиссию;
- Выявляется нарушение обменных процессов;
- Врач диагностирует развитие сахарного диабета второго типа.
Симптоматика болезни
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
 Когда имеется панкреатический сахарный диабет, больной ощущает тошноту и сухость в ротовой полости. У человека сильно и постоянно болит с правой или левой стороны в области ребер. Если при приступе боли не начать своевременное медикаментозное лечение, подобное состояние может привести к болевому шоку.
Когда имеется панкреатический сахарный диабет, больной ощущает тошноту и сухость в ротовой полости. У человека сильно и постоянно болит с правой или левой стороны в области ребер. Если при приступе боли не начать своевременное медикаментозное лечение, подобное состояние может привести к болевому шоку.
Из-за резкого воспалительного процесса ухудшается самочувствие пациента. Болезнь может повышать или понижать показатели артериального давления, также растет температура тела.
Кожа бледнеет, появляется тошнота, во рту сильно пересыхает. При воспалении также наблюдается рвота с желчью. Если врач выявляет подобную болезнь, человек несколько дней соблюдает строгую диету, после чего назначается лечение поджелудочной железы при сахарном диабете.
- Заболевание нередко сопровождается поносом или запором.
- У больного появляется одышка, он усиленно потеет, особенно после рвоты. Так как желудок и кишечник не могут полноценно сокращаться в моменты приступов, может вздуваться живот.
Симптомом воспаленной поджелудочной железы является синий оттенок на коже в районе поясницы или пупка.
Сахарный диабет и поджелудочная железа: методы лечения
 Перед тем, как лечить поджелудочную железу при сахарном диабете при помощи таблеток, пациент обязательно соблюдает строгую лечебную диету. Подобная терапия помогает нормализовать выработку инсулина и улучшить работу пораженного внутреннего органа.
Перед тем, как лечить поджелудочную железу при сахарном диабете при помощи таблеток, пациент обязательно соблюдает строгую лечебную диету. Подобная терапия помогает нормализовать выработку инсулина и улучшить работу пораженного внутреннего органа.
Многие интересуется, как восстановить поджелудочную железу и возможно ли полностью вылечить болезнь. Так как лечение проходит очень сложно, без лекарственных средств здесь не обойтись.
Больной принимает гормональные препараты и ферменты. Также важно правильно питаться, максимально исключить из рациона все вредные продукты и следовать всем врачебным рекомендациям.
- При болях в животе назначаются препараты обезболивающего и спазмолитического действия Папаверин, Но-Шпа.
- Когда нужно поддержать работу поджелудочной железы, принимают разгрузочные лекарства Мезим, Панкреатин, Дигестал.
- Чтобы не допустить развитие инфекции, используется антибактериальная терапия, лечащим врачом назначаются легкие антибиотики.
- Препарат Метформин 500 и поджелудочная железа созданы друг для друга при наличии второго типа сахарного диабета. Дополнительно диабетики принимают Дибикор, который оказывает влияние на пораженный орган и нормализует обменные процессы.
Врач может проконсультировать, как почистить поджелудочную железу в домашних условиях и получить низкий сахар. Для этого имеются всевозможные способы, и такая терапия действительно помогает.
- Корни цикория измельчают, в банку добавляют две чайные ложки смеси и стакан кипятка. Лекарство варится в течение пяти минут, остужается, процеживается. Принимают средство для улучшения деятельности внутренних органов по несколько глотков в течение суток. Длительность лечения составляет месяц, после чего делается недельный перерыв, и терапия повторяется.
- Сниженный сахар можно получить воздействием настойки из листьев облепихи. Сырье в количестве двух чайных ложек заливается горячей водой, настаивается в течение 50 минут, процеживается. Лекарство употребляется по полстакана трижды в сутки до еды. Такое средство ценится поддержанием работы поджелудочной железы путем ее очищения и выведения желчи.
Как восстановить работу поджелудочной железы при помощи диеты
 Пациенты нередко спрашивают, можно ли восстановить работу пораженного органа, как снизить уровень сахара в крови и каким образом нужно поддерживать здоровье после терапии.
Пациенты нередко спрашивают, можно ли восстановить работу пораженного органа, как снизить уровень сахара в крови и каким образом нужно поддерживать здоровье после терапии.
Чтобы больной быстрее выздоровел, необходимо для лечения не только использовать лекарственные средства, но и принимать в пищу только то, что действительно полезно для диабетика.
Восстановление поджелудочной железы занимает достаточно длительное время. Нужно следовать основным правилам грамотного питания, строго соблюдать соотношение белков, жиров и углеводов в меню. Диетолог должен рассказать пациенту, что означает понятие гликемический индекс и как правильно пользоваться специальной таблицей.
- В день разрешается употреблять около 350 грамм углеводов, 100 грамм белков и 60 грамм жиров.
- Питаться нужно часто, но понемногу, не менее пяти-шести раз в день.
- Продукты для диабетика лучше всего варить при помощи пароварки. Нужно полностью отказаться от жареного. Тушить и запекать блюда разрешено только в случае ремиссии.
- Блюда нельзя приправлять специями, чесноком, уксусом и иными продуктами, которые способствуют раздражению слизистой оболочки кишечника.
- При обострении заболевания и во время терапии исключается жирная, соленая, острая, копченая и сдобная пища.
Прежде чем лечить поджелудочную железу при сахарном диабете, следует обязательно проконсультироваться с лечащим врачом. Он объяснит взаимосвязь между болезнью и грамотным питанием, подскажет разрешенные народные средства, которые используют для улучшения общего состояния больного.
В связи с этим к проблеме стоит подходить внимательно, чтобы вовремя выявить нарушение работы поджелудочной железы, её заставляют полноценно работать и принимают сахароснижающие таблетки от диабета.
Как и чем лечить поджелудочную железу при СД рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Панкреатит и диабет
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Болезненное состояние поджелудочной железы, когда нарушена ее работа, называется панкреатитом. Панкреатит и сахарный диабет поражают в основном тучных людей и людей с болезнями ЖКТ. Поджелудочная железа ответственна за усваивание всей пищи и выделяет белковые гормоны (глюкагон, инсулин). Если диагностировано воспаление, это означает, что ферменты, которые выделяют железо, перестали доставлять его в двенадцатиперстную кишку. По этой причине ферменты будут работать именно в железе, что приводит к саморазрушению органа.
Почему возникает?
Повреждение поджелудочной — основная причина нарушения метаболизма. Поврежденная железа перестанет поставлять требуемую дозу гормонов, а недостаток инсулина у человека представляет собой опасность. Это гормон — снижающий уровень глюкозы, образующейся при взаимодействии углеводов. Больной орган воспаляется, из-за этого производство гормона недостаточное, и как следствие этих процессов происходит поднятие сахара в крови. Это в 25% случаев спровоцирует диабет 2 типа. Стресс, неправильное питание, отсутствие распорядка дня, волнения — все это дорога к набору веса и к возникновению параллельных болячек.
Вернуться к оглавлению
Симптомы заболевания
Панкреатит может сопровождается сахарным диабетом. Такого рода состояние еще именуют панкреатическим диабетом.
Заболевание часто проявляется болями в области поджелудочной железы.
Из-за чрезмерной гликемии у диабетиков сахар деструктивно влияет на сосуды и даже вызывает некроз. Обратного действия нет. Зачастую хронический панкреатит на фоне диабета провоцирует зарождение диабета 1-го типа. Панкреатический диабет на стадии, при которой идет воспаление поджелудочной железы, протекает в сопровождении болевых ощущений (разнообразной формы интенсивности). На первой стадии, возможны еще ремиссии и периоды обострения. Эта стадия может длиться годами.
Следующий этап сопровождается симптомами нарушения функций ЖКТ у человека:
- вздутие;
- изжога, которая купируется манкой;
- расстройство стула, диарея;
- уменьшение аппетита.
Полное разрушение островков Лангерганса (отклонение аутоиммунной природы) — основное и главное основание возникновения инсулинозависимого диабета первого типа. Такие островки находятся в хвосте поджелудочной и весят около 2% ее массы. При формировании диабета человеческий организм начинает выбрасывать антитела, разрушающие клетки поджелудочной железы, вырабатывающие инсулин. Диабет при хроническом панкреатите провоцирует развитие гипогликемии, если лечение сопровождается препаратами инсулина. Редко сопровождается повреждениями мелких сосудов (микроангиопатией).
Вернуться к оглавлению
Лечение панкреатита при сахарном диабете
Заболевание второго типа на начальной стадии лечится низкоуглеводной диетой.
Лечение сахарного диабета второго типа чаще проводится корректировкой питания, включающей низкоуглеводную пищу. Терапия хронического панкреатита при диабете 2 типа сводится к таблетированным противодиабетическими препаратами, но только на начальной стадии недуга. Позже они потеряют всю пользу из-за формирования инсулиновой нехватки. Инсулиновая терапия обходится без трудного подбирания и высоких доз инсулина.
Лечение патологии продолжительное, особенно если у пациента панкреатит и диабет. Во время терапии врач назначает применение заместительной терапии для нормализации углеводного обмена и ферментативной недостаточности, которая выражена ограниченной секрецией или низкой активностью панкреатических ферментов. Также назначают использование специальных ферментативных и гормональных медицинских препаратов, например, принимать «Панкреатин». Лечение панкреатита заключается в назначении диеты в самом начале болезни, чтобы не допустить развития сахарного диабета второго типа. Терапия хронического панкреатита занимает продолжительное время.
Также врач поясняет больному ошибки в его образе жизни и питании, которые спровоцировали формирование патологии. Зачастую появление отклонения связано со стрессами. Лечащий врач помогает настроить график приема правильной пищи, возможно, порекомендует обратиться за помощью к психологу и диетологу. Пациенту нужно настроиться на позитивную волну, избегать всего негативного, сосредоточиться на своем распорядке дня, придерживаться назначений врачей. Окружающим людям важно поддерживать психологический комфорт больного до полного его выздоровления.
Вернуться к оглавлению
Диета и правильное меню
Питание больных предполагает отказ от употребления пива.
Диабетикам важно соблюдать правильное питание и меню. Сбалансированное питание считается, и по праву является, важной частью излечения. Слишком большое употребление углеводов — дорога к переизбытку массы тела. А развивается панкреатит при сахарном диабете гораздо быстрее, чем у здорового человека. Реальнее будет называть это не диетой, а системой общего и правильного питания. Количество жиров при этом, для участия в синтезе, плавно уменьшается, что неизменно ведет к улучшению состояния больного. Нужно выработать привычку режимно питаться правильными продуктами. Диета при панкреатите и сахарном диабете подразумевает:
- минимальное потребление быстрых углеводов;
- отказ от острого, специй и алкоголя;
- сокращение потребляемого крахмала и сахара;
- отказ от кондитерской выпечки, макарон, пива и сладких газированных напитков;
- максимальное ограничение мучных и крахмалистых продуктов;
- минимум сладких фруктов.
В большом объеме, без ограничений диетологи рекомендуют употреблять овощи, зелень, семечки, орехи, мясо птицы и рыбу.
Следует внимательно изучить рецепты приготовления еды и придерживаться водного режима. Нужно выпивать 2 и более литров воды без газа (без учета жидкой пищи и фруктов) в течение суток. Прием поливитаминов поможет человеку очень быстро привыкнуть к новому меню. Диабетик должен перейти на правильное питание, чтобы избежать негативных последствий. Низкоуглеводная диета противопоказана детям, подросткам, женщинам в положении, кормящим мамам и мужчинам.
Хронический панкреатит и сахарный диабет — две стадии одного заболевания?
Панкреатит и сахарный диабет — два тяжелейших заболевания, идущих рука об руку. При этом сахарный диабет 1 и 2 типа часто является следствием запущенного панкреатита.
Предпосылками возникновения первых симптомов нарушения в работе поджелудочной железы, примерно в 70%, становится злоупотребление алкоголем, в 20% — болезни печени, в том числе желчно-каменное осложнение и в 10% — другие причины, включая регулярное нарушение диеты, стрессы, недостаток отдыха и индивидуальные реакции организма на те или иные препараты и химические соединения.
Раннее диагностирование и начало лечения хронического панкреатита осложняется его постепенным и довольно медленным развитием. Иногда процесс занимает десятилетия. В этот период резкие режущие боли в левом подреберье сменяются длительными затишьями, во время которых человек ощущает себя здоровым. Но это обманчивое состояние и любое, даже незначительное, нарушение диеты может спровоцировать острое воспаление поджелудочной железы, со временем переходящее в хроническую форму.
Виды панкреатита
Заболевание встречается в острой и хронической формах.
В острой форме, из-за воспаления панкреатический сок не проходит в просвет двенадцатиперстной кишки, а переваривает ткани самой поджелудочной железы. Этот процесс обусловливает некротические изменения клеток заболевшего органа, а в особо тяжёлых случаях, полное отмирание всей железы.
Симптомы некроза:
- Высокая t;
- Тошнота;
- Рвота;
- Режущие боли.
Хронический панкреатит, в зависимости от причины возникновения классифицируется следующим образом:
- Первичный — изначально возникший в поджелудочной железе по какой-либо причине.
- Вторичный — является следствием заболевания других органов: холециститы, язвы, энтероколиты.
- Посттравматический — последствие механического воздействия или оперативное вмешательство.
Механизм возникновения диабета
Сахарный диабет 1 типа, при панкреатите, появляется в следствии того, что воспалённые протоки поджелудочной железы не пропускают пищеварительные ферменты в просвет 12 перстной кишки и начинается самопереваривание, перерождение клеточной ткани в жировую, соединительную или полное отмирание фрагментов органа. Организм испытывает абсолютную недостаточность инсулина, в крови повышается уровень глюкозы, которая разрушительно влияет на все системы организма.
Диабет 2 типа возникает при достаточной выработке инсулина. Но из-за нарушения обменных механизмов, он не выполняет свою основную функцию, создавая относительную недостаточность.
Патологические изменения накапливаются в течение долгого времени и делятся на четыре этапа:
- На первом этапе кратковременные обострения перемежаются продолжительными затишьями. В железе формируется хроническое воспаление, в основном протекающее латентно с редкими болевыми синдромами. Этот период может продолжаться до 10-15 лет.
- Вторая фаза характеризуется более выраженной дисфункцией пищеварительной системы. Воспаление провоцирует неконтролируемые выбросы инсулина в кровь, что может приводить даже к временной гипогликемии. Общее состояние осложняется нарушением стула, тошнотой, снижением аппетита, газообразованием во всех отделах ЖКТ.
- Критически снижается функциональность поджелудочной железы. И, если на голодный желудок, анализы не выявляют отклонений, то после приёма пищи, глюкоза в плазме крови определяется далеко за пределами нормального временного интервала.
- И на последнем этапе происходит формирование вторичного диабета, поражающего треть пациентов с хроническим панкреатитом.
Особенности протекания диабета при хроническом панкреатите
Логично было бы заключить, что два заболевания лечить значительно сложнее, чем одно. Но практика показывает несостоятельность такого вывода. Вторичный процесс имеет ряд особенностей, благодаря которым, хорошо поддаётся излечению:
- Протекает почти без кетоацитоза;
- Лечение инсулином зачастую приводит к гипогликемии;
- Хорошо поддаётся корректировке низкоуглеводным питанием;
- На первом этапе достаточно эффективно излечивается оральными препаратами от диабета.
Предотвращение и лечение панкреатического сахарного диабета
Не каждый хронический панкреатит в обязательном порядке вызывает развитие сахарного диабета. При правильно назначенном лечении и строго соблюдаемой диете, можно не только оздоровить поджелудочную железу, но и предотвратить возникновение диабета.
Врач эндокринолог подбирает индивидуальное лечение в каждом отдельном случае. В зависимости от показателей выработки железой пищеварительных ферментов, грамотный специалист назначает заместительную терапию, основанную на медикаментозных энзимах аналогичного действия. А также инъекции инсулина при необходимости.
Правила питания при панкреатите и сахарном диабете
Необходимо знать, что правильно подобранное лечение и строгое соблюдение диеты могут привести к полному исцелению от этих тяжёлых недугов. Принимать пищу надо часто и маленькими порциями — по 250-300 граммов в один приём.Отдавать предпочтение продуктам, содержащим белки: соя, яичный белок, мясо, рыба, орехи.
Убрать из рациона кислые продукты, провоцирующие бурное выделение желудочного сока: кислые, острые, копчёные, жареные, содержащие алкоголь, слишком горячие или холодные. Словом, все блюда. которые могут стать причиной дополнительного напряжения секреции поджелудочной железы.
Пищу желательно обрабатывать паром и употреблять в тёплой, а не горячей или холодной.
Если сложно самостоятельно подобрать правильный рацион, можно применять специально разработанные диетические рекомендации, собранные под наименованиями: стол №5 — для больных панкреатитом и стол №9 — для диабетиков. Но перед тем как выбрать ту или иную диету, надо обязательно проконсультироваться со своим лечащим врачом.
Только приняв во внимание все особенности течения заболевания и общего состояния пациента, врач даёт наиболее точные рекомендации по питанию.
Выбор продуктов
В различные периоды заболевания, рацион может несколько разниться. Так, например, кисло-сладкие фрукты или блюда на основе риса, овсянки и манки вполне допустимые в периоды длительных ремиссий, совершенно исключены когда болезнь обостряется.
Каждому больному подходящие продукты должны подбираться индивидуально с учётом:
- Личных предпочтений;
- Способности к восприятию глюкозы;
- Непереносимости каких-либо веществ;
- Коррекции частичного усвоения питательных компонентов.
В остром периоде категорически запрещено употреблять блюда с повышенным содержанием сахара, жирные и копчёные продукты, сдобную выпечку, зажаренные блюда, каши: рисовую, овсяную, манную; сырые фрукты и овощи, белый хлеб.
Что касается растительных масел, лучше употреблять, в разумном количестве, льняное и оливковое первого холодного отжима, обладающих целебными свойствами. Также на повредит молоко с пониженной жирностью. Молоко обогащает организм витаминами, минеральными веществами и способствует снятию воспалительных процессов в ЖКТ.
Выводы
К сожалению, люди так устроены, что понимая всю ценность здоровья, всё равно «роют себе ложкой могилу». А ведь та же народная мудрость давно нашла простое решение проблем с поджелудочной железой — голод, холод и покой.
Придерживаясь этого простого правила и, следуя специально подобранной терапии, большинство пациентов могли бы преодолеть многие недуги и вернуться к здоровому полноценному состоянию.
Источник
