Хронический панкреатит фиброзно склеротическая форма
Заболевания поджелудочной железы
Хронический панкреатит — это группа хронических заболеваний поджелудочной железы различной причины преимущественно воспалительного характера. Характеризуется хронический панкреатит фазово-прогрессирующими очаговыми, сегментарными дегенеративными или деструктивными изменениями экзокринной ткани железы; атрофией железистых структур — панкреатици-тов и замещением их фиброзной тканью; изменениями в протоковой системе поджелудочной железы с образованием кист, камней; нарушениями экзо— и эндокринной функций.
Причинами развития хронического панкреатита
- Интоксикации алкоголем (25-50%).
- Заболевания билиарной системы: желчнокаменная болезнь, заболевания большого дуоденального сосочка (папиллиты, дивертикулиты, опухоли).
- Травмы.
- Панкреатотоксические лекарства (иммунодепрессанты, антибиотики, сульфаниламиды, натрийуретики — фуросемид, гипотиазид, непрямые антикоагулянты, индометацин, бруфен, парацетамол, глюкокортикоиды, эстрогены).
- Инфекция (гепатиты В и С, эпидемический паротит, цитомегаловирусная инфекция).
- Гиперлипидемии.
- Гиперпаратиреоз.
- Сосудистые заболевания.
- Наследственный панкреатит с аутосомно-доминантным типом наследования.
Выделяют в зависимости от причины
1. Билиарнозависимый хронический панкреатит.
2. Алкогольный.
3. Дисметаболический (разбалансировка обмена веществ).
4. Инфекционный.
5. Лекарственный.
6. Идиопатический (причина неясна).
Формы хронического панкреатита
- Интерстициальноотечный.
- Паренхиматозный.
- Фиброзно-склеротический (псевдотуморозный).
- Гиперпластический (псевдотуморозный).
- Кистозный.
Также выделяют латентный, болевой, безболевой (с эндокринной недостаточностью) хронический панкреатит.
Отличается увеличением размеров поджелудочной железы интерстициально-отечный панкреатит, за счет отека при УЗИ и КТ контуры поджелудочной железы визуализируются нечетко, структура ее неоднородная с участками пониженной и повышенной плотности; по мере стихания обострения происходит нормализация размеров, контуры приобретают четкость, но в отличие от острого панкреатита сохраняются участки уплотнения железы.
Отличается продолжительностью заболевания паренхиматозный вариант, чередованием периодов обострений и улучшений. Боли в период обострения нерезкие, выявляются симптомы внешнесекреторной недостаточности — стеаторея, полифекалия, склонность к поносу; по УЗИ и КТ размеры и контуры поджелудочной железы существенно не изменены, уплотнение железы равномерное, изменений протоков нет.
Фиброзно-склеротический вариант хронического панкреатита отличается внешнесекреторной недостаточностью поджелудочной железы, интенсивными болями, с недостаточной эффективностью медикаментозной терапии, присоединяются нервнопсихические нарушения: быстрая утомляемость, депрессия. Нет четкой грани между обострениями и ремиссией.
Хронический панкреатит наблюдается осложнениями. При локализации процесса в головке поджелудочной железы нарушается пассаж желчи, в хвосте — нарушение проходимости селезеночной вены с подпеченочной формой портальной гипертензии. По данным УЗИ и КТ размеры поджелудочной железы уменьшены, паренхима повышенной эхогенности, значительно уплотнена, контуры четкие, нередко обнаруживаются обызвествления, иногда расширение протоковой системы железы.
У 5% больных наблюдается гиперпластический вариант, длительно текущее заболевание с интенсивными постоянными болями, недостаточностью внешнесекреторной функции поджелудочной железы. По данным УЗИ и КТ поджелудочная железа или отдельные ее части значительно увеличены, что необходимо дифференцировать от опухоли поджелудочной железы.
Кистозный вариант встречается в два раза чаще, чем гиперпластический, отличается умеренными постоянными болями, по данным УЗИ и КТ поджелудочная железа увеличена, с кистозными образованиями, участками фиброза и обызвествления, протоки обычно расширены; обострения часты и без видимой причины. Дисметаболические формы развиваются при сахарном диабете, гиперлипидемии, гемохроматозе, гиперпаратиреозе.
По клиническим проявлениям выделяют варианты течения
- Болевой.
- Гипосекреторный.
- Астено-невротический.
- Латентный (скрытый).
- Сочетанный.
Выделяют три периода в клинической картине
заболевания
Диспепсия имеет второстепенный характер и быстро купируется.
Выделяют следующие осложнения хронического панкреатита: холестаз (желтушный и безжелтушный), инфекционные осложнения (воспалительные инфильтраты, гнойный холангит, сепсис, реактивный плеврит, пневмония), редкие осложнения — подпеченочная портальная гинертензия, хроническая дуоденальная непроходимость, эрозивный эзофагит, желудочные язвы с кровотечением, синдром Мэллори—Вейса, гипогликемические кризы, абдоминальная ишемия.
Источник
Билиарнозависимый
Алкогольный
•
Дисметаболический
Инфекционный
Лекарственный
Идиопатический
2. Варианты хронического панкреатита по характеру клинического течения
Редко рецидивирующий
Часто рецидивирующий
С постоянно
присутствующей симптоматикой
3. Варианты хронического панкреатита по морфологическим признакам
Интерстициально-отечный
Паренхиматозный
Фиброзно-склеротический
(индуративный)Гиперпластический
(псевдотуморозный)Кистозный
4. Варианты хронического панкреатита по клиническим проявлениям
Болевой
Гипосекреторный
Астеноневротический
Латентный
Сочетанный
Наиболее
сложным разделом классификации является
разделение ХП
по морфологическим признакам. Авторы
в основу этих принципов положили данные
УЗИ и КТ.
Интерстициально-отечный
ХПна
высоте обострения (по данным
УЗИ и КТ) характеризуется умеренным
увеличением размеров ПЖ.
Вследствие отека собственно железы и
паренхиматозной клетчатки контуры
ПЖ визуализируются нечетко, структура
её представляется
неоднородной, встречаются участки как
повышенной, так и пониженной плотности;
отмечается неоднородная эхогенность.
По мере стихания
обострения размеры ПЖ становятся
нормальными, контуры четкими.
В отличие от острого панкреатита часть
морфологических изменений оказывается
стабильной (в большей или меньшей
степени
сохраняются участки уплотнения железы).
У большинства больных выраженных
изменений системы протоков не обнаружено.
Для
паренхиматозного варианта ХП характерна
значительная продолжительность
заболевания, чередование периодов
обострения и
ремиссии. Боли в период обострения менее
выражены, амилазный тест
оказывается положительным реже и уровень
повышения меньше.
Более чем у половины больных фиксируются
симптомы внешнесекреторной
недостаточности ПЖ: стеаторея, полифекалия,
склонность
к поносу, который относительно легко
купируется ферментными
препаратами. По данным УЗИ и КТ размеры
и контуры ПЖ существенно
не изменены, стабильно отмечается
равномерное уплотнение железы.
Изменений протоков у большинства больных
не выявляется.
Фиброзно-склеротический
вариант ХП—анамнез
продолжительный—более
15 лет. Практически у всех больных
фиксируется внешнесекреторная
недостаточность ПЖ, интенсивные боли,
не уступающие лекарственной терапии.
Исчезает четко выраженная грань между
обострением и ремиссией. Амилазный тест
в половине случаев оказывается
отрицательным. Осложнения часты, а
характер их зависит от преимущественной
локализации процесса (в головке—нарушения
пассажа желчи,
в хвосте—нарушение
проходимости селезеночной вены и
подпеченочная
форма портальной гипертензии). По данным
УЗИ и КТ—размеры
поджелудочной железы уменьшены, паренхима
повышенной эхогенности, значительно
уплотнена, контуры четкие, неровные,
нередко
выявляются обызвествления. У части
больных — расширение протоковой
системы железы.
Гиперпластический
вариант ХП—встречается
приблизительно у 5% больных. Заболевание
протекает длительно (обычно более 10
лет). Боли
носят выраженный характер и постоянны,
как правило, фиксируется
недостаточность внешнесекреторной
функции ПЖ. Иногда ПЖ может
пальпироваться; амилазный тест
положительный только у 50% больных.
По данным УЗИ и КТ—ПЖ
или отдельные её части резко увеличены.
В плане дифференциальной диагностики
с опухолью поджелудочной
железы целесообразно проведение пробы
с лазиксом, а также повторное
исследование сыворотки крови на
опухолевые маркеры.
Кистозный
вариант ХП
—
встречается в 2 раза чаще, чем
гиперпластический.
Выделяется он в отдельный вариант, так
как характеризуется
своеобразной клинической картиной —
боли умеренные, но почти
постоянные, амилазный тест, как правило,
положительный и сохраняется
продолжительное время. По данным УЗИ и
КТ—ПЖ
увеличена,
есть жидкостные образования, участки
фиброза и обызвествления,
протоки обычно расширены. Обострения
частые и не всегда имеют
«видимую» причину.
Реактивный
панкреатит — это реакция поджелудочной
железы на острую патологию, либо
обострение хронической патологии
органов, функционально,
морфологически связанных с поджелудочной
железой. Реактивный
панкреатит заканчивается при ликвидации
обострения основного
заболевания, но констатация его требует
проведения лечебных и профилактических
мероприятий, направленных на предупреждение
развития
хронического панкреатита. В качестве
хронической формы течения реактивный
панкреатит не существует и в диагноз
вынесен быть
не может.
Выделение групп
больных ХП по степени тяжести.
Легкое
течение заболевания.
Редкие
(1-2 раза в год) и непродолжительные
обострения, быстро купирующийся болевой
синдром. Функции ПЖ не нарушены. Вне
обострения самочувствие больного вполне
удовлетворительное. Снижение массы
тела не отмечается. Показатели
копрограммы в пределах нормы.
Средней
тяжести.
Обострения
3-4 раза в год с типичным длительным
болевым синдромом, с феноменом
панкреатической гиперферментемии,
выявляемой лабораторными методами
исследования. Нарушения
внешнесекреторной и инкреторной функции
поджелудочной железы
умеренные (изменение характера кала,
стеаторея, креаторея по
данным копрограммы, латентный сахарный
диабет), при инструментальном
обследовании — ультразвуковые и
радиоизотопные признаки поражения
поджелудочной железы.
Тяжелое
течение.Непрерывно
рецидивирующее течение (частые длительные
обострения), упорный болевой синдром,
выраженные диспепсические
расстройства, «панкреатические поносы»,
резкое нарушение
общего пищеварения, глубокие изменения
внешнесекреторной функции
ПЖ, развитие панкреатического сахарного
диабета, кист ПЖ. Прогрессирующее
истощение, полигиповитаминозы,
внепанкреатические обострения
(панкреатогенный выпотной плеврит,
панкреатогенная нефропатия,
вторичные дуоденальные язвы).
Клиническая
картина:
Боли в эпигастральной
области после приема пищи, иррадиирующие
в спину, которые могут продолжаться в
течение многих часов или нескольких
дней.Тошнота, рвота.
Потеря массы тела
(у 30—52% пациентов).Желтуха (у 16—33%
пациентов). Отек и развитие фиброза ПЖ
могут вызывать сдавление желчных
протоков и окружающих сосудов. Преходящая
желтуха возникает вследствие отека ПЖ
при обострениях хронического панкреатита,
постоянная—связана с обструкцией
общего желчного протока вследствие
фиброза головки ПЖ. При более легкой
обструкции наблюдается повышение
только уровня щелочной фосфатазы.Во время приступа
хронического панкреатита могут возникать
жировые некрозы, чаще поражается
подкожная клетчатка на ногах, что
проявляется болезненными узелками,
которые можно ошибочно принять за
узловатую эритему.Воспаление и
фиброз перипанкреатической клетчатки
могут приводить к сдавлению и тромбозу
селезеночной, верхней брыжеечной и
воротной вен, однако развернутая картина
портальной гипертензии наблюдается
редко.Формирование
псевдокист вследствие разрывов протоков
ПЖ, на месте предыдущего некроза ткани
и последующего скопления секрета. Кисты
могут быть бессимптомными или вызывать
боли в верхней половине живота, нередко
проявляются сдавлением соседних
органов.
Синдром
недостаточности внешнесекреторной
функции. При
длительном течении заболевания по мере
разрушения паренхимы ПЖ интенсивность
болевых приступов становится меньше
(однако продолжающийся прием алкоголя
может вызвать сохранение болей), и при
уменьшении объема функционирующей
паренхимы до 10% от нормы появляются
признаки мальабсорбции — полифекалия,
жирный стул, потеря массы тела. У пациентов
с алкогольным панкреатитом признаки
мальабсорбции возникают в среднем через
10 лет от появления первых клинических
симптомов.
Диагноз устанавливают
на основании характерного болевого
синдрома, признаков недостаточности
внешнесекреторной функции ПЖ у пациента,
регулярно принимающего алкоголь. В
отличие от острого панкреатита, при
хроническом редко наблюдается повышение
уровня ферментов в крови или моче,
поэтому если это происходит, можно
подозревать формирование псевдокисты
или панкреатического асцита Стойко
повышенный уровень амилазы в крови
позволяет сделать предположение о
макроамилаземии (при которой амилаза
образует крупные комплексы с белками
плазмы, не фильтрующиеся почками, и в
моче наблюдается нормальная активность
амилазы) или внепанкреатические источники
гиперамилаземии (табл. 2).
Таблица 2.
Внепанкреатические источники
гиперамилаземии и гиперамилазурии (по
W. В. Salt II, S. Schtnkor)
Почечная
недостаточность
Болезни слюнных
желез:
эпидемический
паротит
конкремент
радиационный
сиаладенит
Осложнения
челюстно-лицевои хирургии
Опухолевая
гиперамилаземия:
рак легкого
рак пищевода
рак яичников
Макроамилаземия
Ожоги
Диабетический
кетоацидоз
Беременность
Трансплантация
почки
Травма головного
мозга
Медикаментозное
лечение:
морфин
Болезни органов
брюшной полости:
болезни желчных
путей (холецистит, холедохолитиаз)
осложнения язвенной
болезни — перфорация или пенетрация
язв
непроходимость
или инфаркт кишечника
внематочная
беременность
перитонит
аневризма аорты
послеоперационная
гиперамилаземия
Методы визуализации
в диагностике хронического панкреатита
Рентгенография
области ПЖ.Трансабдоминальное
УЗИ (расширение протоков, псевдокисты,
кальцификация, расширение общего
желчного протока, воротной, селезеночной
вены, асцит).Эндоскопическое
УЗИ.ЭРХПГ (изменение
структуры протоков, псевдокисты).Компьютерная
томография (с внутривенным контрастированием)Сцинтиграфия с
введением гранулоцитов, меченных 99mТс
или 111Iп.
Обзорная
рентгенография
в 30-40% случаев выявляет кальцификацию
поджелудочной железы или внутрипротоковые
камни, особенно
при исследовании в косой проекции. Это
снимает необходимость
дальнейшего обследования для подтверждения
диагноза
ХП. Ультразвуковое
исследование (УЗИ)
позволяет оценить размеры
органа, расширение и неровность контура
протоков, псевдокисты. Эндоскопическая
ретроградная холангиопанкреотография
(ЭРХПГ)
позволяет выявить большую часть больных
ХП. Это исследование
дает возможность обнаружить изменения
главного панкреатического
протока и его ветвей (нерегулярное
расширение
протоков — «цепь озер»). Компьютерную
томографию (КТ) и ангиографию
обычно проводят для подготовки к
предстоящему хирургическому
вмешательству. Зоны некроза поджелудочной
железы
можно обнаружить с помощью использования
контрастирования
при КТ (отсутствие накопления контрастного
вещества), а также
с помощью новой методики — сцинтиграфии
поджелудочной
железы с введением взвеси меченых
гранулоцитов (накопление
радиоактивности в очаге некроза).
Копрологическое
исследование
является
основным
методом оценки внешнесекреторной
функции поджелудочной
железы. При выраженной
панкреатической недостаточности каловые
массы приобретают
серый оттенок, зловонный запах и жирный
вид. Увеличивается
общее количество каловых масс (в норме
масса составляет
50-225 г за сутки). Повышенное содержание
нейтрального жира
в кале — стеаторея — является показателем
выраженной экзокринной
панкреатической недостаточности.
Исследование должно
проводиться на фоне приема достаточного
количества жира пациентом
(100 г в cутки
в течение 2-3 дней до анализа), наиболее
характерно обнаружение крупных
капель (диаметром более 8 мкм).
Функциональные
тесты можно
разделить на три группы:
прямые тесты
секреции ПЖ. Проводят сбор и исследование
сока ПЖ или дуоденального содержимого
после стимуляции секреции ПЖ экзогенными
гормонами или гормоноподобными пептидами
(секретин-холецистокининовый
тест);непрямые тесты
— исследование. дуоденального содержимого
после пищевой стимуляции (тест Лунда);пероральные тесты
— проводят без канюлирования протока
ПЖ или введения зонда (тест с
N-бензоил-L-тирозил-парааминобензойной
кислотой — БТ-ПАБК; флюоресцеиндилауратный
или панкреатолауриловый тест; дыхательные
тесты с субстратом, меченным
радиоизотопами).
Секретин-панкреозиминовый
тест
является
«золотым стандартом» диагностики
нарушений внешнесекреторной
функции поджелудочной железы.
В
полученном секрете
определяют концентрацию бикарбонатов
и ферментов: амилазы,
трипсина, химотрипсина и липазы.
Наибольшее значение имеют
такие показатели, как максимальная
концентрация бикарбонатов,
дебит панкреатического сока (дуоденального
содержимого), максимальная концентрация
и дебит ферментов. При ХП обычно
обнаруживают снижение концентрации
бикарбонатов (<90
мэкв/л) и ферментов при нормальном объеме
аспирата (>2 мл/кг).
Уменьшение объема панкреатической
секреции при нормальной концентрации
бикарбонатов и ферментов позволяет
заподозрить
рак поджелудочной железы.
При
проведении теста
Лунда
стимуляцию секреции выполняют с помощью
жидкой пищевой смеси, содержащей 6%
жира,
5% белка
и 15% углеводов. Этот метод технически
более прост в проведении,
однако не позволяет оценить секрецию
бикарбонатов, а, кроме
того, его результаты зависят от состояния
тонкой кишки как места
выработки эндогенных стимуляторов.
Тест Лунда имеет меньшую
чувствительность и специфичность по
сравнению с секретин-панкреозиминовым
тестом, особенно при легкой степени
панкреатической
недостаточности.
В
последние годы все большее применение
находит метод определения
панкреатических ферментов (трипсин,
химотрипсин, эластаза,
липаза) в кале, прежде всего благодаря
своей неинвазивности.
Наибольшие преимущества имеет определение
эластазы в кале
иммуноферментным методом.Чувствительность
и специфичность эластазного теста у
больных с экзокринной
панкреатической недостаточностью
тяжелой и средней
степени приближаются к таковым
секретин-панкреозиминого
теста. При легкой степени внешнесекреторной
недостаточности
чувствительность метода составляет
63%.
Рисунок
2
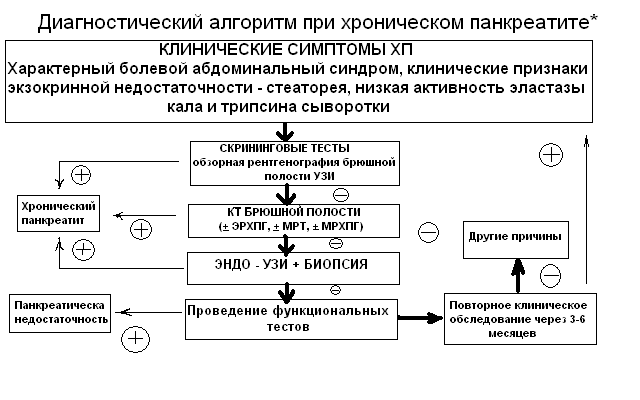
*рекомендации Европейской
многоцентровой группы по изучению
хронического панкреатита 2005 г.
Таблица 3.
Соседние файлы в папке metodichki
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник