Хроническая язва желудка микроскопически
Зависит от периода
течения заболевания.
В период ремиссии:
В дне и краях язвы видна рубцовая ткань,
которая вытесняет мышечную оболочку
на ту или иную глубину. Среди рубцовой
ткани обнаруживаются одиночные сосуды
со склерозированными стенками и суженным,
иногда облитерированным просветом.
Встречаются разрастания нервных волокон,
напоминающие ампутационные невромы. С
поверхности рубцовая ткань обычно
покрыта слизистой (при гигантских язвах
отсутствует).
В период обострения:
в дне различают 4 зоны:
Зона экссудации
– поверхностный слой шириной 1-2 мм.
Фибринозно-гнойный
экссудат
(бесструктурные некротические массы,
слизь, фибрин, десквамированный эпителий,
лейкоциты, эритроциты. Часто встречаются
грибы и реже колонии микробов).Зона фибриноидного
некроза.Зона грануляционной
ткани с
большим числом тонкостенных полнокровных
сосудов и клеток, среди которых много
ПЯЛ, эозинофилов. Она появляется через
48-72 часа после повреждения.Зона грубоволокнистой
рубцовой ткани. Она
всегда распространяется в стороны,
далеко за пределы самого язвенного
дефекта.
Признаки обострения язвы:
Экссудативно-некротические
изменения ее дна.Фибриноидные
изменения стенок сосудов, нередко с
тромбами в их просветах.Мукоидное и
фибриноидное набухание рубцовой ткани
в дне язвы.
Заживление язвы
Постепенное
очищение дна язвы от некротических
масс, рассасывание экссудата.Зону некроза
прорастает грануляционная ткань,
постепенно созревая в грубоволокнистую
рубцовую.Регенерация
эпителия, который с краев раны
пролиферирует и «наползает» на дно
язвы. Со временем в дне формируется
полноценная слизистая оболочка.
Подслизистая основа и мышечная оболочка
в области дна не восстанавливается, а
замещается рубцом.
Морфогенез и
патологическая анатомия хронической
язвы 12-перстной кишки
принципиально не отличается от таковой
при хронической язве желудка, за
исключением срока заживления. Хроническая
язва желудка заживает за 8 недель, а
хроническая язва 12-перстной кишки — за
6 недель.
Однако, поскольку
полной регенерации в дне язвы не
происходит, заболевание протекает
длительно и волнообразно, с обострениями
и ремиссиями.
Прогрессирование
язвенного процесса
– расширение и углубление язвенного
дефекта.
Расширение,
два варианта:
Центрифугальный
– за счет разрушения краев язвы.Центрипетальный
– за счет образования эрозий и острых
язв вблизи хронической с последующим
их слиянием.
Глубина увеличивается
за счет некроза в области дна.
Морфологические признаки хронической язвы:
Наличие разрастания
соединительной ткани в краях и
подслизистой основеУтолщение стенок
сосудов с сужением их просветовУтолщение и
деформация нервных стволов с образование
невромРяд структурных
изменений слизистой в целом: форма,
дно, края.
Осложнения язвенной болезни:
Язвенно-деструктивные
пенетрация
перфорация
кровотечения
Воспалительные
перигатрит
перидуоденит
язвенно-рубцовые
стеноз входного
и выходного отверстий желудкадеформация желудка
стеноз и деформация
луковицы двенадцатиперстной кишки
Малигнизация,
однако, сейчас озлокачествление язвы
расценивают не осложнением, а развитием
другого заболевания.Комбинированные
осложнения.
Пенетрация
– проникновение язвы за пределы стенки
желудка или двенадцатиперстной кишки
в соседние органы. Около 5%. Чаще в
поджелудочную железу, малый сальник,
реже в печень.
Перфорация
— при быстром разрушении дна язвы.
Развивается перитонит. Чаще
пилородуоденальные язвы – в 6 раз чаще,
чем желудка.
Кровотечение
— наиболее частое осложнение. Наступает
у 16-37% больных с незажившими язвами. При
пилородуоденальных язвах в два раза
чаще. Чаще, расположенные в задней стенке
луковицы.
Возникает за счет
аррозии стенок сосудов, расположенных
в дне язвы.
У детей течение
язвенной болезни благоприятное.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Язвенная болезнь — хроническое, циклически текущее заболевание. Его основное морфологическое выражение — хроническая рецидивирующая язва желудка или двенадцатиперстной кишки.
Этиология:
Язвенная болезнь развивается при :
· эндокринных заболеваниях (синдром Золлингера-Эллисона, гиперпаратиреоз);
· при острых и хронических нарушениях кровообращения (дисциркуляторно-гипоксические язвы);
· при экзо- и эндогенных интоксикациях (токсические язвы);
· аллергии (аллергические язвы);
· хронических инфекциях (туберкулёзные, сифилитические язвы);
· после операций на желудке и кишечнике (послеоперационные пептические язвы);
· в результате медикаментозного лечения (стероидные язвы);
· а также при критических ситуациях (стрессовые язвы) и др.
Среди многочисленных причин развития хронической язвы в этиологии язвенной болезнинаибольшее значение имеют три основных фактора:
· H. Pylori;
· нестероидные противовоспалительные средства;
· стресс.
Морфологический субстрат язвенной болезни — хроническая рецидивирующая язва. При формировании она проходит стадии эрозии, острой язвы и хронической язвы.
Эрозия — поверхностный дефект, обычно не проникающий за мышечный слой слизистой оболочки. Микроскопически в дне эрозий находят солянокислый гематин и лейкоцитарный инфильтрат.
Острая язва обычно имеет неправильную форму и мягкие на ощупь неровные края. По мере очищения от некротических масс обнажается дно, образованное пучками мышечных волокон стенки желудка, язва приобретает воронкообразную форму с основанием воронки, обращенным к слизистой, а верхушкой — к серозной оболочке. Острые язвы располагаются по малой кривизне в пилорическом и антральном отделах, т.е. по «пищевой дорожке» в местах наибольшего травмирования стенки желудка.
Хроническая язва желудка овальной или округлой формы, разных размеров (от нескольких миллиметров до 3 и редко до 8 см). Она проникает в стенку на различную глубину, доходя иногда до серозной оболочки. Дно язвы может быть гладким и шероховатым, края приподняты, плотные, омозолелые, при этом кардиальный край язвы подрыт, а край, обращенный к привратнику — пологий.
Микроскопически в период ремиссии в дне язвы видна рубцовая ткань. В ней — одиночные сосуды со склерозированными стенками и суженным просветом. На поверхности рубцовая ткань чаще всего покрыта слизистой оболочкой, хотя последняя обычно отсутствует при крупных язвах. В краях язвы — признаки гиперплазии эпителия, характерные для хронического гастрита.
В период обострения в язве выделяются следующие слои:
дно покрыто фибринозно-гнойным экссудатом;
под ним – зона фибриноидного некроза;
глубже этой зоны располагается грануляционная ткань;
в глубине дна язвы – грубоволокнистая рубцовая ткань.
Об обострении язвы говорят не только экссудативно-некротические изменения дна язвы, но и фибриноидные изменения стенок сосудов.
Заживление язвы начинается с постепенного очищения дна язвы от некротических масс и рассасывания экссудата. Зону некроза прорастает грануляционная ткань, она постепенно созревает в грубоволокнистую рубцовую ткань. Одновременно регенерирующий эпителий с краёв язвы начинает «наплывать» на дно. Процесс регенерации эпителия и соединительной ткани должен происходить синхронно.
Морфогенез и патологическая анатомия хронической язвы двенадцатиперстной кишки и желудка сходны, за исключением сроков заживления. Хроническая язва желудка заживает медленнее. Подслизистая основа и мышечная оболочка в области дна язвы не восстанавливаются, а замещаются рубцом. Поскольку полной регенерации в дне язвы желудка не происходит, заболевание протекает хронически, волнообразно, с обострениями и ремиссиями.
Осложнения язвенной болезни. При язвенной болезни желудка и двенадцатиперстной кишки возможны осложнения:
деструктивные (перфорация язвы (прободение), кровотечение, пенетрация – проникновение в подлежащие органы);
воспалительные (гастрит, перигастрит, дуоденит, перидуоденит);
рубцовые (стеноз входного и выходного отверстий желудка, стеноз и деформация луковицы двенадцатиперстной кишки, деформацияжелудка).
Наиболее частые из этих осложнений – кровотечение и перфорация.
Болезни печени: определение гепатоза, гепатита, цирроза. Вирусный гепатит: этиология, патогенез, морфологическая характеристика, осложнения. Основные проявления алкогольного гепатита.
Цирроз печени – хроническое заболевание, сопровождающееся некрозом и дистрофией печеночных клеток, распространенным фиброзом и узловой регенерацией с развитием портальной гипертензии и печёночной недостаточности.
Гепатозы — это группа заболеваний печени, в основе которых лежит нарушение обмена веществ в печёночных клетках (гепатоцитах) и развитие в клетках печени дистрофических изменений. При этом воспалительные явления отсутствуют или слабо выражены.
Гепатиты — воспаление печени разной этиологии.
Вирусные гепатиты являются широко распространенными заболеваниями, часто приводящими к циррозу и раку печени.
В настоящее время известны различные гепатотропные вирусы, (A, B, C, D, E, F, G, TT). Гепатит могут вызвать и другие вирусы: цитомегаловирус, вирус простого герпеса и др.
Вирусные гепатиты имеют острое (до 6 мес.) и хроническое (свыше 6 мес.) течение.
Гепатиты А и Е имеют острое течение. Вирусы гепатитов В, С, F и G вызывают как острый, так и хронический процесс.
Патоморфология острого вирусного гепатита имеет ряд характерных проявлений:
· гидропическая, балонная дистрофия гепатоцитов;
· тельца Каунсильмена, представляющие собой подвергшиеся апоптозу гепатоциты;
· инфильтрация портальных трактов лимфоцитами, макрофагами, немногочисленными лейкоцитами;
· гиперплазия клеток Купфера;
· непостоянный признак – холестаз.
При фульминантной или молниеносной форме болезни в печени возникают массивные некрозы гепатоцитов, что приводит к острой печёночной недостаточности и смерти больного. Если смерть не наступает, формируется постнекротический цирроз печени.
Исходы и осложнения. Острый гепатит может завершиться благополучно и перейти в хроническую форму. Молниеносный гепатит (массивный прогрессирующий некроз печени) приводит к острой печеночной недостаточности, гепаторенальному синдрому, геморрагическому синдрому. В отдаленные периоды развивается постнекротический цирроз.
Хронический гепатит развивается из острого или из стёртых и бессимптомных форм.
Дата добавления: 2015-11-05; просмотров: 1478 | Нарушение авторских прав
Рекомендуемый контект:
Похожая информация:
- XI. Болезни органов пищеварения
- А сделать это можно только вырвавшись из плена позиции «отказа»; нужно признать, наконец, что причина твоей болезни кроется в тебе самой!
- А сделать это можно только вырвавшись из плена позиции «отказа»; нужно признать, наконец, что причина твоей болезни кроется в тебе самой!
- А) для выделения возбудителя болезни
- Академическая история болезни
- Алиментарные болезни и дефицит витаминов
- Астении. Классификации, этиология, патогенез, распространенность, клинические проявления
- Бактериальные болезни кожи
- Билет 12. Текст как основа речевой деятельности. Определение, признаки и категории текста
- Биологическая обусловленность здоровья. Хромосомные и генные наследственные болезни
- Бихевиоризм получает определение, 1919-1930
- БОЛЕЗНИ ВТОРОГО И ТРЕТЬЕГО УРОВНЕЙ
Поиск на сайте:
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Блашенцева С.А.
1, 2
Супильников А.А.
1, 2
Ильина Е.А.
1, 2
1 ЧУОО ВО «Медицинский университет «РЕАВИЗ»
2 ГБУЗ СОКБ им. В.Д. Середавина
В статье «Морфологические аспекты диагностики язвенной болезни желудка и ДПК у больных хирургического профиля» (С.А. Блашенцева, А.А. Супильников, Е.А. Ильина) представлены результаты исследований морфологической структуры слизистой желудка у пациентов с язвенной болезнью желудка и ДПК. Авторами статьи подробно обсуждается характер макроскопических изменений язвенного дефекта в различных стадиях заболевания, в том числе и при рубцевании (стадия белого рубца, стадия красного рубца). Отдельно обсуждаются особенности морфологических изменений при язве ДПК и при язве желудка. Приведены результаты собственных гистологических исследований, выполненных больным, в том числе с учетом изменений числа лимфоцитов, плазматических клеток в эпителиальном пласте и собственной пластинке слизистой в стадии обострения и ремиссии. Морфологические изменения слизистой желудка при язвенной болезни ДПК обсуждаются как результат реакции на воспаление в луковице ДПК. Авторами также проанализированы факторы риска развития язвенной болезни.
язвенная болезнь желудка и ДПК
морфологическая структура слизистой желудка
клеточный состав инфильтрата
факторы риска развития язвенной болезни
1. Аруин Л.И., Григорьев П.Я., Исаков В.А., Яковенко Э.П. Хронический гастрит // Амстердам. – 1993. – 362 с.
2. Аруин Л.И., Капуллер Л.Л., Исаков В.А. Морфологическая диагностика болезней желудка и кишечник. – М.: Триада-Х, 1998. – 496 с.
3. Назаров В.Е., Солдатов А.И., Лобач С.М., Гончарик С.Б., Солоницын Е.Г. Эндоскопия пищеварительного тракта. – М.: Изд-во «Триада-фарм», 2002. – 176 с.
4. Ивашкин В.Т. Шептулин А.А. Болезни пищевода и желудка. – М., 2002.
5. Ивашкин В.Т., Комаров Ф.И., Рапопорт С.И. Краткое руководство по гастроэнтерологии. – М.: ООО Издательский дом М-Вести, 2001.
6. Ивашкин В.Т., Шептулин А.А., Баранская Е.К. Рекомендации по диагностике и лечению язвенной болезни. – М., 2002. – 30 c.
7. Минушкин О.Н. Язвенная болезнь. – М., 1995. – 220 c.
8. Пиманов С.И. Эзофагит, гастрит, язвенная болезнь. – Н. Новгород, 2000.
9. Циммерман Я.С. Современные проблемы этиологии язвенной болезни // Клин. Мед. – 1993. – № 1. – С. 6–11.
10. Шаповальянц С.Г., Чернякевич С.А., Михалев И.А., Бабкова И.В., Сторожук Г.Н., Маят Е.К., Чернякевич П.Л. Эффективность рабепразола при парентеральном введении у больных с острыми язвенными гастродуоденальными кровотечениями с высоким риском рецидива после эндоскопического гемостаза // РЖГГК. – 2014. – № 3.
11. Shahrokhi N, Keshavarzi Z, Khaksari M. Ulcer healing activity of Mumijo aqueous extract against acetic acid induced gastric ulcer in rats // J Pharm Bioallied Sci. – 2015. – Jan-Mar; 7(1). – Р. 56–9.
12. Tsukanov VV, Shtygasheva OV, Vasyutin AV, Amelchugova OS, Butorin NN, Ageeva ES. Parameters of Proliferation and Apoptosis of Epithelial Cells in the Gastric Mucosa in Indigenous and Non-Indigenous Residents of Khakassia with Helicobacter pylori Positive Duodenal Ulcer Disease // Bull Exp Biol Med. – 2015. – Feb 26.
В настоящее время эндоскопическое исследование желудочно-кишечного тракта у больных с язвенной болезнью желудка и ДПК, как правило, дополняется взятием биопсии с последующим морфологическим исследованием ткани, поскольку при наличии любого язвенного или инфильтративного поражения необходима гистологическая и цитологическая верификация эндоскопических данных.
Язва представляет собой дефект тканей стенки желудка или ДПК с перифокальными изменениями воспалительного или дегенеративного характера. В 85,3 % случаев язвы желудка являются одиночными и в 14,7 % – множественными. В ДПК одиночные язвы встречаются в 94,5 %. В 2,9 % случаев отмечается сочетание язвы желудка и ДПК.
Цель исследования – изучение особенностей морфологической структуры слизистой желудка у пациентов с язвенной болезнью желудка и ДПК в стадии обострения и ремиссии заболевания.
Материалы и методы исследования
На основании эндоскопического определения локализации язвенного дефекта, данных анамнеза, учета клинических проявлений заболевания все больные (пациенты отделения хирургии) были разделены на четыре группы. Первую группу составили 64 больных с ЯБ ДПК; вторую группу – 33 пациента с ЯБ желудка; в третьей группе было 13 больных с сочетанием ЯБ желудка и ДПК. К четвертой группе нами были отнесены пациенты с осложненным течением заболевания – 26 человек (в анамнезе у этой категории больных имеются ссылки на осложненное течение ЯБ – перфорации, кровотечения). Все группы были сопоставимы по возрасту, факторам риска, сопутствующей патологии и характеру течения заболевания.
Больным выполняли эндоскопическое исследование верхних отделов желудочно-кишечного тракта, которое дополняли взятием материала для гистологического анализа, в том числе для изучения клеточного состава инфильтрата в стадию обострения и ремиссии.
Брали не менее 5 биоптатов: по два из антрального и фундального отделов и один из области угла желудка.
Результаты исследования и их обсуждение
В результате исследования установлено, что характер микроскопических изменений язвы зависит от стадии заболевания. При обострении дно язвы состоит из четырех слоев. Первый, самый верхний слой представлен бесструктурными некротическими массами, слизью, фибрином, десквамированными эпителиальными клетками, лейкоцитами и эритроцитами. Второй слой – зона фибриноидного некроза. Толщина его прерывиста и составляет 1–1,5 мм. При быстро прогрессирующем процессе альтерации слой фибриноидного некроза резко утолщен, так как образование этого слоя связано с пропитыванием коллагеновых волокон фибриногеном плазмы, а выраженность экссудации зависит от интенсивности и длительности обострения. Третий слой дна язвы определяется не всегда. Он представлен грануляционной тканью и большим числом сосудов. Здесь отмечается выраженная в различной степени плазмолимфоцитарная инфильтрация и склероз. При прогрессировании альтерации этот слой подвергается фибриноидному некрозу, а при заживлении язвы – рубцеванию. Четвертый слой представлен соединительной тканью различной степени зрелости, которая распространяется далеко за пределы макроскопически определяемого края язвенного дефекта. Значительным изменениям подвергаются кровеносные сосуды (чаще артерии), расположенные в области язвы. Отмечается воспалительная инфильтрация и фибриноидный некроз стенок, тромбоз.
Морфологические изменения могут быть различными в зависимости от стадии развития язвенного процесса. При прогрессировании язвы дефект увеличивается в размерах в ширину и в глубину. Это увеличение размеров происходит за счёт разрушения краев язвы. Кроме того, в окружности язвы могут образовываться новые острые язвы и эрозии, которые, сливаясь, могут увеличивать размеры первичного язвенного дефекта. Процесс заживления язвы начинается с отторжения некротических масс дна язвы. Вслед за этим начинается процесс эпителизации. Активный рост эпителия с проникновением его под слой некротизированных тканей способствует более быстрому и окончательному отторжению некроза. Постепенно при заживлении язвы эпителий становится более высоким, клетки его начинают продуцировать слизь. В дальнейшем начинают формироваться желудочные ямки, а затем и железы. В отличие от нормального строения слизистой оболочки они имеют более примитивное строение.
Регенерировать могут и элементы мышечной пластинки слизистой оболочки. При этом образуются крупные гладкомышечные клетки, формирующие неравномерные утолщения. В регенерировавших участках отсутствуют эластические волокна, что даже при полном восстановлении слизистой оболочки маркирует зону имевшегося ранее изъязвления. Грануляционная ткань замещается волоконной соединительной тканью, и рубец становится белесоватым (стадия белого рубца), признаки воспаления в биопсийном материале отсутствуют. Мышечная оболочка стенки желудка или ДПК в области язвы не восстанавливается. Она замещается фиброзной тканью, в которой можно обнаружить отдельные мышечные клетки.
Слизистая оболочка регенерирует без образования рубца. Макроскопически вначале сформированный рубец характеризуется образованием на месте язвы участка покрытого палисадообразным эпителием с выраженной гиперплазией капилляров (стадия красного рубца). В этой стадии наблюдается появление в регенерировавшей слизистой оболочке незрелых псевдопилорических желез. В дальнейшем новообразованная слизистая оболочка приобретает более бледную окраску за счёт уменьшения количества капилляров и их запустения (стадия белого рубца).
При язве ДПК слизистая оболочка желудка отличается гиперплазированными желудочными железами с увеличением числа главных и париетальных клеток. Наряду с увеличением их числа происходит ускоренная дифференциация этих клеток. При дуоденальных язвах отмечается также гиперплазия клеток, продуцирующих гастрин. У больных с язвами ДПК в области дна желудка, как правило, наблюдаются морфологические признаки хронического гастрита.
При локализации язвы в желудке в зоне язвенного дефекта и в антральном отделе обнаруживается лимфоидно-клеточная инфильтрация собственной пластинки. Увеличено число клеток, продуцирующих иммуноглобулины, преимущественно класса G. Эти изменения являются свидетельством активации иммунной системы, связанной с антигенными свойствами продуктов распада тканей в зоне некроза, вирусов и микроорганизмов и образованием аутоантител. Морфологические изменения при гастродуоденальных язвах лежат в основе развития осложнений. Эти осложнения могут быть связаны с процессами деструкции тканей и носить язвенно-дегенеративный характер: пенетрация, перфорация, кровотечение. С сопутствующим воспалением связаны перигастрит, перидуоденит.
Результаты собственных исследований показали, что наиболее выраженные изменения в клеточном составе инфильтрата слизистой желудка по сравнению с данными контрольной группы отмечаются при язвенной болезни ДПК и сочетанной локализации язвенных дефектов в желудке и ДПК. Обострение язвенной болезни приводит к значительному увеличению числа клеток в инфильтрате слизистой.
Во всех группах наблюдения были установлены достоверные отличия с высоким уровнем значимости (p < 0,01) по степени лимфоцитарной инфильтрации. У больных второй, третьей и четвертой групп установлены отличия по числу нейтрофилов. У больных второй и четвертой групп, по сравнению с первой группой, были установлены отличия по количеству межэпителиальных лимфоцитов (МЭЛ). И, наконец, третья группа имела отличия от первой и второй по содержанию плазмоцитов. Полученные данные позволяют говорить о том, что язвенная болезнь с локализацией в ДПК и сочетанные поражения желудка и ДПК характеризуются наиболее активным участием клеток в воспалительной реакции. Характер изменения клеточного состава в стадии ремиссии практически не отличим от картины воспалительной инфильтрации, характеризующей обострение ЯБ. Увеличение числа МЭЛ в клеточном инфильтрате слизистой антрального отдела желудка до уровня, соответствующего их нормальному содержанию в слизистой ДПК, позволяет говорить о том, что при данных формах язвенной болезни регенераторные процессы протекают наиболее активно.
В целом наибольшие патоморфологические изменения слизистой антрального отдела желудка у всех больных ЯБ были представлены выраженным активным воспалением, нарушением микроциркуляции и дисбалансом пролиферативно-регенераторных процессов.
Анализ изменений эпителиального пласта слизистой антрального отдела желудка позволил выделить четыре преобладающих признака: наличие массивной воспалительной инфильтрации (нейтрофильной и лимфоплазмоцитарной), повреждение апикальных частей эпителиоцитов, выраженная пролиферация эпителия и наличие внутриэпителиальных эрозий в 15,5 % случаев. Кроме этого, для биоптатов при язве ДПК было характерно изменение высоты покровно-ямочного эпителия и появление очагов кишечной метаплазии.
Учитывая то, что процессы воспаления в слизистой оболочке желудка при язвенной болезни в зависимости от стадии (обострение и ремиссия) различаются по характеру изменений покровно-ямочного эпителия, отдельно исследовали состояние покровно-ямочного эпителия и собственной пластинки слизистой при обострении и ремиссии.
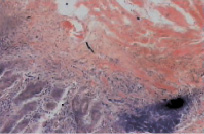
Рис. 1. Микропрепарат слизистой оболочки антрального отдела желудка. (ЯБ ДПК, обострение). Окраска гематоксилин-эозин, увеличение×600. Выражена атрофия желез, отек собственной пластинки, полнокровие. Умеренная лимфоидная инфильтрация. На границе с мышечной пластинкой лимфоидный фолликул (собственные исследования)
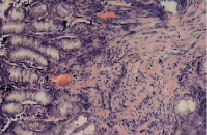
Рис. 2. Микропрепарат слизистой оболочки антрального отдела желудка (ЯБ ДПК, обострение). Окраска гематоксилин-эозин, увеличение×600. Атрофия желез, фиброзирование и инфильтрация собственной пластинки слизистой лимфоцитами, эозинофилами, плазмоцитами (собственные исследования)
При обострении язвенной болезни наибольшие изменения покровно-ямочного эпителия касаются воспалительной инфильтрации, повреждения апикальных мембран, внутрислизистого эрозирования и пролиферации клеток. Выраженность этих процессов значительно снижается при ремиссии, однако даже по достижении ремиссии в микропрепаратах нами отмечались наличие воспалительной инфильтрации и активно протекающие пролиферативные процессы. Изменения в собственной пластинке при обострении проявлялись не только в виде отека и инфильтрации, но и в виде микроциркуляторных нарушений, истончения и появления рубцовых изменений (рис. 1, 2, 3, 4). Эти же признаки, хотя и менее выраженные, регистрировали при ремиссии.

Рис. 3. Микропрепарат слизистой оболочки антрального отдела желудка. (ЯБ ДПК, обострение). Окраска гематоксилин-эозин, увеличение×600. Выражен отек собственной пластинки, полнокровие, лимфоплазмоцитарная инфильтрация. В центре собственной пластинки слизистой крупный лимфоидный фолликул со светлым центром размножения (собственные исследования)
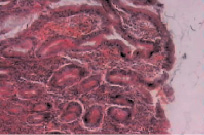
Рис. 4. Микропрепарат слизистой оболочки антрального отдела желудка (ЯБ ДПК, обострение). Окраска пикрофуксин, увеличение×600. Выражен отек и полнокровие слизистой оболочки, полнокровие. Инфильтрация собственной пластинки лимфоцитами, плазмоцитами, эозинофилами. Дистрофия эпителия желез, расширение полей (собственные исследования)
Анализ морфологических параметров при различных формах язвенной болезни показал, что наиболее значимыми, играющими ведущую роль при обострении заболевания, являются МЭЛ и плазмоциты (рис. 5, 6). Статистический анализ межгрупповых различий позволил установить, что в группе с дуоденальной локализацией язвы количество МЭЛ зависело от стадии заболевания и степени болевого синдрома (p = 0,03), а уровень лимфоплазмоцитарной инфильтрации зависел от стадии и наличия медикаментозного фона (p = 0,04). При язве желудка эти факторы оказывали влияние только на инфильтрацию МЭЛ и количество плазмоцитов (p = 0,04). Уровень лимфоцитарной инфильтрации собственной пластинки слизистой желудка при этом не был статистически значимым.
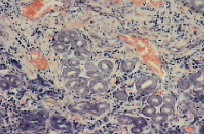
Рис. 5. Микропрепарат слизистой оболочки антрального отдела желудка (ЯБ желудка, обострение). Окраска гематоксилин-эозин, увеличение×600. Атрофия желез, фиброзирование собственной пластинки слизистой. Инфильтрация лимфоцитами, эозинофилами, плазматическими клетками (собственные исследования)
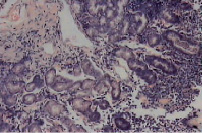
Рис. 6. Микропрепарат слизистой оболочки антрального отдела желудка (ЯБ желудка, ремиссия). Окраска гематоксилин-эозин, увеличение×600. Выражен отек собственной пластинки, полнокровие, лимфоплазмоцитарная инфильтрация. Покровно-ямочный эпителий с гиперхромными ядрами. Дистрофия эпителия желез (собственные исследования)
Собственные исследования, выполненные у пациентов хирургического профиля с язвенной болезнью желудка и ДПК, показали, что наиболее значимыми факторами риска язвообразования являются сопутствующие гастродуоденальные заболевания, частые стрессы, наличие профессиональных вредностей, поздняя диагностика. Картина хронического гастрита с нейтрофильной и лимфоплазмоцитарной инфильтрацией слизистой оболочки антрального отдела желудка, выявляемая в стадию ремиссии, в равной степени может являться как реакцией на инфицирование HP, так и быть «дистантным» отражением эрозивно-язвенных процессов в любом отделе желудка или ДПК. Клеточный состав инфильтрата слизистой оболочки антрального отдела желудка характеризуется увеличением числа клеток преимущественно за счет МЭЛ, лимфоцитов и плазмоцитов. При ЯБ ДПК в равной мере выражены процессы как местного неспецифического воспаления, так и иммунный ответ. При язве желудка, сочетанных поражениях желудка и ДПК и осложненном течении заболевания преобладает иммунный ответ.
Рецензенты:
Марков И.И., д.м.н., профессор, кафедра морфологии и патологии, ЧУОО ВО «Медицинский университет «Реавиз», г. Самара;
Калмин О.В., д.м.н., профессор, ФГБОУ ВПО «Пензенский государственный университет», г. Пенза.
Библиографическая ссылка
Блашенцева С.А., Супильников А.А., Ильина Е.А. МОРФОЛОГИЧЕСКИЕ АСПЕКТЫ ДИАГНОСТИКИ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА И ДПК У БОЛЬНЫХ ХИРУРГИЧЕСКОГО ПРОФИЛЯ // Фундаментальные исследования. – 2015. – № 1-8. – С. 1534-1538;
URL: https://fundamental-research.ru/ru/article/view?id=38242 (дата обращения: 21.01.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник


