Холецистит и язва желудка
Лечебная диета при гастрите и холецистите позволит перевести эти заболевания в состояние ремиссии с минимальными клиническими проявлениями. Она включает употребление пищи дробными порциями, ограничение количества соли и отказ от жаренной и острой пищи. Приготовление еды на пару, в отварном или жидком виде поможет устранить все симптомы патологии.
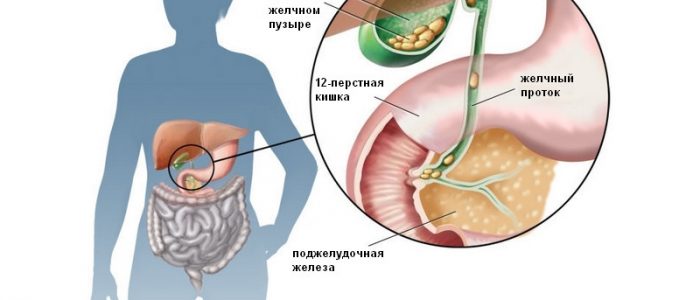
Эффективное лечение воспалительных заболеваний желудочно-кишечного тракта без правильного питания невозможно.
Причины и проявления гастрита
Эта патология представляет собой воспаление слизистой оболочки желудка и провоцирует нарушение функциональной активности органа с развитием таких симптомов:
- чувство тяжести после еды;
- изжога или отрыжка кислым содержимым;
- тошнота с последующей рвотой;
- нарушение процесса пищеварения и как результат понос или запор;
- метеоризм, вздутие и колики;
- боли при пустом желудке перед едой давящего и ноющего характера;
- неприятный запах изо рта.
 Болезни ЖКТ имеют генетическую предрасположенность.
Болезни ЖКТ имеют генетическую предрасположенность.
Развитие гастрита связано с воздействием на организм человека таких факторов:
- наличие бактерии Хеликобактер пилори;
- нерациональное питание, употребление вредной пищи;
- частые стрессы, что провоцируют чрезмерное выделение соляной кислоты;
- аутоиммунный процесс;
- отягощенная наследственность;
- нарушение моторики и медленная эвакуация содержимого из желудка.
Вернуться к оглавлению
Почему возникает и как проявляется холецистит?
Воспалительный процесс в желчном пузыре называется холециститом. Причиной его развития чаще всего является желчнокаменная болезнь. Она препятствует нормальному желчеоттоку и провоцирует патологические процессы. Причиной недуга может быть инфицирование, которое происходит при проникновении в орган бактерии из двенадцатиперстной кишки. Инфекционный агент может попадать в желчный пузырь и по кровеносным и лимфатическим путям.
 Вредная пища и отсутствие рациона ускоряет процесс развития болезни.
Вредная пища и отсутствие рациона ускоряет процесс развития болезни.
Среди возможных причин развития холецистита выделяют такие факторы:
- образование конкрементов, что нарушают нормальный ток желчи;
- гормональный сбой при приеме медикаментозных препаратов;
- пищевая аллергическая реакция;
- аутоиммунная патология;
- воздействие лекарственных препаратов;
- неправильное питание;
- значительное и резкое похудение.
Воспаление желчного пузыря представляет собой хронический и медленно прогрессирующий процесс. В период ремиссии происходит утихание всех симптомов, а при обострении холецистита пациенты жалуются на болезненность в правом подреберье, которая может распространяться на другие анатомические зоны. У больных возникает диспепсия, проявляющаяся вздутием живота и расстройством стула. Кроме этого, появляется значительная интоксикация в виде потери аппетита, слабости и повышения температуры тела. Больного также беспокоят головные боли и избыточная потливость.
Начинать лечить воспалительные заболевания ЖКТ необходимо с нормализации рациона.
Вернуться к оглавлению
Где связь?
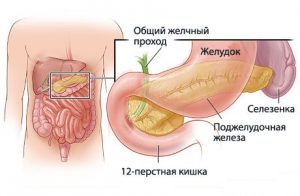 Агрессивная желчная среда вызывает острое воспаление слизистой.
Агрессивная желчная среда вызывает острое воспаление слизистой.
Оба эти заболевания развиваются в связи с нарушением диеты и неправильным питанием. Поэтому часто наблюдается сочетание гастрита и холецистита. Проблемы с пищеварением, обусловленные изменением переваривания пищи, что возникают при поражении слизистой желудка нарушают нормальную работу желчного пузыря. В результате нарушается процесс накопления и выведения желчи, происходит недостаточное переваривание пищевых частиц. Однако, может наблюдаться и обратная связь, при которой обострение хронического холецистита вызывает развитие гастрита у пациента. Это спровоцировано желчным рефлюксом, когда происходит заброс содержимого пузыря в желудок. Данные ферменты оказывают раздражающее действие и разъедают слизистую, провоцируя ее хроническое воспаление.
Вернуться к оглавлению
Диагностика
Определить гастрит и холецистит можно по наличию у больного характерных симптомов заболевания. Обнаружить патологию позволяет фиброгастродуоденоскопия, при которой заметны воспалительные процессы слизистой желудка. Патологии желчного пузыря выявляются при помощи ультразвуковой диагностики. Больным также необходимо делать общий анализ крови и мочи, которые определяют наличие воспалительного процесса. Важно провести магнитно-резонансную томографию, что позволит точно визуализировать патологические изменения пищеварительного тракта.
Вернуться к оглавлению
Совместное лечение
 Коррекция рациона питания – важное условие лечения.
Коррекция рациона питания – важное условие лечения.
Основу терапии гастрита и холецистита составляет правильное питание и поддержание диеты в период обострения воспалительных проявлений и в стадии ремиссии. Важно наладить нормальную моторику желудочно-кишечного тракта. Это позволит избежать заброса желчи и предупредит застой пищи в желудке. Необходимо избавиться от стрессов и вести здоровый образ жизни, что поможет устранить проблемы с пищеварением.
Вернуться к оглавлению
Лекарства
Избавиться от симптомов гастрита и холецистита помогут средства, нормализующие моторику желудочно-кишечного тракта. К ним относятся препараты «Мотилиум», «Итомед» и «Резолор». Для защиты слизистой желудка от негативного воздействия желчных ферментов и соляной кислоты используются антациды и ингибиторы протонной помпы. От застоя желчи помогут избавиться желчегонные средства и спазмолитики. Применяют «Дротаверин», «Но-шпа», «Хофитол».
Лекарства применяются на протяжении длительного времени.
Вернуться к оглавлению
Лечебная диета
Меню больного с гастритом и холециститом должно включать диетические продукты питания, которые не раздражают слизистую оболочку желудка, способствуют достаточному выделению и оттоку желчи. Важно употреблять еду дробно и небольшими порциями. За счет этого удается избежать переедания и человек не будет чувствовать голода. Важно питаться в одно и то же время. Еда должна быть преимущественно жидкой или в варенном и запеченном виде. Необходимо избегать жаренной, маринованной и острой пищи, а также ограничить прием соли. На протяжении дня рекомендуется выпивать не меньше 1,5—2 литра воды, что позволит вывести все токсины из организма естественным путем.
Источник
Ольга Романова
Поможем пищеварению травами! Фитотерапия и другие методы при холецистите, гастрите, язве желудка, изжоге
Предисловие
Наша пищеварительная система – это сложнейшая химическая лаборатория, где постоянно идут всевозможные процессы по переработке пищи, усвоению питательных веществ и выводу отходов. Когда человек здоров, эти механизмы работают бесперебойно, как часы. Но если в результате ряда причин организм перестает справляться с возложенными на него задачами, начинают выходить из строя отдельные элементы этой системы.
Речь в этой книге пойдет о таких распространенных заболеваниях нашего времени, как холецистит, гастрит и язва желудка.
Если у вас скверное самочувствие, ощущение горечи во рту, боль в правом подреберье после того, как съели жирное жареное мясо, сало, бутерброд, щедро намазанный сливочным маслом, это у вас, вероятно, первые признаки холецистита (воспаления желчного пузыря). Чаще всего это удел полных женщин, что напрямую связано с перееданием. Хотя причин может быть несколько: наследственность, инфекции, эмоциональный стресс, неправильное питание, недостаточная двигательная активность. Проявление болезни зависит от двигательных нарушений (дискинезий) желчного пузыря. Если тонус и моторика понижены, то беспокоят ноющая боль, чувство тяжести и распирания в правом подреберье, а острые и приступообразные ощущения говорят о повышении тонуса. Воспаления и дискинезия желчевыводящих путей способствуют развитию желчнокаменной болезни.
Правильный диагноз, разумеется, поставит врач. Соблюдение диеты, двигательная активность, профилактические курсы фитотерапии и другие методы народной медицины позволят вам «мирно сосуществовать» с холециститом и избежать неприятных сюрпризов. О том, как пользоваться этими методами, и расскажет вам эта книга.
Трудно переоценить значение здорового питания при гастрите и язве желудка. Соблюдение правильной диеты способно навсегда избавить вас от неприятных симптомов, сопровождающих эти заболевания. А если дополнительно применить некоторые другие виды вспомогательных терапий, то исцеление будет обеспечено в полном объеме.
Все рекомендации, которые вы найдете на страницах книги, несомненно, будут весьма полезны и с их помощью вам будет легче восстановить свое здоровье и навсегда распрощаться с надоевшими хворями!
Холецистит
Причины холецистита
Прежде чем перейти к лечебным рекомендациям, давайте вспомним, какие бывают разновидности холецистита. Болезнь может развиваться бурно и быстро – острый холецистит, или медленно и вяло– хронический. Бывает и так, что острая форма со временем переходит в хроническую. Подмечено, что холецистит чаще всего возникает у женщин старше 40 лет.
Просто так воспаление не возникает. Для развития заболевания нужно, чтобы на желчный пузырь подействовали какие-нибудь неблагоприятные факторы. В большинстве случаев холецистит возникает на фоне желчнокаменной болезни. Камни в желчном пузыре приводят к повреждению его собственной стенки или же к затруднению оттока желчи.
Более чем у 60 % больных холециститом в желчи находят инфекцию, например, кишечную палочку, стрептококки, сальмонеллы и др. В желчный пузырь болезнетворные микроорганизмы могут попадать с током крови или лимфы, а также пробираться из двенадцатиперстной кишки. Кроме того, холецистит могут вызвать более крупные паразиты: глисты (острицы или аскариды), кошачья двуустка и дизентерийная амеба.
К холециститу также может приводить затекание ферментов поджелудочной железы в желчный пузырь. Зачастую такая ситуация является спутником воспаления поджелудочной железы (панкреатита).
И наконец, послужить толчком к развитию воспаления желчного пузыря может:
• его врожденная деформация;
• дискинезия желчных путей;
• травмы желчного пузыря;
• опухоли в брюшной полости;
• нарушение обмена веществ (сахарный диабет, атеросклероз);
• нарушение режима питания (большие перерывы между приемами пищи, еда всухомятку);
• запоры, малоподвижный образ жизни и беременность;
• аллергические реакции;
• возрастное нарушение кровоснабжения желчного пузыря.
Как возникает холецистит и каковы его признаки
В желчном пузыре в результате повреждения его стенки и (или) нарушения оттока желчи начинается воспалительный процесс. Он идет изнутри, но постепенно распространяется на всю толщу стенки желчного пузыря. Так возникает острый холецистит. Со временем (через месяцы и годы) стенки пузыря утолщаются, становятся менее подвижными. Отток желчи нарушается, в нем могут сформироваться новые камни. Острый холецистит переходит в хроническую форму.
Для острого холецистита характерны:
• боли в правом подреберье, которые могут отдавать в правую руку, в правую половину груди и шеи;
• чувство горечи во рту, тошнота и рвота;
• желтуха (наблюдается не всегда);
• возможно повышение температуры тела.
При хроническом холецистите периодически возникают:
• чувство дискомфорта или даже боли в правом подреберье;
• вздутие живота;
• тошнота, рвота;
• нарушение переваривания жирной пищи (поносы после еды).
Обострение хронического холецистита чаще всего случается через 2–4 часа после того, как человек поел чего-нибудь жирного, копченого, жареного. Также приступ могут спровоцировать тряска (например, езда в трамвае или на велосипеде), переохлаждение, стрессы и длительные физические нагрузки.
Диагностика холецистита
Если возникли проблемы с желчным пузырем, ни в коем случае не откладывайте визит к гастроэнтерологу. Помните, что при остром холецистите через 3–4 суток с момента начала заболевания может развиться такое смертельно опасное осложнение, как перитонит – воспаление брюшины.
При подозрении на острый холецистит до прихода врача пациенту нельзя класть на живот горячую грелку, промывать желудок и принимать слабительное. Больному необходим постельный режим и лед на область желчного пузыря.
Чтобы установить диагноз, врач должен внимательно выслушать жалобы пациента, произвести осмотр и при необходимости назначить дополнительные исследования.
Будет проведен общий и биохимический анализ крови, УЗИ органов брюшной полости, в первую очередь желчного пузыря и желчевыводящих путей.
Если процесс находится не в стадии обострения, может понадобиться рентгенологическое обследование желчных путей (холангиография) и желчного пузыря (холецистография). Контрастное вещество вводят в организм внутривенно или непосредственно в желчные протоки. Когда контраст вводят в место впадения протока желчного пузыря в двенадцатиперстную кишку при помощи специального прибора– эндоскопа, метод называется ретроградной панкреатодуоденохолецистографией (РПХГ). В целом эта процедура похожа на гастроскопию (ЭГДС).
Лечение холецистита
Лечение острого холецистита проводится в хирургическом стационаре. Первые несколько часов больной лежит под «капельницей». Ему назначают спазмолитические препараты (но-шпа) и антибиотики. Если проявления болезни стихают, пациента готовят к плановой полостной или лапароскопической операции по удалению желчного пузыря (холецистэктомии).
Если приступ холецистита не прекращается, операцию придется делать срочно. Хирурги проведут холецистэктомию, а если это невозможно из-за дополнительных заболеваний или преклонного возраста пациента, сделают холецистотомию (через кожу в желчный пузырь введут полую трубочку, по которой желчь будет выводиться наружу). Такая процедура поможет снять воспалительный процесс в желчном пузыре.
Лечение хронического холецистита включает:
1. Диету. Из питания исключаются копчености, острые и жареные блюда, консервы, колбасные изделия, острый сыр, какао, шоколад, алкоголь. Полезны молочные, вегетарианские и фруктовые супы, из вторых блюд – отварные овощи, каши, пудинги, отварные рыба и мясо. Из напитков разрешают чай, компот, кисель, соки, молоко и кисломолочные продукты, минеральные воды.
Источник
Заболевания органов пищеварения всегда требуют соблюдения диеты. Только так можно обеспечить хорошее самочувствие и снизить частоту обострений хронических гастритов, холециститов и панкреатитов.
В зависимости от патогенеза каждого из заболеваний, диеты при гастритах имеют свои особенности, при холецистите и панкреатите — совершенно другие.
Сегодня мы поможем вам понять основные принципы, лежащие в правилах питания при наиболее распространенных гастроэнтерологических заболеваний – гастрита, панкреатита, холецистита и язвы желудка?
Вам будет интересно: 10 признаков, что у вас гастрит или язва
Основы диеты при гастрите
Хронический гастрит — это хроническое воспаление слизистой оболочки желудка. Основная задача диеты при хроничесском гастрите снизить или убрать из рациона вовсе продукты, стимудирующие выделение желудочного сока и повышающие его кислотность. А также добавить в рацион побольше «обволакивающих» блюд, которые помогут смягчать агрессивное действие соляной кислоты и защитить стенки желудка от ее повреждающего действия.
При гастрите пациентам категорически нельзя употреблять:
- спиртное и газированные напитки
- жирные, острые, копченые, жареные блюда
- свежую выпечку
- крепкий чай и кофе
- свежие овощи и фрукты, богатые клетчаткой, а также сухие хлебцы, из необработанного зерна, способные механически повреждать стенки желудка.
- также при повышенной кислотности желудка противопоказаны кисломолочные продукты и кислые овощи и фрукты (помидоры, лимоны и т.д.).
Еще одна важная особенность диеты при гастрите – температурный режим. Употребляемые отдельные продукты или блюда должны быть теплыми, приятной средней температуры. Не горячие, но и не холодные!Очень холодные или обжигающе горячие блюда и напитки негативно влияют на состояние слизистой оболочки желудка и способны усугубить состояние и спровоцировать рецидив.
Вам будет интересно: Решаться ли на операцию при холецистите?
Диета при холецистите
Желчный пузырь — своего рода «резервуар», в котором собирается желчь. Основная роль желчи в пищеварении:
- активировать ферменты, необходимые для переванивания белков (например, трипсин)
- нейтрализовать агрессивные ферменты желудочного сока (пепсин), чтобы они не повреждали слизистые кишечника дальнейшем прохождении пищи по пищеварительному тракту
- эмульгирование жиров — т.е. приведение молекул жира в такое состояние, которое может усваиваться организмом
- стимулирование нормальной перестальтики.
При хроническом холецистите (хроническое воспаление желчного пузыря) все эти функции в разной степени нарушены. Соответственно, главные принципы диеты при холецистите:
- не стимулировать выделение желчи с помощью продуктов, богатых жирами, а также острых и/или жареных блюд. Проще говоря — придется отказаться от острой и жирной пищи.
- Питаться «по часам». Наш организм привык работать по определенном урасписанию. Так ему гораздо комфортнее, в том числе — и выделять пищеварительные соки. При холецистите процесс образования желчи или ее отток нарушены.
Поэтому очень важно питаться дробно, не менее 5 раз в день, небольшими порциями и примерно в одно и то же время.
Таким образом, необходимая порция желчи будет выделяться именно в то время, когда она нужна. В противном случае, вас могут беспокоить «голодные боли», тошнота по утрам и при больших перерывах между приемами пищи.
- желчь необходима для активации ферментов, расщепляющих белки. Следовательно — от пищи, содержащей трудноусваиваемые белки (например, бобы, фасоль) придется отказаться.
Также запрещен алкоголь, крепкие чай и кофе, которые активно стимулируют выделение пищеварительных соков. При нарушении работы желчного пузыря это совершенно не нужно.
Чтобы обеспечить организм достаточным количеством жиров, стоит остановиться на легкоусвояемых растительных вместо тугоплавких животных. Также стоит вести в рацион максимум овощей и фруктов, в частности, капусту, томаты, цветную капусту, морковь, яблоки и виноград, которые стимулируют секрецию желчи.
Вам будет интересно: Гастрит или язва: как их отличить?
Принципы диеты при язве желудка
Пациентам с диагнозом «язва желудка», то есть, при нарушении целостности слизистой оболочки желудка, необходимо еще более внимательно относиться к своему рациону и режиму питания. Так, им категорически стоит отказаться от пряных, острых, соленых и кислых блюд, продуктов, содержащих консерванты и красители, копченостей и жаренных продуктов. Кроме того, стоит избегать продуктов, которые провоцируют газообразование — свежей выпечки, капусты, редиса, консервов и квашеных овощей. Также в список табу входят газировка, спиртное и крепкий кофе.
Как и в двух предыдущих случаях, при язве желудка стоит питаться дробно (часто и понемногу), чтобы не провоцировать нарушения пищеварения, и следить за температурным режимом продуктов – опять же, они должны быть теплыми, а не холодными или горячими. Кроме того, ежедневно стоит употреблять молочные или свежие кисломолочные продукты – они обволакивают стенки желудка и снижают агрессивное воздействие желудочного сока на язвенные образования.
Вам будет интересно: Острый панкреатит и застолье: как веселье ведет к больничной койке
Диета при панкреатите
Панкреатит – нарушение работы поджелудочной железы – требует от диеты максимального уменьшения нагрузки на органы пищеварения. Поэтому из рациона стоит исключить все сложноусвояемые продукты (жирные сорта мяса, рыбы и молочных продуктов), а также сырые овощи и фрукты. Нельзя при панкреатите употреблять алкоголь, крепкий чай и кофе, газированные напитки, острые и соленые блюда, а также бобовые и яйца. Употребляемая пища должна быть максимально мягкой, а лучше перетертой или пюреобразной – это избавляет поджелудочную железу от лишней нагрузки.
В отличие от предыдущих заболеваний, при панкреатите полезны голодания, особенно в период обострения. Отсутствие пищи полностью снимает нагрузку с поджелудочной железы, за счет чего снимается ее воспаление и восстанавливается работа.
Источник


