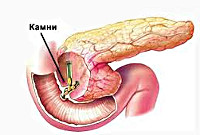
Хирургические симптомы хронического панкреатита
Панкреатит является одним из самых серьезнейших заболеваний паренхиматозной железы, обладающий специфическими симптомами, которые в медицинской среде называются как именные. Данной патологии может подвергнуться как взрослый человек, так и ребенок. Все авторские симптомы данной болезни являются настолько распространенными и уникализированными, благодаря чему их и назвали в честь фамилий своих первооткрывателей Кача, Гротта, Воскресенского, Мейо-Робсона, Керте, Грэй Тернера. В материалах представленной статьи разберем подробнее общие характерные признаки панкреатического заболевания, а также рассмотрим, что собой представляют именные синдромы данного недуга, и как проводится диагностика по данным симптомам.
Характерные признаки патологии
Панкреатическое поражение поджелудочной железы выражается в развитии воспалительного процесса в полости данного органа. Механизм образования данной патологии имеет несколько основных причин и может заключаться:
- в наследственной предрасположенности;
- в чрезмерном употреблении спиртосодержащих напитков;
- в развитии патологических нарушений в сфере других органов пищеварительного тракта и брюшной полости, в особенности при поражении желчного пузыря и желчевыводящих протоков, провоцирующего развитие холецистита либо жкб;
- а также панкреатит может возникнуть при прогрессировании перитонита.
Не стоит забывать и о негативном влиянии на состояние поджелудочной железы нарушения диеты, неправильного рациона питания и злоупотребления жирными блюдами.
Среди основных характерных симптоматических признаков панкреатического заболевания выделяются:
- желтизна кожных покровов и слизистой склер глаз;
- бледное лицо, которое с течением времени меняет свой оттенок на землистый цвет;
- впалость глаз;
- появление красных пятнышек в паховой зоне и в районе живота;
- образование налета на поверхности языка;
- появление постоянного чувства тошноты, а также неукротимой рвоты, которая не приносит никакого чувства облегченности после ее прекращения;
- появление запаха ацетона из ротовой полости;
- формирование одышки;
- увеличение скорости сердечных сокращений;
- появление болезненности в зоне эпигастрия, которая может отдавать в область поясницы, грудины в бок и в нижний отдел челюстного сустава, а при ходьбе и наклонах увеличивать свою интенсивность проявления;
- расстройство диспепсической системы органов.
Симптомы панкреатита исследованные авторами
В результате многолетнего наблюдения пациентов с различными формами панкреатического недуга, множеством врачей и профессоров были выявлены основные симптомы, названные фамилиями авторов их открывших.
Рассмотрим основные симптомы острого панкреатита по их авторам:
- Появление симптома Воскресенского при развитии панкреатита иначе именуется как ложная нечувствительность. Во время пальпации всей полости живота пациент не чувствует никакой пульсирующего эффекта от аорты брюшной полости в период ее пересечения с паренхиматозной железой. Лечащий врач встает с правой стороны от пациента, лежащего на кушетке и при помощи своей левой руки создает эффект натяжения футболки, при этом с помощью другой руки создает скользящее движение фалангами пальцев по направлению от области подложечной зоны к району подвздошной трубы. При проведении такой манипуляции у пациента возникает резкое ощущение боли.
- Проявление симптома Мейо-Робсона означает образование болезненных ощущений в левой области подреберья, поясничного отдела спины, а также живота, что и является одним из характерных специфических симптоматических признаков панкреатического заболевания паренхиматозной железы.
- Симптом Керте при панкреатите возникает в большинстве случаев, когда у пациента диагностируется острый тип панкреатического заболевания. При его образовании может наблюдаться появление болевого синдрома во время пальпаторной диагностики зоны живота, расположенной немного выше пупочной ямки на 5 см. А также при данном симптоме отмечается интенсивная сопротивляемость стенок живота.
- Симптом Гротта характеризуется наличием гипотрофических изменений подкожно-жирового слоя клетчатки в зоне локализации слева от пупочной зоны, где расположена сама поджелудочная железа.
- Симптом Кача характеризуется появлением болезненности у пациента при проведении пальпаторного обследования той зоны, где расположены поперечные отростки 8,9,10, и 11 позвонков, а также отмечается повышенный уровень чувствительности кожных покровов в этой зоне.
- Имя Грея Тернера также характеризуется появлением специфического симптома, заключающегося в образовании экхимоз на левой боковой поверхности живота.

Диагностирование заболевания по авторским методикам
Диагностирование панкреатического заболевания проводится по основным и дополнительным методам исследований.
Визуализировать наличие данного заболевания можно по состоянию кожных покровов, на которых не редко при хронической разновидности панкреатического поражения паренхиматозной железы появляются высыпания в форме небольших красных капелек, называемых ангиомами, так проявляется симптом известного автора Тужилина.
После проведения визуального осмотра, лечащий врач начинает определять объективную симптоматику поражения поджелудочной железы:
- Определяется наличие болезненности по Мейо-Робсону и Гротту в зоне проекции поджелудочной железы, (если поражена головка, то боль возникает в районе точки Дажердена, а также в зоне Шоффара, если поражена хвостовая зона железы, то боль локализуется в зоне и точке Мейо-Робсона, ну а если поражение пришлось на все тело железы, то болезненность определяется по ходу линии соединения головной и хвостовой части, а эта зона называется Губергрица-Скульского).
- Затем определяется наличие болезненности в области панкреатической точки Дежардена, находящейся в 5-6 см от пупочной ямки по линии, которая соединяет пупочную ямку с подмышечной зоной с правой стороны.
- Определение болевой чувствительности в зоне проекции головной части паренхиматозной железы (зона Шоффара).
- Наличие болей в зоне хвостовой части поджелудочной железы в точке Мейо-Робсона.
- Боли в левом реберно-позвоночном угле, или зоне Мейо-Робсона.
- Определение симптома Гротта, то есть наличия гипотрофии либо атрофии подкожно-жирового слоя клетчатки в левой части от пупочной зоны в зоне локализации паренхиматозной железы.
- Положительная реакция левостороннего френикуса, или определение симптома Мюсси-Георгиевского.
- Положительная реакция по Воскресенскому.
- Наличие болей в области Кача, а именно в зоне локализации поперечных отростков 9,10 и 11 позвонка с правой стороны и 8, 9 с левой стороны.
Также пациентам назначается сдача целого ряда лабораторных анализов:
- ОАК, позволяющий выявить наличие воспалительных процессов в организме, а также увеличение скорости СОЭ;
- кровь на биохимию;
- ОАМ;
- Копрологическое исследование кала, позволяющее определить наличие стеатореи, креатореи либо амилореи
Среди числа обязательных диагностических процедур с применением инструментального исследования назначаются:
- рентгенография;
- узи всех органов брюшной полости;
- эндоскопическая ретроградная холангиопанкреатография.
После того, как будет проведено полное обследование, может потребоваться консультация абдоминального хирурга в отделении хирургии, а также специалиста эндокринологического профиля.
Лечение данной патологии должно проводится на основании данных диагностических процедур, записанных в карту пациента.
Список литературы
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Мед. книга Н. Новгород Изд-во НГМА, 2003 г.
- Кучерявый Ю. А., Маев И. В. Болезни поджелудочной железы. В 2 томах (комплект из 2 книг) Медицина, Шико М. 2008 г.
- Внутренние болезни. Учебник для ВУЗов в 2 т. под ред. Н. А. Мухина, В. С. Моисеева, А. И. Мартынова. 2-е издание М. ГЭОТАР-Медиа, 2008 г. Т. 2
- Клиническая хирургия. Национальное руководство в 3-х т. под редакцией Савельева В.С., Кириенко А.И. М.. ГЭОТАР-Медиа, 2010 г.
- Гребенев А. Л. Пропедевтика внутренних болезней. 6-е изд. М., 2005 г.
- Мухин Н.А., Моисеев В.С. Пропедевтика внутренних болезней. издательский дом ГЕОТАР-МЕД. М., 2007 г.
- Пропедевтика внутренних болезней. Учебное пособие. Под ред. Шамова И. А., М., 2007 г.
- Пропедевтика внутренних болезней вопросы, ситуационные задачи, ответы. Учебное пособие. Ростов-на-Дону. «Феникс». 2007 г.
Источник
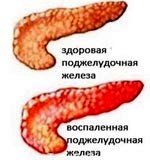
Хронический панкреатит – прогрессирующее воспалительно-деструктивное поражение поджелудочной железы, приводящее к нарушению ее внешне- и внутрисекреторной функции. При обострении хронического панкреатита возникает боль в верхних отделах живота и левом подреберье, диспепсические явления (тошнота, рвота, изжога, вздутие живота), желтушность кожных покровов и склер. Для подтверждения хронического панкреатита проводится исследование ферментов пищеварительной железы, УЗИ, РХПГ, биопсия поджелудочной железы. Основные принципы терапии включают соблюдение диеты, прием медикаментов (спазмолитиков, гипосекреторных, ферментных и др. препаратов), при неэффективности – оперативное лечение.
Общие сведения
Хронический панкреатит – это воспалительное заболевание поджелудочной железы длительного рецидивирующего течения, характеризующееся постепенным патологическим изменением ее клеточной структуры и развитием функциональной недостаточности. В гастроэнтерологии на долю хронического панкреатита приходится 5-10 % всех заболеваний органов пищеварения. В развитых странах в последнее время хронический панкреатит «молодеет», если ранее он был характерен для лиц 45-55 лет, то теперь пик заболеваемости у женщин приходится на 35-летний возраст.
Мужчины страдают хроническим панкреатитом несколько чаще, чем женщины, за последнее время доля панкреатита на фоне злоупотребления алкоголем возросла с 40 до 75 процентов среди факторов развития этого заболевания. Также отмечен рост возникновения злокачественных новообразований в поджелудочной железе на фоне хронического панкреатита. Все чаще отмечают прямую связь хронических панкреатитов с повышением заболеваемости сахарным диабетом.
Хронический панкреатит
Причины
Так же как и в случае острого панкреатита, основными причинами развития хронического воспаления поджелудочной железы являются злоупотребление алкоголем и желчекаменная болезнь.
Алкоголь является непосредственно токсическим для паренхимы железы фактором. При желчекаменной болезни воспаление становится результатом перехода инфекции из желчных протоков в железу по сосудам лимфатической системы, развитием гипертензии желчевыводящих путей, либо непосредственным забросом желчи в поджелудочную железу.
Другие факторы, способствующие развитию хронического панкреатита:
- стойкое повышение содержания ионов кальция в крови;
- муковисцидоз;
- гипертриглицеринэмия;
- применение лекарственных средств (кортикостероиды, эстрогены, тиазидные диуретики, азатиоприн);
- продолжительный стаз секрета поджелудочной железы (непроходимость сфинктера Одди вследствие рубцовых изменений дуоденального сосочка);
- аутоиммунный панкреатит;
- генетически обусловленный панкреатит;
- идиопатический панкреатит (неясной этиологии).
Классификация
Хронический панкреатит классифицируют:
- по происхождению: первичный (алкогольный, токсический и др.) и вторичный (билиарный и др.);
- по клиническим проявлениям: болевой (рецидивирующий и постоянный), псевдотуморозный (холестатический, с портальной гипертензией, с частичной дуоденальной непроходимостью), латентный (клиника невыраженная) и сочетанный (выражено несколько клинических симптомов);
- по морфологической картине (кальцифицирующий, обструктивный, воспалительный (инфильтративно-фиброзный), индуративный (фиброзно-склеротический);
- по функциональной картине (гиперферментный, гипоферментный), по характеру функциональных нарушений могут выделять гиперсекреторный, гипосекреторный, обтурационный, дуктулярный (секреторную недостаточность также делят по степени выраженности на легкую, среднюю и тяжелую), гиперинсулинизм, гипоинсулинизм (панкреатический сахарный диабет);
Хронический панкреатит различают по тяжести течения и структурных нарушений (тяжелый, средней степени тяжести и легкий). В течение заболевания выделяют стадии обострения, ремиссии и нестойкой ремиссии.
Симптомы хронического панкреатита
Зачастую первоначальные патологические изменения в тканях железы при развитии хронического панкреатите протекают без симптомов. Либо симптоматика слабовыражена и неспецифична. Когда возникает первое выраженное обострение, патологические нарушения уже довольно значительны.
Основной жалобой при обострении хронического панкреатита чаще всего является боль в верней части живота, в левом подреберье, которая может приобретать опоясывающий характер. Боль либо выраженная постоянная, либо носит приступообразный характер. Боль может иррадиировать в область проекции сердца. Болевой синдром может сопровождаться диспепсией (тошнота, рвота, изжога, вздутие живота, метеоризм). Рвота при обострении хронического панкреатита может быть частой, изнуряющей, не приносящей облегчения. Стул может иметь неустойчивый характер, поносы чередоваться с запорами. Снижение аппетита и расстройство пищеварения способствуют снижению массы тела.
С развитием заболевания частота обострений, как правило, увеличивается. Хроническое воспаление поджелудочной железы может приводить к повреждению, как самой железы, так и смежных тканей. Однако могут пройти годы, прежде чем появятся клинические проявления заболевания (симптомы).
При внешнем осмотре у больных хроническим панкреатитом часто отмечают желтушность склер и кожных покровов. Оттенок желтухи коричневатый (обтурационная желтуха). Побледнение кожных покровов в сочетании с сухостью кожи. На груди и животе могут отмечаться красные пятнышки («красные капли»), не пропадающие после надавливания.
Живот при пальпации умеренно вздут в эпигастрии, в области проекции поджелудочной железы может отмечаться атрофия подкожной жировой клетчатки. При пальпации живота – болезненность в верхней половине, вокруг пупка, в левом подреберье, в реберно-позвоночном углу. Иногда хронический панкреатит сопровождается умеренной гепато- и спленомегалией.
Осложнения
Ранними осложнениями являются: обтурационная желтуха вследствие нарушения оттока желчи, портальная гипертензия, внутренние кровотечения вследствие изъязвления или прободения полых органов ЖКТ, инфекции и инфекционные осложнения (абсцесс, парапанкреатит, флегмона забрюшиннной клетчатки, воспаление желчных путей).
Осложнения системного характера: мультиорганные патологии, функциональная недостаточность органов и систем (почечная, легочная, печеночная), энцефалопатии, ДВС-синдром. С развитием заболевания могут возникать кровотечения пищевода, снижение массы тела, сахарный диабет, злокачественные новообразования поджелудочной железы.
Диагностика
Для уточнения диагноза гастроэнтеролог назначает лабораторные исследования крови, кала, методы функциональной диагностики.
Общий анализ крови в период обострения, как правило, показывает картину неспецифического воспаления. Для дифференциальной диагностики берут пробы на активность ферментов поджелудочной железы в крови (амилаза, липаза). Радиоиммунный анализ выявляет повышение активности эластазы и трипсина. Копрограмма выявляет избыток жиров, что позволяет предположить ферментную недостаточность поджелудочной железы.
Исследовать размер и структуру паренхимы поджелудочной железы (и окружающих тканей) можно с помощью УЗИ органов брюшной полости, КТ или МРТ поджелудочной железы. Сочетание ультразвукового метода с эндоскопией – эндоскопическая ультрасонография (ЭУС) позволяет детально исследовать ткань железы и стенки ЖКТ изнутри.

КТ органов брюшной полости. Множественные кальцинаты в области хвоста и тела поджелудочной железы (последствия множественных острых эпизодов панкреатита)
При панкреатите используют эндоскопическую ретроградную панкреатохолангиографию – рентгеноконтрастное вещество вводят эндоскопически в дуоденальный сосочек.
При необходимости уточнить способность железы к выработке тех или иных ферментов назначают функциональные тесты со специфическими стимуляторами секреции тех или иных ферментов.
Лечение хронического панкреатита
Лечение осуществляется консервативно или хирургическим путем в зависимости от тяжести течения заболевания, а также от присутствия или развития осложнений.
Консервативная терапия
- Диетотерапия. Больным хроническим панкреатитом в период тяжелого обострения рекомендовано воздержаться от энтерального питания, при стухании назначают диету № 5Б. При хроническом панкреатите употребление алкоголя категорически запрещено, из рациона убирают острую, жирную, кислую пищу, соленья. При панкреатите, осложненном сахарным диабетом, – контроль сахаросодержащих продуктов.
- Обострение хронического панкреатита лечат так же, как и острый панкреатит (симптоматическая терапия, обезболивание, дезинтоксикация, снятие воспаления, восстановление пищеварительной функции).
- Для панкреатитов алкогольного генеза отказ от употребления спиртосодержащих продуктов является ключевым фактором лечения, в легких случаях приводящим к облегчению симптоматики.
Показаниями к хирургическому лечению хронического панкреатита могут стать гнойные осложнения (абсцесс и флегмона), обтурация желчных и панкреатических протоков, стеноз сфинктера Одди, выраженные тяжелые изменения в тканях железы (склероз, обызвествления), кисты и псевдокисты поджелудочной железы, тяжелое течение, неподдающееся консервативной терапии.
Хирургические операции при хроническом панкреатите:
- сфинктеротомия при закупорке сфинктера Одди;
- иссечение камней в протоках поджелудочной железы при конкрементной обтурации;
- вскрытие и санация гнойных очагов (абсцессов, флегмон, кист);
- панкрэктомия (полная или частичная);
- вазэктомия, спланхэктомия (операции иссечения нервов, регулирующих секрецию железы), частичное иссечение желудка (резекция);
- удаление желчного пузыря при осложнениях со стороны большого желчного протока и желчного пузыря;
- техники создания окружных желчных оттоков для снятия нагрузки с основных панкреатических протоков (вирсунгодуоденостомия и др.).
Профилактика
Меры первичной профилактики:
- ограничение употребление алкоголя, рациональное питание, сбалансированная диета без приступов переедания, ограничение в жирной пище, углеводистых продуктах;
- отказ от курения;
- употребление достаточного количества воды (не менее полутора литров в сутки);
- достаточное количество витаминов и микроэлементов в рационе;
- своевременное обращение к врачу по поводу нарушений работы ЖКТ, адекватное и полное лечение болезней органов пищеварения.
Для профилактики обострений хронического панкреатита необходимо соблюдать все рекомендации врача по режиму питания и образа жизни, регулярно (не реже 2-х раз в год) проходить обследование. Важную роль в продлении ремиссии и улучшении качества жизни больных хроническим панкреатитом играет санаторно-курортное лечение.
Прогноз
При следовании рекомендациям по профилактике обострений хронический панкреатит протекает легко и имеет благоприятный прогноз выживаемости. При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Источник